DPCの診断群分類、「他院からの転棟か、直接自院へ入院か」等の要素も踏まえた精緻化を検討―中医協総会(2)
2021.11.24.(水)
例えば脳梗塞治療のためにDPC病院に入院する患者について、「当該DPC病院に直接入院する患者」と「一度他院に入院し、そこからDPC病院に転院する患者」とでは、入院初期に投下する医療資源投入量に大きな違いがある(前者ではより医療資源投入量が大きい)。こうした点を踏まえた「診断群分類の精緻化」などを検討してはどうか―。
また新型コロナウイルス感染症に積極的に対応するDPC病院などについて、機能評価係数IIの地域医療係数・指数における「体制評価指数」の中で評価を行うことを検討してはどうか―。
11月24日に開催された中央社会保険医療協議会・総会では、こういった議論も行われました。
目次
診療実態や投下コスト実態など踏まえた診断群分類の精緻化を進める
2022年度の次期診療報酬改定論議がますます熱を帯びてきています。11月24日の中医協総会では、▼医療経済実態調査(第23回調査)結果▼DPC改革▼短期滞在手術等基本料―を議題としました。本稿ではDPC改革に焦点を合わせます(医療経済実態調査結果に関する記事はこちら、短期滞在手術等に関する記事は別稿で報じます)。
Gem Medでお伝えしているとおり、DPCについて「医療資源投入量が著しく少ない病院」(いわゆる外れ値病院)などの存在が、2018年度診療報酬改定論議から問題視され(関連記事はこちらとこちら)、2022年度の次期改定に向けて「外れ値病院の取り扱いをどう考えるか」が大きな論点となりました。
DPC制度では、「全DPC病院の診療実績データ」(平均値)をもとに点数や係数を設定するので、例えば「不適切に医療資源投入量を著しく少なく抑えている」病院があれば平均値が下がりDPC点数なども低くなってしまいます。すると、「不適切に医療資源投入量を著しく少なく抑えている」病院は「DPC点数と資源投入量の差」が大きなために利益を得続けられますが、重症患者を多く受け入れ医療資源投入量の大きな病院の中には「収益が下がり、投入したコストを回収できなくなる」ところも出てきてしまいます。このように外れ値病院の存在は、DPC制度全体を歪めてしまう恐れもあります。
中医協の下部組織である入院医療等の調査・評価分科会(入院医療分科会)では標準化が進んだ内科系疾患(急性心筋梗塞、脳梗塞、狭心症、心不全)治療において▼医療資源投入量が著しく少ない▼在院日数が著しく短い―病院をピックアップし、詳細な分析を実施。その結果、▼「総病床数に占めるDPC病床(急性期病床)の割合が小さい」病院が比較的多い▼緊急患者受け入れを避けている▼回復期リハビリ病棟への待機場所としてDPC病棟を活用している―などの状況が見えてきましたが、「外れ値病院の共通した明確な特性・傾向」を見出すことはできませんでした。また、ほかにも標準的な治療から逸脱した病院(たとえば、脳梗塞治療においてエダラボンをごく短期間しか使用しない病院、急性期心筋梗塞治療で「その他手術」割合が著しく高い病院)についても分析が行われましたが、そうした病院に共通した明確な特性・傾向を見出すことはできませんでした。
このため入院医療分科会では、現時点では「外れ値病院ゆえにDPCから退出すべき」という結論は出せないものの、「診断群分類を医療資源投入量に基づいて区別することも考えられる」という考えを示しています。
例えば厚生労働省の分析では、「他院(急性期治療)→自院のDPC病棟(待機)→自院の回復期病棟」という流れの患者と、「直接、自院のDPC病棟(急性期治療)→自院の回復期病棟」という流れの患者とで、日々の医療資源投入量を比較すると、例えば▼脳梗塞では初期に大きな差がある(直接、自院のDPC病棟に入院した患者で資源投入量が多い)▼股関節・大腿近位骨折では、それほどの差異が見られない―ことなどが分かりました。「治療目的での手術が定義されている診断群分類」以外の診断群分類(例えば脳梗塞など)では、他院からの転院と自院への直接入院とで医療資源投入量の傾向が異なる傾向があると言えそうです(一方、「治療目的での手術が定義されている診断群分類」(例えば股関節・大腿近位骨折など)ではこうした大きな違いはない)。
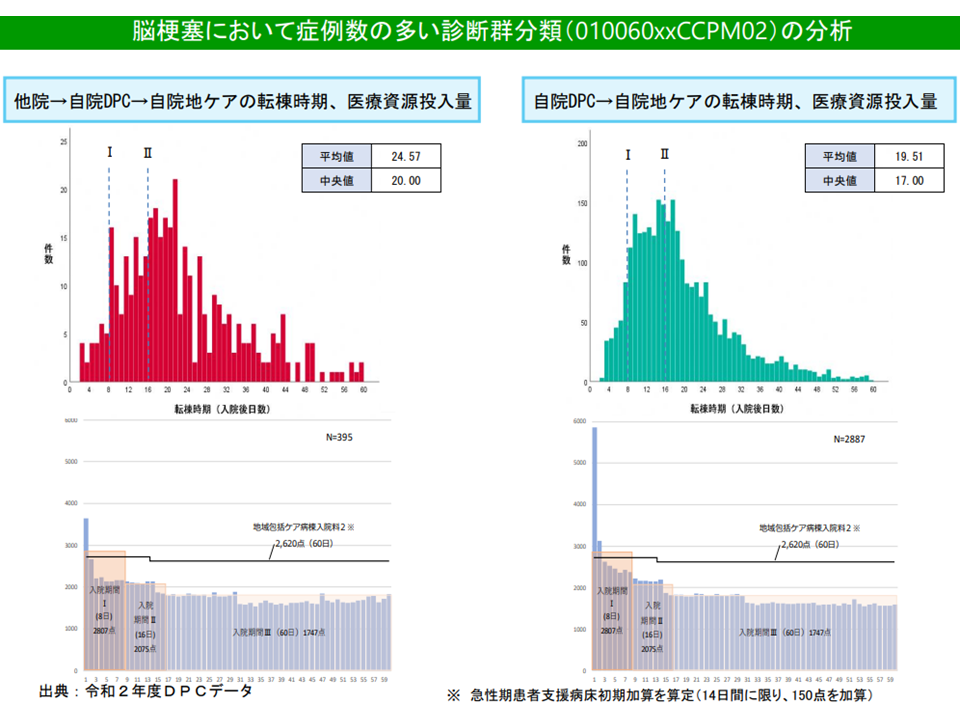
脳梗塞では、入棟元による資源投入量の大きな差はない(その1)(入院医療分科会(3)1 211001)
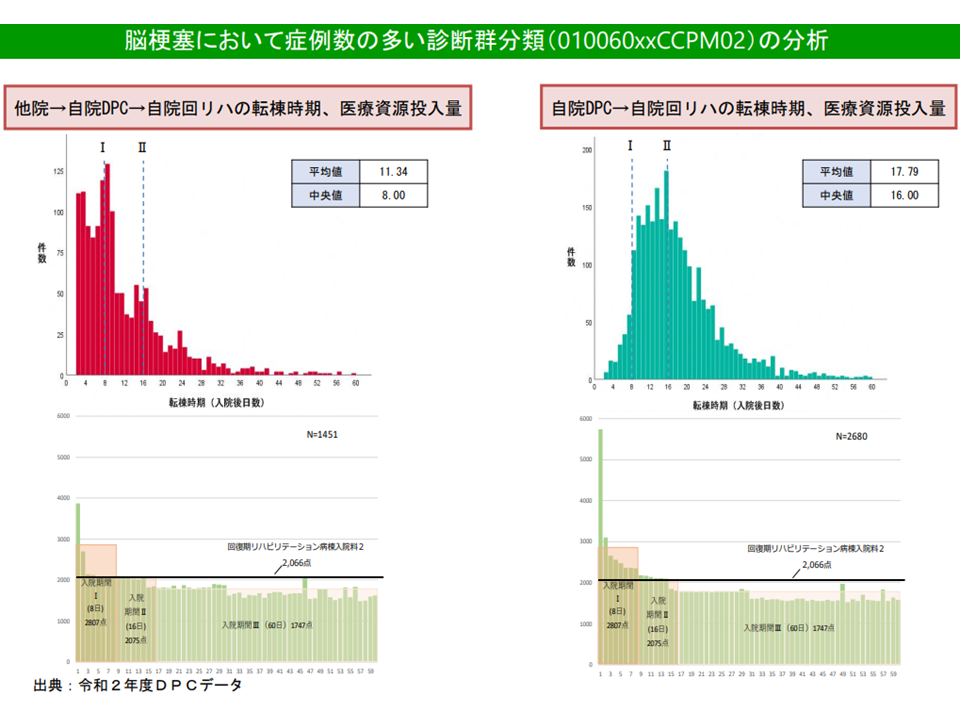
脳梗塞では、入棟元による資源投入量の大きな差はない(その2)(入院医療分科会(3)2 211001)
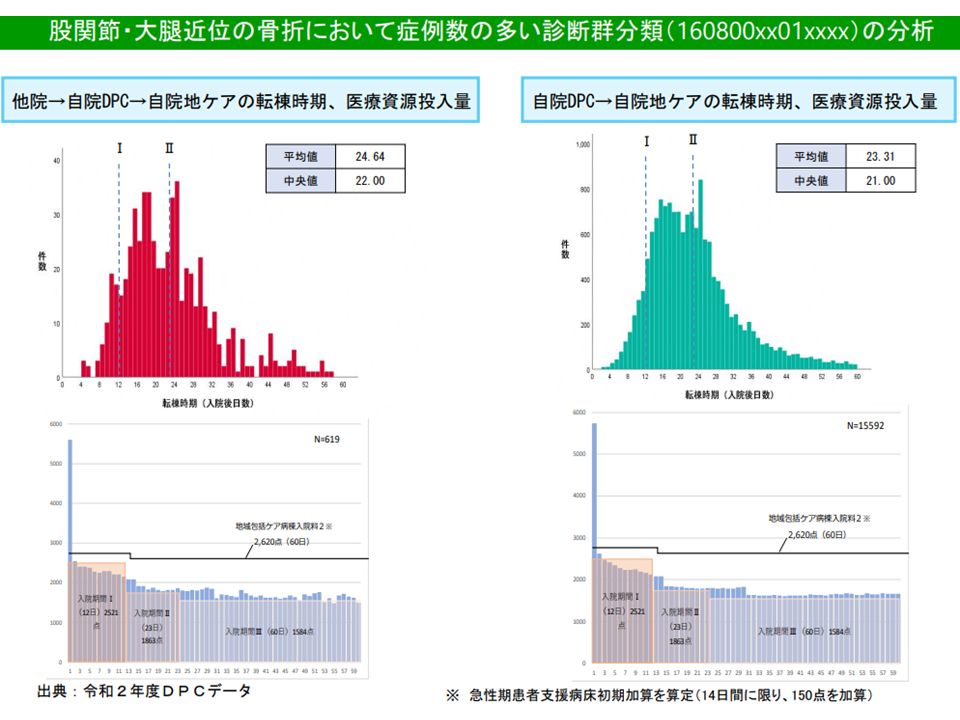
股関節・大腿近位骨折では、入棟元による資源投入量の大きな差はない(その1)(入院医療分科会(3)3 211001)
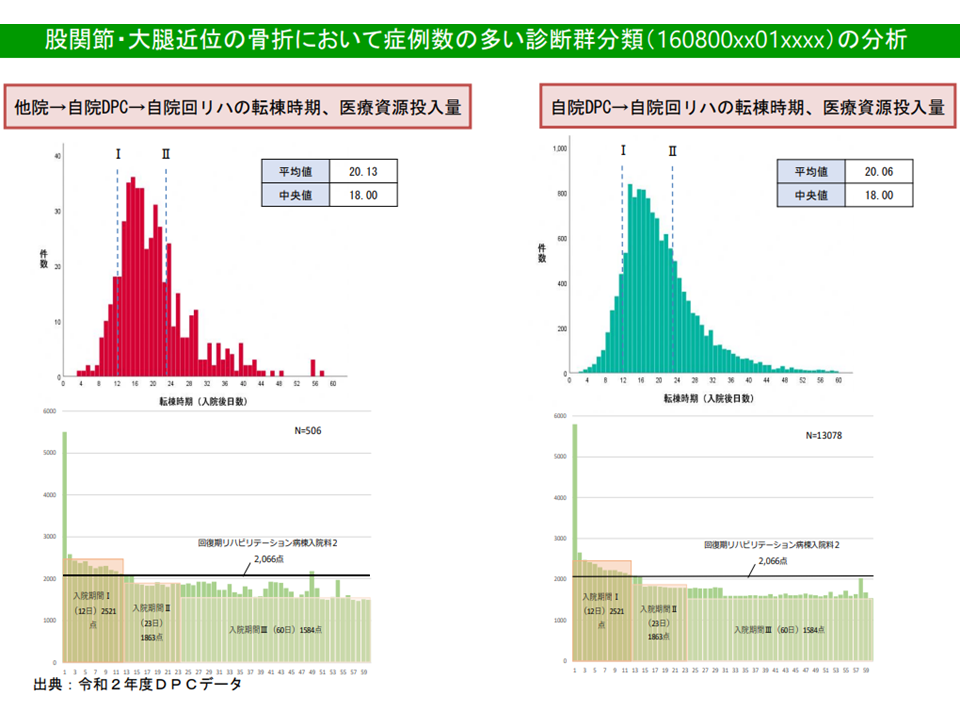
股関節・大腿近位骨折では、入棟元による資源投入量の大きな差はない(その2)(入院医療分科会(3)4 211001)
厚労省保険局医療課の井内努医療課長は、こうした入院医療分科会の議論等を踏まえ、(1)「治療目的での手術が定義されている診断群分類」以外の診断群分類(例えば上記で見た脳梗塞など)では、他院からの転院と自院への直接入院とで医療資源投入量の傾向が異なる点を踏まえた評価の在り方(2)発症からの日数によって病態が変わる疾患(例えば脳梗塞)についての評価の在り方—を検討してほしいと中医協に要請しました。
この点、診断群分類を精緻化していく方向に対し明確に反対する意見は診療側・支払側ともに出されていませんが、例えば▼(1)では「明確な差」が現れている診断群分類から精緻化を進めるべき。(2)では入院期間に基づく細分化により集団が小さくなりすぎないように留意すべき(診療側の城守国斗委員:日本医師会常任理事)▼DPC病院に提出が義務付けられている様式1(いわば簡易カルテ)について「入院中の主な診療目的」の細分化(現在は診断検査のみ、教育入院、計画された短期入院の繰り返し、その他の4区分)を行うことも検討してはどうか(診療側の島弘志委員:日本病院会副会長)▼将来的には「DPCに馴染まない病院の退出ルール」設定も検討していくべき(支払側の松本真人委員:健康保険組合連合会理事)—などの注文がついています。
こうした意見も踏まえて、例えば「脳梗塞」について▼他院から転棟してきた患者▼自院に直接入院してきた患者—とで異なる診断群分類とするなどの詳細な検討が厚労省で進められることになるでしょう。新たなツリー図がどう展開されるのか関心が高まります。
入院初期の医療資源投入量が増加傾向、点数配分も入院初期に集約化してはどうか
DPCでは医療資源投入量に応じて3段の階段上(▼期間I:25パーセンタイル値まで▼期間II:平均在院日数まで▼期間III:平均在院日数超以降—)に点数設定がなされるのが通常です(ただし、医療資源投入量の多寡等に応じて4種類の点数設計方法がある)。
入院初期には患者の状態が不安定である(手術直後であるなど)ことなどから医療資源投入量が多いためにDPC点数も高く設定され、回復につれて医療資源が少なくなることから点数も徐々に低くなるように設定されます。
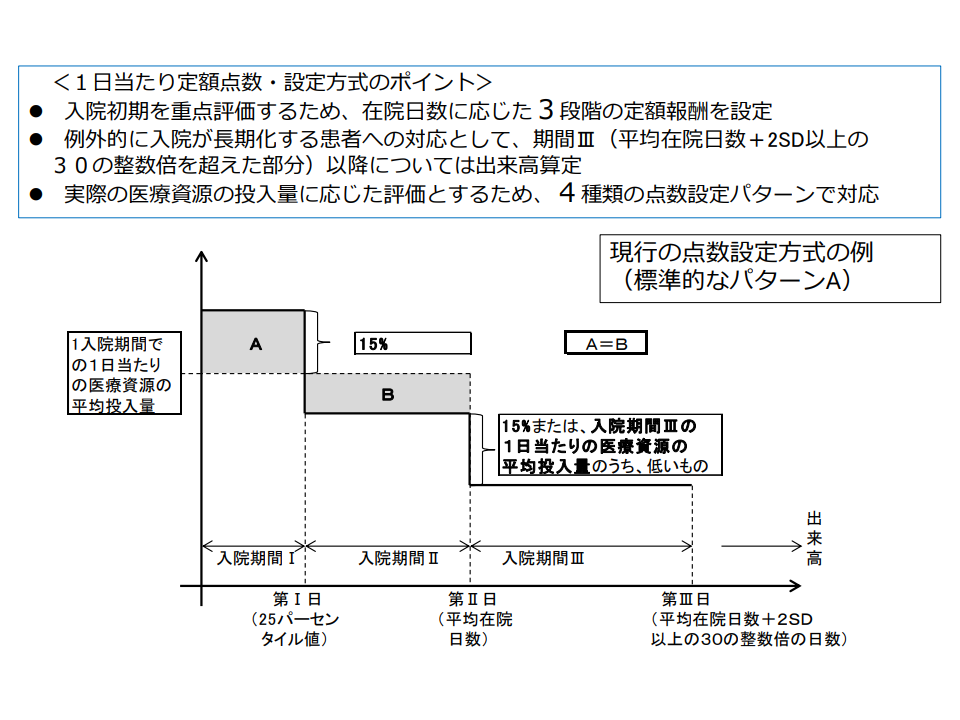
DPC点数設定方式の標準となる「A方式」、入院期間Iまでの点数が、入院期間IIよりも15%高くなるように設定されている(中医協総会(2)1 211124)
ところで入院初期(入院当日-14日目)の医療資源投入量を経年比較すると「徐々に大きくなってきている」というデータが井内医療課長から提示されました。例えば「入院→手術」の期間短縮が進み、それだけ初期の医療資源投入量が多くなってきている、ことなどが背景にありそうです。
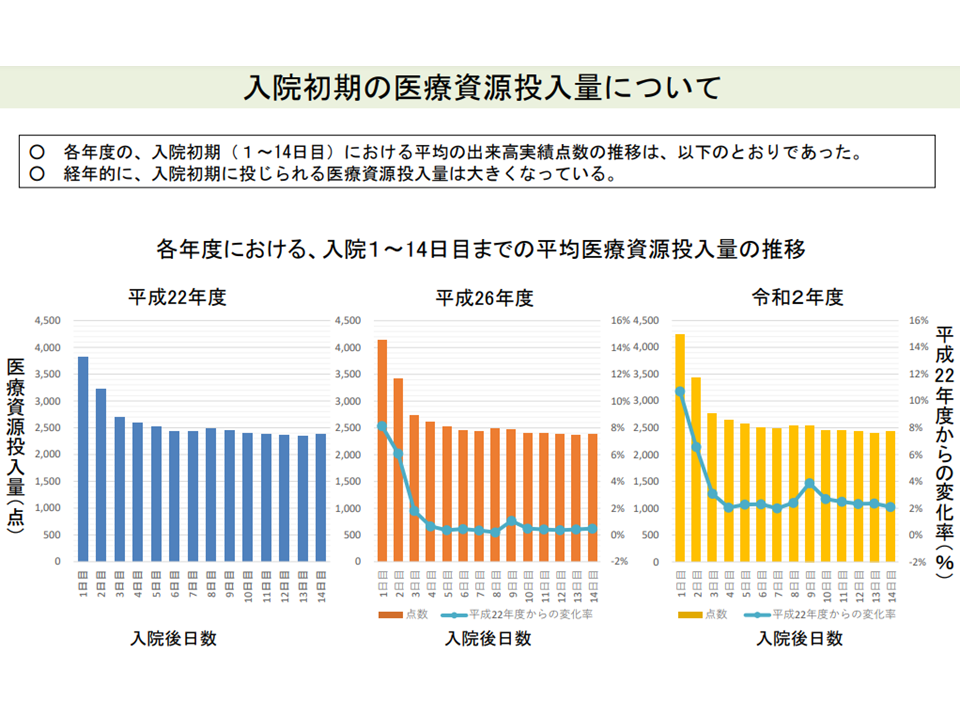
入院初期の医療資源投入量は、経年的に「増加」してきている(中医協総会(2)3 211124)
井内医療課長は、こうした状況変化を踏まえて「DPC制度における3段階の評価の在り方をどう考えるか」という論点も提示しました。
こうした方向に、診療側の城守委員・島委員、支払側の松本委員は一定の理解を示していますが、支払側の安藤伸樹委員(全国健康保険協会理事長)は「入院医療分科会でも議論が行われておらず、診断群分類ごとの分析、患者状態に着目した分析などをさらに行ってから検討すべきではないか」と慎重姿勢を見せています。
例えば、一般の診断群分類に適用されるA方式(上図および下図参照)では、(X)期間Iの点数を期間IIよりも15%高く設定する(Y)[「1入院での1日当たり平均医療資源投入量」と期間Iとの差](下図のグレーで網掛けしたA面積)と[「1入院での1日当たり平均医療資源投入量」と期間IIとの差](同じくB面積)とを同じくする―などの点数設定ルールがあります。これを、例えば「Xについて15%よりも大きく設定する(期間Iの点数を高くする)」「YでAの面積 > Bの面積とする」といった具合に見直していくことがなど考えられそうです。また、すでにある「入院初期の医療資源投入量の多い診断群分類に適用されるB方式」を標準とするという見直しも考えられるかもしれません。
いずれにせよ、点数配分を「期間Iに集約していく」方向と言え、DPC病院の経営的視点に立てば「さらに在院期間の短縮を進める」ことが肝要となります(入院期間が長くなれば利益率が低下していく傾向がさらに強まる)。
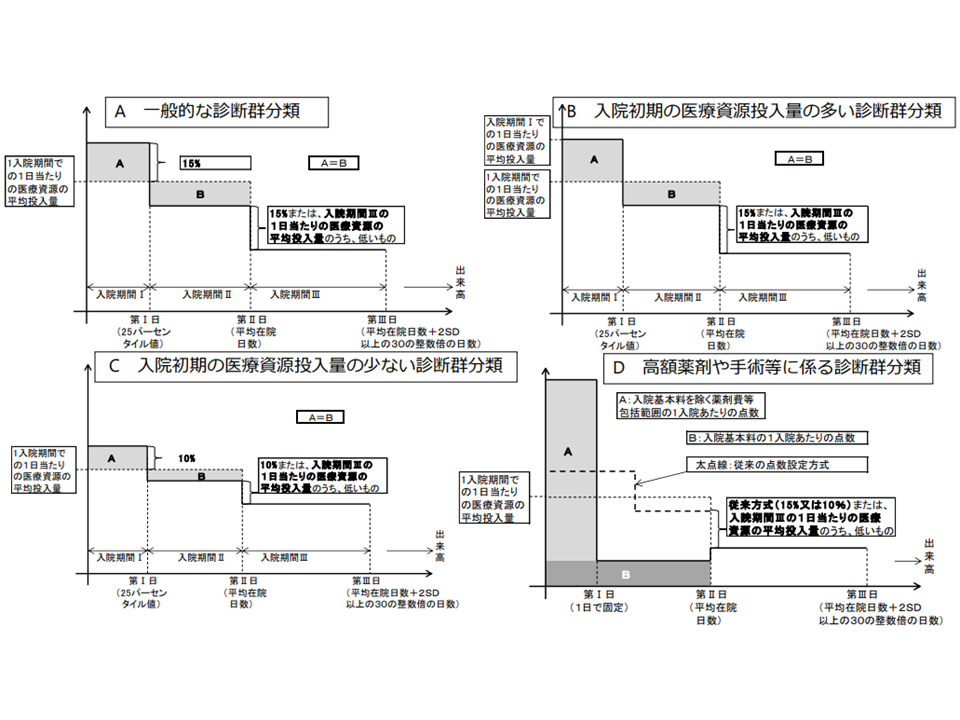
DPCでは4つの点数設定方式があり、標準的なAのほかに「入院初期の医療資源投入量が多いケースに対応する」B方式や、高額薬剤を使用する際に「入院初日に多くの支払いを行ってしまう」D方式などもある(中医協総会(2)2 211124)
なお、「入院初期の医療資源投入量が大きくなり、逆に入院後期の医療資源投入量が小さくなる」傾向がさらに進むのであれば、「入院初期に多くの医療費を支払ってしまうD方式」(上図参照)の拡大を思い切って進めることも可能になってきそうです。これはDPCを「1入院当たり包括支払い方式」に近づけるものと言え、「より効率的な医療提供を行う急性期病院」(端的に在院日数短縮を進めるDPC病院)をより適切に評価できる環境が整えられることになります。現在の1日当たり定額支払方式では「入院期間を一定程度確保した方が収益・利益が上がる」形となっており、病院の中には「不要な在院期間の延伸」を行うケースもあります。これに対し「1入院当たり包括」を進めれば「入院期間が短くなればなるほど病院の利益が高まる」ため、「患者のQOL向上を目指し、在院期間短縮を積極的に進める」病院がより適切に評価されることになるのです。
在院期間の短縮は「病床稼働率の低下」→「個々の病院の診療圏拡大」→「患者獲得競争の激化」につながり、「患者に選ばれる優れた病院」と「患者に選ばれない病院」とが地域で明確になることも意味します。このため後者の病院は「1入院当たり包括」の推進には良い顔をしないでしょう。包括支払い方式の捉え方からも、「優れた病院」か否かの判別が一定程度可能になると言えるかもしれません。
機能評価係数IIの地域医療係数(体制評価指数)でコロナ感染症対策など評価しては
また入院医療分科会では「医療機関別係数」についての検討も行われています。例えば、機能評価係数IIの地域医療係数のうち「体制評価指数」(医療計画、つまり5疾病5事業への貢献度を評価する)において、▼新型コロナウイルス感染症への対応▼僻地医療への対応(医師派遣等の実績評価を行う)▼災害医療への対応(BCP(事業継続計画)策定実績の評価を行う)―などを新たに評価してはどうかというものです。例えば、新型インフルエンザ患者入院医療機関に該当する場合には、DPC標準病院群(旧III群)のDPC病院であれば0.25ポイントを獲得できます(ほかにも5疾病5事業への貢献度合いについてポイント設定がなされており、合計獲得ポイントが高いほど、機能評価係数IIが高くなり、結果、病院収益も大きくなる)が、「新型コロナウイルス感染症の重点医療機関」に指定された場合にも新たなポイント獲得を認めることなどが考えられそうです。

機能評価係数IIの地域医療係数・指数における「体制評価指数」(その1)(中医協総会(2)4 211124)

機能評価係数IIの地域医療係数・指数における「体制評価指数」(その2)(中医協総会(2)5 211124)
この見直し方向にも、診療側・支払側の双方が賛意を示しており、例えば診療側の城守委員は「診療報酬は医療計画に寄り添うものであり、好ましい見直し方向である」とコメントしています。ただし、診療側の島委員は「現場の実態を踏まえた評価を行う」よう強く求めています。今後、厚労省で「どのような指数・係数設定を行えば、医療計画への貢献度が高い病院をより適切に評価できるか」という視点に立ち、詳細を詰めていくことになります。
なお、医療計画については2024年度から新たな計画(第8次医療計画)がスタートします。現在、各都道府県が医療計画を作成するに当たっての拠り所となる「基本方針」論議が別の検討会(第8次医療計画等に関する検討会)で進められており、2024年度の次々期改定では、そうした議論も横目で見ながら係数見直しを考えていくことになるでしょう。
DPC病院に「外来診療に関するさらなるデータ提出」を求めてはどうか
あわせて井内医療課長は、「累次の診療報酬改定で外来データの収集対象拡大・項目拡充、入院データの包括範囲を含めた診療行為の収集を実施してきたこと等を踏まえ、入院医療を担う医療機関の機能や役割を分析・評価するための外来診療データの取集の在り方をどう考えるか」という論点も提示しています。
「外来診療に関してさらなるデータの拡充を求めてはどうか」という論点と考えられ、診療側・支払側の双方が大きな方向には賛意を示しています。診療側の島委員は「地域での専門外来体制に関する評価」に向けたデータ収集の必要性を指摘しており、例えば▼外来に占める初診の割合▼外来に占める再診の割合▼同一患者の年間受診回数—などのデータを収集してはどうかと提案しています。

DPC病院では外来データ提出も求められ、その範囲は順次拡大されてきている(中医協総会(2)6 211124)
もっとも提出データの拡大は医療現場の負担拡大につながる可能性もあるため、診療側の長島公之委員(日本医師会常任理事)を中心に「負担増も考慮した経済的評価、現場負担の軽減も考慮すべき」との声が出ており、これには支払側委員も賛同しました。
なお、診療側の池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)は、例えばデータ収集に関する大きなロードマップを描き、今回の改定では●●の部分を実施する、次期改定では〇〇の部分を実施するなど、「すこしずつ拡大を行っていくべき」旨の見解を示しています。確かにロードマップが明らかになれば、個々の病院における院内システム構築計画も立てやすくなりそうです。
【これまでの2022年度改定関連記事】
◆入院医療の全体に関する記事はこちら(入院医療分科会の最終とりまとめ)とこちら(入院医療分科会の中間とりまとめを受けた中医協論議)とこちら(入院医療分科会の中間とりまとめ)とこちら(入院総論)
◆急性期入院医療に関する記事はこちら(新指標3、重症患者対応)とこちら(看護必要度5)とこちら(看護必要度4)とこちら(看護必要度3)とこちら(新入院指標2)とこちら(看護必要度2)とこちら(看護必要度1)とこちら(新入院指標1)
◆DPCに関する記事はこちらとこちら
◆ICU等に関する記事はこちらとこちらとこちら
◆地域包括ケア病棟に関する記事はこちらとこちらとこちら
◆回復期リハビリテーション病棟に関する記事はこちらとこちらとこちらとこちら
◆慢性期入院医療に関する記事はこちらとこちらとこちらとこちら
◆入退院支援の促進などに関する記事はこちらとこちら
◆救急医療管理加算に関する記事はこちらとこちらとこちら
◆短期滞在手術等基本料に関する記事はこちら
◆外来医療に関する記事はこちらとこちらとこちら
◆在宅医療・訪問看護に関する記事はこちら(小児在宅等)とこちら(訪問看護)とこちらとこちら
◆新型コロナウイルス感染症を含めた感染症対策に関する記事はこちら
◆医療従事者の働き方改革サポートに関する記事はこちら
◆がん対策サポートに関する記事はこちらとこちら
◆難病・アレルギー疾患対策サポートに関する記事はこちら
◆認知症を含めた精神医療に関する記事はこちらとこちら
◆リハビリに関する記事はこちら
◆小児医療・周産期医療に関する記事はこちら
◆調剤に関する記事はこちらとこちら
◆後発医薬品使用促進・薬剤使用適正化、不妊治療技術に関する記事はこちらとこちら
◆医療経済実態調査(第23回調査)結果に関する記事はこちら
◆基本方針策定論議に関する記事はこちら(医療部会3)とこちら(医療保険部会3)とこちら(医療部会2)とこちら(医療保険部会2)とこちら(医療部会1)とこちら(医療保険部会1)
【関連記事】
2020年度、医業収支は大きく悪化したがコロナ補助で経営好転、21年も医業収支はコロナ前に戻らず—中医協総会(1)
小入管で【無菌治療室管理加算】を出来高算定とする場合、入院料点数をどの程度引き下げるべきか―中医協総会(3)
障害者施設でも栄養サポートチーム加算の取得を認め、緩和ケア病棟で疼痛の定量評価を新加算で評価へ―中医協総会(2)
経過措置型療養での適正なリハビリ実施、摂食嚥下支援加算の見直しで中心静脈栄養離脱目指す―中医協総会(1)
不妊治療の保険適用、対象技術や対象患者、施設基準等を学会GLなど参考に設定していく方向確認―中医協総会(2)
摂食嚥下支援加算の「専門研修受けた看護師」配置要件緩和、透析中の運動療法の新評価など検討―中医協総会(1)
大病院の紹介状なし患者、「患者負担は増えるが病院収益は増えない」点を国・保険者が周知せよ―中医協総会(4)
救急医療管理加算、定量基準導入求める支払側と、さらなる研究継続求める診療側とで意見割れる―中医協総会(3)
質の高いリハ提供に向け、回復期リハ5・6の期間制限、第三者評価導入、管理栄養士配置など議論―中医協総会(2)
自院のpost acute受け入れに偏る地域包括ケア病棟、診療報酬上の評価をどう考えるべきか―中医協総会(1)
小児特性踏まえた緊急往診加算・在宅がん医療総合管理料の評価、重症者救急搬送の特別評価など実施へ―中医協総会(4)
ICU看護必要度のB項目廃止案、支払側は理解示すが、診療側は反対し入院医療分科会の批判も―中医協総会(3)
救急患者受け入れ・手術実施などが充実した急性期一般1の新評価、診療側が一部難色を示す―中医協総会(2)
心電図モニター管理などを看護必要度項目から削除すべきか、支払側は削除に賛成、診療側は猛反対―中医協総会(1)
連携型の認知症疾患医療センターも認知症専門診断管理料2の対象に加えるなど精神科医療の充実を―中医協総会(2)
がん患者等の治療と仕事の両立を支援する指導料、対象疾患等を拡大し、公認心理師等の活躍にも期待―中医協総会(1)
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
リハビリ専門職による訪問看護の実態明確化、専門性の高い看護師による訪問看護評価の充実等進めよ―中医協総会
多種類薬剤を処方された患者への指導管理を調剤報酬で評価すべきか、減薬への取り組みをどう評価するか―中医協総会(3)
専門医→主治医への難病等情報提供、主治医→学校医等への児童アレルギー情報提供を診療報酬で評価へ―中医協総会(2)
外来がん化学療法・化学療法患者への栄養管理・遺伝子パネル検査・RI内用療法を診療報酬でどう推進すべきか―中医協総会(1)
かかりつけ医機能の推進、医療機関間の双方向の情報連携を診療報酬でどうサポートしていけば良いか―中医協総会
在宅医療の質向上のための在支診・在支病の施設基準、裾野拡大に向けた継続診療加算をどう見直していくか―中医協総会(1)
「回復期リハ要する状態」に心臓手術後など加え、希望する回リハ病棟での心リハ実施を正面から認めてはどうか―入院医療分科会(7)
急性期病棟から地ケア病棟への転棟患者、自宅等から患者に比べ状態が安定し、資源投入量も少ない―入院医療分科会(6)
顔面熱傷は救急医療管理加算の広範囲熱傷でないが手厚い全身管理が不可欠、加算算定要件の見直しを―入院医療分科会(5)
ICU用の看護必要度B項目廃止、救命救急入院料1・3の評価票見直し(HCU用へ)など検討へ―入院医療分科会(4)
DPC外れ値病院、当面は「退出ルール」設定でなく、「診断群分類を分ける」等の対応検討しては―入院医療分科会(3)
心電図モニター等を除外して試算し、中医協で「看護必要度から除外すべきか否か」決すべき―入院医療分科会(2)
2022年度改定で、どのように「ICU等設置、手術件数等に着目した急性期入院医療の新たな評価」をなすべきか―入院医療分科会(1)
2022年度の入院医療改革、例えば救急医療管理加算の基準定量化に踏み込むべきか、データ集積にとどめるべきか―中医協
看護必要度等の経過措置、今後のコロナ拡大状況を踏まえて、必要があれば拡大等の検討も―中医協総会(2)
看護必要度やリハビリ実績指数などの経過措置、コロナ対応病院で来年(2022年)3末まで延長―中医協・総会(1)
看護必要度見直し、急性期入院の新評価指標、救急医療管理加算の基準定量化など2022改定で検討せよ―入院医療分科会
回リハ病棟ごとにADL改善度合いに差、「リハの質に差」か?「不適切な操作」か?―入院医療分科会(5)
心電図モニター管理や点滴ライン3本以上管理など「急性期入院医療の評価指標」として相応しいか―入院医療分科会(4)
一部のDPC病棟は「回復期病棟へ入棟する前の待機場所」等として活用、除外を検討すべきか―入院医療分科会(3)
ICUの看護必要度においてB項目は妥当か、ICU算定日数を診療実態を踏まえて延長してはどうか―入院医療分科会(2)
救急医療管理加算、加算1・加算2それぞれの役割を踏まえながら「対象患者要件」の明確化・厳格化など検討していくべき―入院医療分科会(1)
高齢化・コロナ感染症で在宅医療ニーズは増大、量と質のバランスをとり在宅医療提供を推進―中医協総会(2)
コロナ禍の医療現場負担考え小幅改定とすべきか、2025年度の地域医療構想実現に向け大胆な改定とすべきか―中医協総会(1)
1泊2日手術等の「短手2」、4泊5日手術等の「短手3」、診療実態にマッチした報酬へ―入院医療分科会(3)
【経過措置】の療養病棟、あたかも「ミニ回リハ」のような使われ方だが、それは好ましいのか―入院医療分科会(2)
入退院支援加算等の最大のハードルは「専従の看護師等確保」、人材確保が進まない背景・理由も勘案を―入院医療分科会(1)
後発品の信頼性が低下する中でどう使用促進を図るべきか、不妊治療技術ごとに保険適用を検討―中医協総会(2)
医療従事者の働き方改革、地域医療体制確保加算の効果など検証しながら、診療報酬でのサポートを推進―中医協総会(1)
かかりつけ薬剤師機能、ポリファーマシー対策などを調剤報酬でどうサポートすべきか―中医協総会
回リハ病棟でのADL評価が不適切に行われていないか、心臓リハの実施推進策を検討してはどうか―入院医療分科会(2)
入院料減額されても、なお「自院の急性期後患者」受け入れ機能に偏る地域包括ケア病棟が少なくない―入院医療分科会(1)
かかりつけ医機能・外来機能分化を進めるための診療報酬、初診からのオンライン診療の評価などを検討―中医協総会(2)
感染症対応とる医療機関を広範に支援する【感染対策実施加算】を恒久化すべきか―中医協総会(1)
2020年度改定で設けた看護必要度IとIIの基準値の差は妥当、「心電図モニター管理」を含め患者像を明確に―入院医療分科会(2)
急性期入院の評価指標、看護必要度に加え「救急搬送や手術の件数」「ICU設置」等を組み合わせてはどうか―入院医療分科会(1)
2022年度診療報酬改定に向け「入院医療改革」で早くも舌戦、「看護必要度」などどう考えるか―中医協総会
大病院の地ケアでpost acute受入特化は是正されているか、回リハ病棟で効果的リハ提供進む―入院医療分科会(3)
適切なDPC制度に向け、著しく「医療資源投入量が少ない」「自院の他病棟への転棟が多い」病院からヒアリング―入院医療分科会(2)
看護必要度II病院で重症患者割合が増、コロナ対応病院よりも「未対応」病院で重症患者割合増が顕著―入院医療分科会(1)
不妊治療の方法・費用に大きなバラつき、学会ガイドライン踏まえ「保険適用すべき不妊治療技術」議論へ―中医協総会(3)
2022年度診療報酬改定論議、コロナ感染症の影響など見据え7・8月に論点整理―中医協総会(1)
かかりつけ医制度化を検討すべきか、感染症対策と医療提供体制改革はセットで検討を―社保審・医療保険部会(1)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
コロナ感染症等に対応可能な医療体制構築に向け、2022年度診療報酬改定でもアプローチ―社保審・医療保険部会(2)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
診療報酬で医療提供体制改革にどうアプローチし、医師働き方改革をどうサポートするか―社保審・医療保険部会(1)
かかりつけ医機能評価する診療報酬を患者視点で整理、慢性疾患にはオンライン診療やリフィル処方箋活用を―健保連
かかりつけ医要件を法令等で明確化せよ、医療資源散在是正のため地域医療構想の実現を急げ―健保連
自院の急性期後患者割合に基づく地ケア病棟減算、拡大はコロナ対策阻害しかねない―地ケア病棟協・仲井会長
コロナ禍では「post acute患者割合」に着目した地域包括ケア病棟の点数減額拡大など避けよ―地ケア病棟協・仲井会長





