医療・介護等データ連結、「医療の質」向上と「個人特定リスク」上昇とのバランス確保を―厚労省・医療等情報連結仕組み検討会
2019.9.4.(水)
2021年度から「個人単位の被保険者番号を活用して医療等情報を紐づけ・連結し解析する」仕組みがスタートする。「医療の質向上」が期待される一方で、「個人特定のリスクの高まり」も懸念され、両者のバランスをとった仕組みを構築しなければならない。このため、当面は、データベースの利活用等が法令に定められているデータベースなどを連結対象とし、学会等が独自に構築するデータベースは「将来の検討課題に位置付ける」こととしてはどうか―。
9月4日に開催された「医療等情報の連結推進に向けた被保険者番号活用の仕組みに関する検討会」(以下、仕組み検討会)の議論で、こういった姿が浮かび上がってきました(関連記事はこちら)。
仕組み検討会で大枠を固めた後、個別具体的な連結の仕組みを関係審議会で別途、検討していくことになります。

9月4日に開催された、「第2回 医療等情報の連結推進に向けた被保険者番号活用の仕組みに関する検討会」
目次
利活用が個別法に規定され、安全確保措置が堅牢なデータベースを当面の対象に
医療や介護、健康診査などに関するデータを集積し、解析することで「医療の質向上」が期待されています。「若い頃に●●の生活習慣を持ち、健診で■■と判定された人は、近い将来、○○疾病に罹患する可能性が高いが、□□の治療法が有効である。こうした人は高齢になると▲▲が原因で要介護状態になる可能性が高く、その際には△△というケアが状態の維持・改善に有効である」といった知見が確立されれば、より効果的かつ効率的に保健・医療・福祉(介護含む)サービスを提供することが可能になるためです。
ただし、ある個人(Aさん)の保健・医療・福祉データはさまざまなデータベースに、また同じデータベース内であっても、「散らばって」格納されており、これらをどう連結するかが仕組み検討会で議論されているのです。
例えば、Aさんが▼22-29歳:中小企業勤務(a社、協会けんぽに加入)▼30-39歳:大企業勤務(b社、B健康保険組合に加入)▼40歳-:自営業(C国民健康保険に加入)―であった場合、Aさんの医療保険の被保険者履歴は「協会けんぽ→B健保組合→C国保」と変遷し、それぞれの時代に受けた診療等のデータは、▼協会けんぽの被保険者番号○○さん▼B健保組合の被保険者番号△△さん▼C◆◆国保の被保険者番号□□さん―と異なる属性で保存されており、現在は厳密な突合は困難なのです。
こうしたバラバラのデータを紐づけする際の「鍵」として、厚労省の「医療等分野情報連携基盤検討会」(以下、基盤検討会)では昨夏(2018年7月)に「個人単位の被保険者番号を活用して、各種データを紐づけることが現時点では妥当である」との見解をまとめました(関連記事はこちらとこちら)。
仕組み検討会では、「個人単位の被保険者番号を活用したデータ紐づけ」の大枠構築に向けた議論を行っています。この大枠をもとに、個別具体的な連結の仕組みを関係審議会等で別途、検討することになります。例えば「NDB(医療保険レセプトと特定健診情報を格納)と介護DB(介護保険レセプトと要介護認定情報を格納)とでデータ連結を行う」仕組みは、社会保障審議会・医療保険部会で議論します。
9月4日の仕組み検討会では、基盤検討会の整理(言わばデータ紐づけの基本方針)、さらに前回会合で構成員から示された意見・考えを踏まえて議論。そこでは、次のような姿が浮かび上がってきています。
まずデータ紐づけの大きな流れは、次のように整理できます。
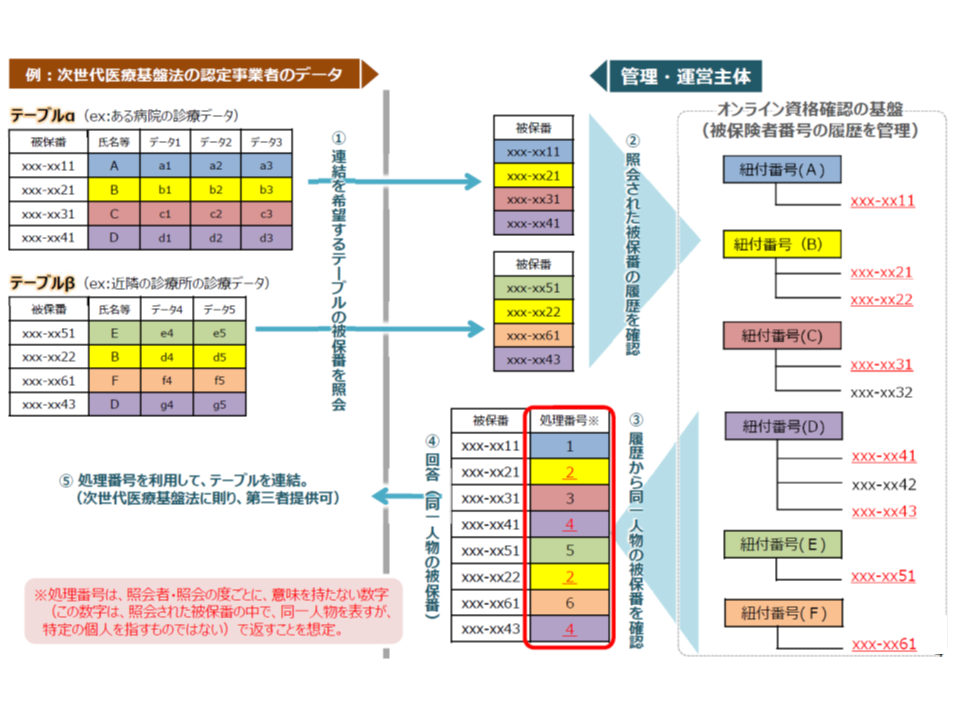
(1)研究者が、あるデータベースの【活用主体】(NDBであれば厚労省保険局)にデータ提供を申請する
↓
(2)【活用主体】は、研究者に提供するデータの中に「異なる被保険者番号であるが、同一の人物(上述のAさん)がいないか」を確認するため、【管理・運営主体】に照会を行う
↓
(3)【管理・運営主体】は照会されたデータテーブルの中で、どの番号とどの番号が同一人物であるかを示し、それを【活用主体】に返答する
↓
(4)【活用主体】は同一人物についてデータクリーニングを行い、研究者にデータを提供する

ここで論点となるのが、▼活用主体はどのような組織か▼管理・運営主体はどのような組織か▼管理・運営主体はどのような形で返答を行うのか▼「個人単位の被保険者番号」が運用される前のデータ(現在のデータもそうである)について、どのように紐づけるのか―という4点です。
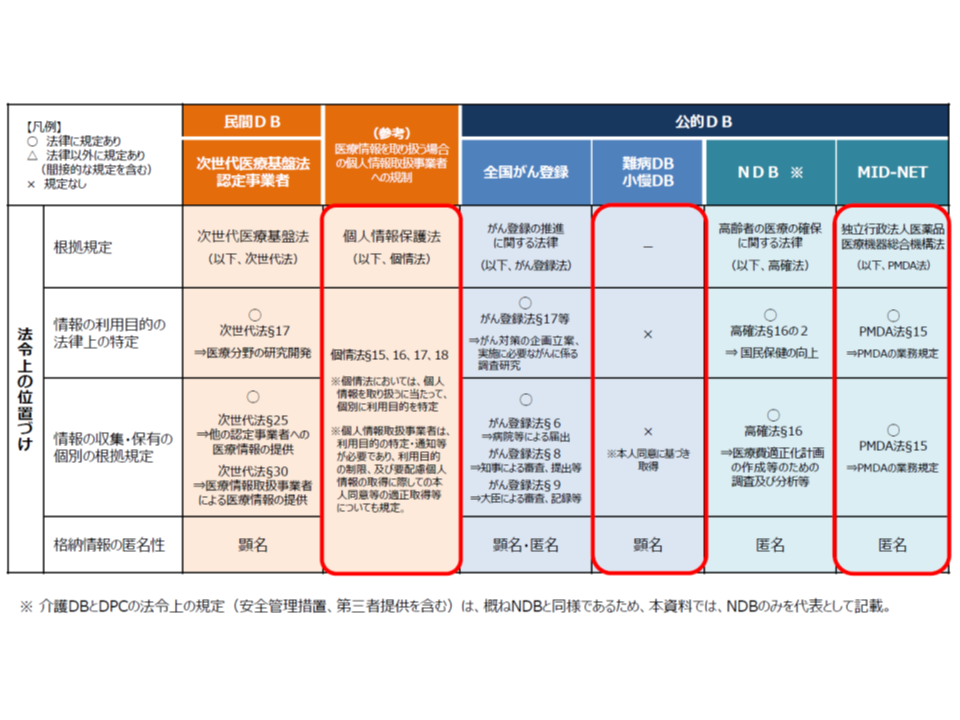
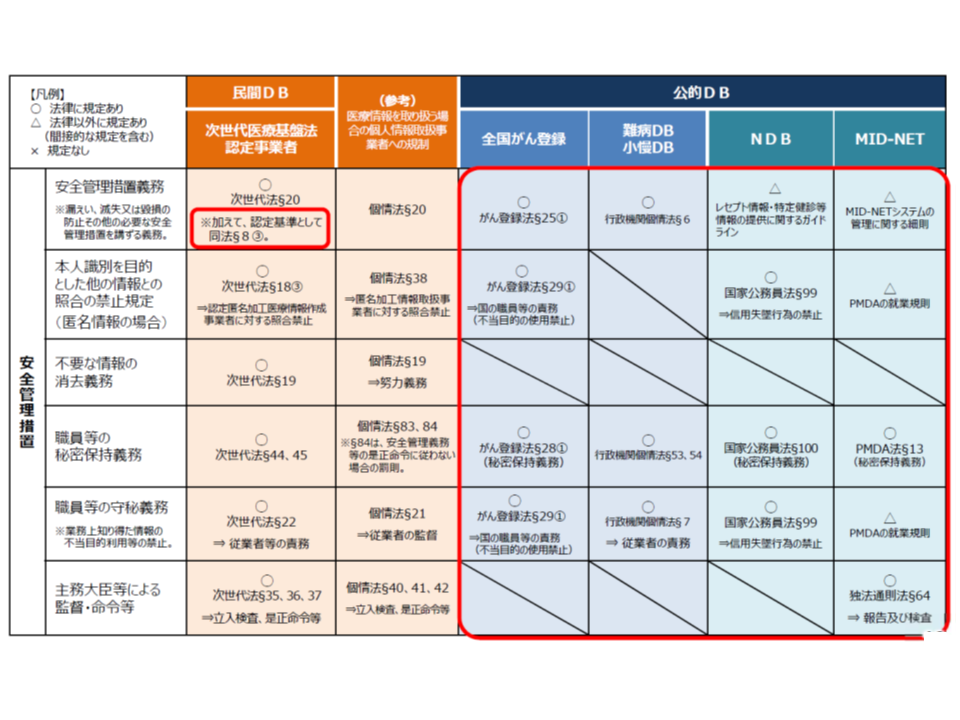
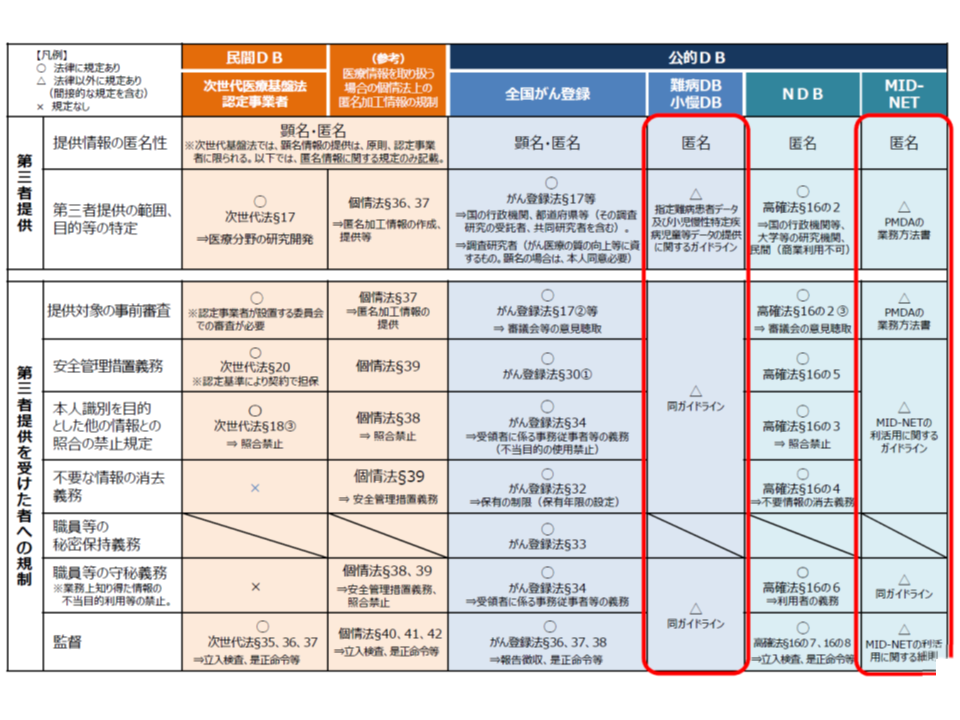
まず【活用主体】については、「個人単位の被保険者番号」が重要な個人情報であることから、「誰でも良い」とはいきません。これまでに基盤検討会では、大方針の中で「原則として、被保険者番号履歴の利用目的が『法令等において明確にされている』こと、適切な組織的・物理的・技術的・人的安全管理措置が講じられていること、など一定の基準に該当する者に限定すべき」とされています(関連記事はこちらとこちらとこちらとこちらとこちら)。
この考えに沿えば、利用目的が法令に定められている「NDBや介護DBなどの公的データベース」や、安全管理措置等が厳格に規定されている「次世代医療基盤法に定められている認定事業者の保有するデータベース」などが対象になると考えられます。
一方、医学会等が独自に構築しているデータベースは、もちろん一般法である「個人情報保護法」が根拠規定となり、その規定を遵守した運用が求められるものであるものの、仕組み検討会では「他のデータベースとの連結などまでを想定した同意取得は必ずしも十分には行われていないのではないか」「仮に包括的同意があったとしても、機微性の高い情報であり『何に活用しても良い』と考えるべきではない」「まずは、個別法(健康保険法や介護保険法)で規定されている公的データベースに限定して仕組みを考えるべきではないか」という意見が大勢を占めています。
もっとも、樋口範雄構成員(武蔵野大学法学部教授)や吉原博幸構成員(京都大学大学院医学研究科教授)らから「学会データの利活用(例えば循環器学会の患者データベースと、糖尿病学会の患者データベースの紐づけ分析など)で新たな診断・治療に結びつくことが期待される」などの意見も出ており、「将来的な重要課題」となりそうです。
なお公的データベースであっても、指定難病患者データベース・小児慢性特定疾病児童等データベースについては、現行法(難病の患者に対する医療等に関する法律、児童福祉法)に根拠規定がありません(個々の患者から同意を得てデータベースに臨床調査個人票等のデータを登録している)。このため山本隆一構成員(医療情報システム開発センター理事長)は「法令の根拠なくデータの紐づけを行うことは難しい。法令の規定が完成するまでは保留とすべきではないか」と慎重な姿勢を見せています。逆に考えれば、「法令の整備」が進めば、【活用主体】の対象に含められると考えることもできそうです。現在、難病法等の改正に向けた議論が進んでおり、そこでの議論に注目が集まります(関連記事はこちらとこちらとこちらとこちら)。
仕組み検討会では、個別名を挙げて活用主体と位置付ける(NDBの管理者(厚労省保険局)を活用主体とする)のではなく、「【活用主体】が満たすべき要件を具体的に定める」にとどめます。例えば、▼データ収集の根拠や利活用について個別法令に定められていること▼データ管理等について十分な安全確保措置がとられていること▼他のデータベースと紐づけたデータの第三者提供が安全に行われること―などの要件を示すことになるでしょう。その上で具体的に「NDB等の管理者を活用主体とするのか、どうか」は、個別の仕組みを検討する際に議論されます。したがって、現時点では「どのデータベースの管理者が活用主体になるか否かは、未確定である」と言わざるを得ません。
管理・運営主体には「オンライン資格確認の実施主体」がなることが効率的
【管理・運営主体】には、迅速に「被保険者の履歴情報に照らし、同一人物を把握できる」機能が求められます。このため、常に「最新の被保険者情報」を保有していることが求められ、厚労省は「オンライン資格確認の実施主体」が【管理・運営主体】となることが効率的であると考えています。例えば、社会保険診療報酬支払基金や国民健康保険中央会(各都道府県の国民健康保険団体連合会の連合組織)が考えられます。
この点、仕組み検討会では「国(厚労省)が【管理・運営主体】として最もふさわしいのではないか」との指摘が複数だされました。しかし、国は被保険者番号を保有していないため、支払基金等から最新データを逐次受け取る必要があり、そこには▼法令上の課題(支払基金等が国に被保険者情報を提供する根拠規定の整備)▼コスト上の課題(常に最新データを保有している必要があり、そのシステム構築・運用費用の捻出)―という壁があります。
仕組み検討会では、「支払基金を管理・運営主体とする」などの指名はせず、やはり「求められる具体的な要件」を提示するにとどめる構えです。
個人特定リスクの高まりに配慮したデータの紐づけを実施
ところで、【活用主体】が仮に▼NDBや介護DBの管理者(つまり国)▼次世代医療基盤法の認定事業者―となったとして、【管理・運営主体】はそこからの照会にどのように返答すべきでしょうか。データの紐づけは、前述のとおり「医療の質向上」にとって極めて重要ですが、その分「個人特定のリスク」も高まります。例えば、何らかの事故等で「ある特定の個人が遺伝子疾患の治療を受けている」というデータが漏洩してしまった場合、当該患者はもちろん家族・親戚の生活にも影響が出てくる可能性があります。
厚労省は、「データの紐づけの有用性・重要性」と「個人特定のリスク」とのバランスを考慮し、次のような考えを示しました。
▽「顕名データと顕名データの紐づけ」の場合
→例えば、次世代医療基盤法の認定事業者が研究者にデータ提供を行うにあたり、被保険者の同一性を確認しておく必要がある
→認定事業者から申請されたデータの中でのみ使える「符号」(同一人と確認するための処理番号)が【管理・運営主体】から返答される(X研究者が認定事業者から提供されたデータと、Y研究者が認定事業者から提供されたデータとで、同じ「符号・処理番号」があっても、両者には何らの関係もなく、同一人物であるか否かは確認できない)
→認定事業者は「符号」(処理番号)に基づいてデータクリーニングを行い、匿名加工の上で研究者にデータを提供する
▽「匿名データと匿名データの紐づけ」の場合
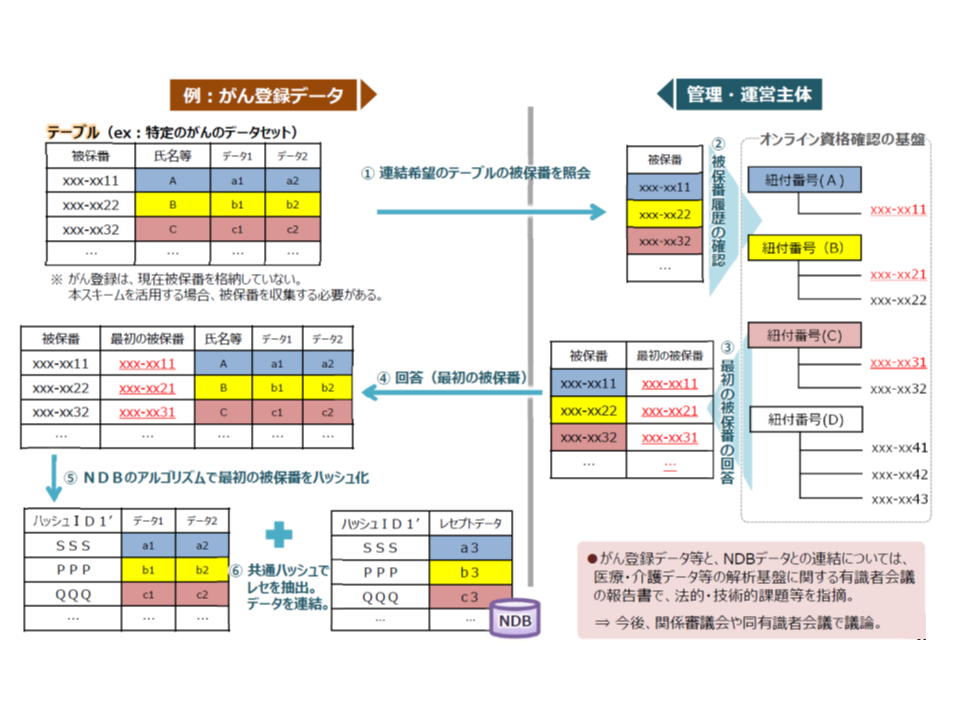
→NDBや介護DBへデータを格納する前に、【活用主体】(国)が「被保険者番号が異なるが同一である」人物を把握し、整理しておく(同一人としてデータに格納する)必要がある
→【管理・運営主体】は【活用主体】からの照会に対し、ある個人が「最初に取得した個人単位の被保険者番号」に基づく符号(ハッシュID1´)を、同一人の全データ(照会内)に付して返答する(将来にわたり、同一人物の確認が可能となる)
→研究者へは、同一人をクリーニングしたデータを提供できる
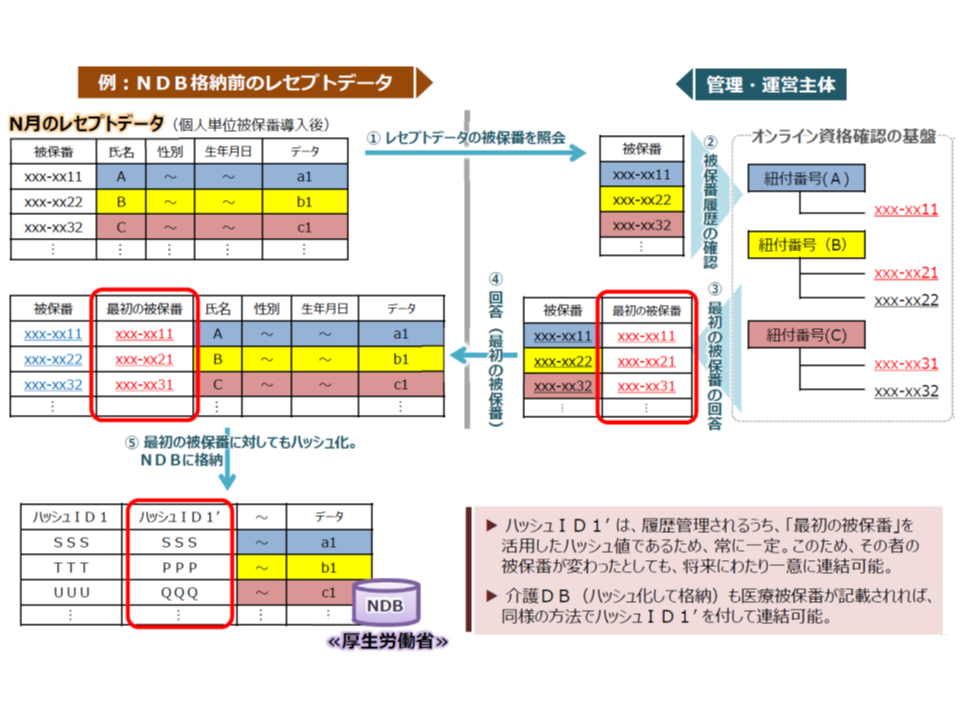
▽「匿名データと顕名データの紐づけ」の場合
→指定難病患者データベースのデータと、NDBデータとの連結希望があった場合、「匿名データと匿名データの紐づけ」と同様に、同一人物について「最初に取得した個人単位の被保険者番号」に基づく符号(ハッシュID1´)を付す
→この際、大前提として「指定難病患者データベース」等から提供するデータについては、「匿名加工」が必須となる点に留意が必要である
次世代医療基盤法の認定事業者について、言わば「one time符号」のみを付し、継続使用を不可能としているのは、「個人特定のリスク」を可能な限り排除するためです。
過去データとの連結、研究進むが、一定の限界がある
さらに、現在(2019年9月)は「個人単位の被保険者番号」は存在しないことから、次の2点が問題となります。
▽現在のデータと「個人単位の被保険者番号」適用後のデータとの紐づけをどう行うのか
▽現在および過去のデータについて紐づけをどう行うのか

前者については、例えば、NDBへのレセプトデータ格納時に、▼「個人単位の被保険者番号」に基づく符号(ハッシュID)▼「世帯単位の被保険者番号」(個人単位の被保険者番号の下2桁を消除)に基づく符号(ハッシュID)―の2つを同時生成することで、一定程度、紐づけが可能となります。
また後者については、さまざまな研究者が「紐づけ手法」を開発しており、これらを活用することになります。
ただし、例えば●●花子さんが、▼2010年からB健保組合に加入▼2015年に結婚し、◎◎花子さんに苗字が変わり、協会けんぽに加入―したような場合には、両者のデータを確実に紐づけることは困難であり、「過去に遡ってすべてのデータを紐づけられる」わけではない点に留意が必要です。
仕組み検討会の森田朗座長(津田塾大学総合政策学部教授)は「次回にも意見をとりまとめる」考えを示しています。その後、社会保障審議会の医療保険部会や介護保険部会などに議論の場を移し、個別具体的な紐づけの仕組みが検討されます。

【関連記事】
個人単位の被保険者番号を活用した医療等情報を連結、具体的な仕組みの検討スタート―厚労省・医療等情報連結仕組み検討会
医療等のデータ連結において、個人の紐づけは「個人単位の被保険者番号」を基軸に―医療情報連携基盤検討会
医療情報ネットワークの2020年度稼働に向け、2018年夏までに「工程表」作成―医療情報連携基盤検討会
2021年3月からマイナンバーカードに「保険証機能」付与、既存保険証が使えなくなる訳ではない―社保審・医療保険部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会
「健康寿命の増加>平均寿命の増加」目指し、健康・医療・介護データの利活用等を推進―未来投資会議
骨太方針2019を閣議決定、給付と負担の見直し論議を先送りするなど「形骸化」著しい
追加的な補助金、診療報酬の加算・減算により病床機能の再編や病床削減を進めよ―経済財政諮問会議で有識者議員
入院日数の短縮、病床ダウンサイジングを支援し、医療費の地域差縮小を―経済財政諮問会議で有識者議員
病床過剰地域で「ダウンサイジング」が進むよう、効果的な方策を検討せよ―経済財政諮問会議
少額外来での受診時定額負担、民間医療機関への機能転換命令権など改めて提唱―財政審
NDB・介護DBの連結方針固まる、「公益目的研究」に限定の上、将来は民間にもデータ提供―厚労省・医療介護データ有識者会議
NDB・介護DBの連結運用に向け、審査の効率化、利用者支援充実などの方向固まる―厚労省・医療介護データ有識者会議
NDB・介護DBの連結、セキュリティ確保や高速化なども重要課題―厚労省・医療介護データ有識者会議
NDB・介護DBからデータ提供、セキュリティ確保した上でより効率的に―厚労省・医療介護データ有識者会議
NDB・介護DBの利活用を促進、両者の連結解析も可能とする枠組みを―厚労省・医療介護データ有識者会議
NDB・介護DB連結、利活用促進のためデータベース改善やサポート充実等を検討—厚労省・医療介護データ有識者会議
異なるベンダー間の電子カルテデータ連結システムなどの導入経費を補助―厚労省・財務省
「難病等の登録法」制定し、軽症者データも集積すべきではないか―難病等研究・医療ワーキング
難病対策の見直し、大前提は「公平性、制度の安定性」の確保—難病対策委員会
難病の治療法開発等のため、軽症者含めた高精度データベース構築が不可欠—難病対策委員会
2020年1月に向け、難病対策・小児慢性特定疾患対策の見直しを検討―厚科審・疾病対策部会



