退院支援の要はスクリーニング後の「後追い」、注目の上都賀総合病院PFMセンターのキーマンに聞く
2018.6.28.(木)
2018年度診療報酬改定で、入院前から「患者の入院生活、さらに退院後の生活」を見据えた支援を行う「入院時支援加算」が新設され、改めて外来から入院、退院、在宅などまでを通して患者のマネジメントを行うPFM(Patient Flow Management)が注目されています(関連記事『外来から入院、退院後の在宅医療までをマネジメントするPFM、さまざまなメリットが!』)。
全国から視察が絶えないPFMの先行事例として今、上都賀総合病院(栃木県鹿沼市、352床=一般302床※うち地域包括ケア48床、HCU4床、緩和ケア7床、精神50床)の「患者支援センター」(PFMセンター)が注目を集めています。これまでに約30病院の視察を受け入れて、多くの病院でPFMの取り組みがスタートしていると言います。
同院の患者支援センターが注目される理由は何なのでしょうか――。同院でPFMに携わるキーマンたち(齋藤由利子副院長兼看護部長兼患者支援センター長、退院支援専従看護師の飯野直子看護師長、神山はるか主任、医療ソーシャルワーカーの福田雄大氏)は、PFMが機能しない理由の一つとして退院調整が必要な患者を適切に判断できていない可能性を指摘。退院調整の要は、スクリーニング後にも患者の状態を『後追い』する仕組みであると強調しています(聞き手はグローバルヘルスコンサルティング・ジャパンのコンサルタントである岩瀬 英一郎)。
――まず、貴院の病棟構成を教えてください。
齋藤氏:当院は内科中心の病棟構成で、6棟ある一般急性期病棟のうち半分、つまり3棟が内科で占められています。これだけの内科病床を整備しても、内科症例が入りきらないという状況がありました。患者支援センターのミッションも、当初から「内科の入退院をどう支援し、どのように病床マネジメントを行うか」が中心でした。

副院長兼看護部長兼患者支援センター長の齋藤由利子氏
――入退院支援にはどのような課題がありましたか。患者支援センター立ち上げの理由も教えてください。
齋藤氏:入院患者の転院先がなかなか決まらず、在院日数を短縮できないという課題がありました。
飯野氏:どの病院でもそうだと思いますが、現場は重症患者の対応に集中してしまいがちです。どうしても、退院支援の優先順位が下がってしまい、急性期を脱した患者の退院や転院がなかなか進まない、という状況でした。

退院支援専従看護師の飯野直子看護師長
齋藤氏:患者支援センターを立ち上げる前は、一部の病棟でのみ週1回のカンファレンスを行っていましたが、それでは当然、全病棟の患者の退院支援に必要な情報が十分に集りませんでした。とはいえ、長時間のカンファレンスをすべての病棟で実施することも、時間的に無理があります。
そこでこうした状況の解決には、病棟単位という考え方を超えて、全病棟を管理・調整する専門の組織をもうけ、しっかりと推進する必要がある、と考えたのです。院内調整の紆余曲折を経て、看護師、医療ソーシャルワーカー(MSW)、事務職の多職種で構成される、患者の退院支援を行うことを目的にした「患者支援センター」を2012年に立ち上げました。
――患者支援センターの体制と具体的な運用方法を教えてください。
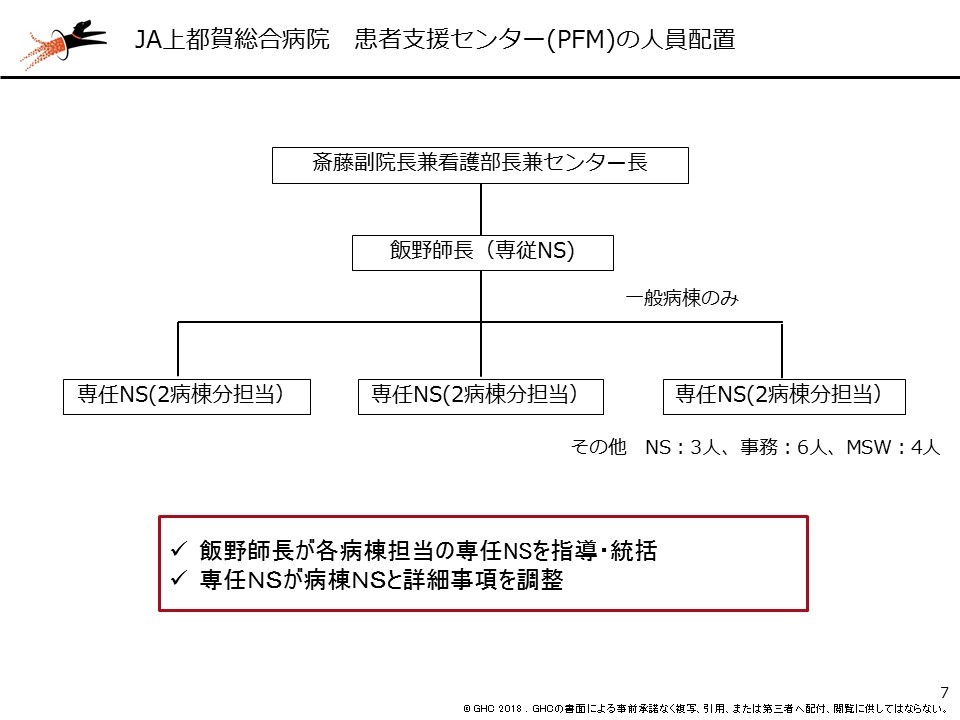
飯野氏:一般病棟において当院の患者支援センターの実務は、専従看護師1人、専任看護師3人が軸となり運営しています。専従看護師は全病棟(6病棟)、専任看護師はそれぞれ2病棟ずつを受け持っています。専従看護師と専任看護師の役割は、専従看護師が全体を俯瞰して専任看護師をマネジメントし、専任看護師が病棟ごとの細かな調整をする、というイメージです。
具体的なセンターの運用方法については、最初にスクリーニングをした上で、入院から7日以内に多職種でスクリーニング後のアセスメントを行う「入院時退院支援カンファレンス」を行います。退院が近づくと、退院後の意思決定を行う「退院調整カンファレンス」を経て、最終的に在宅復帰を目指すことになれば、在宅医療・介護を支える医師やケアマネジャーなど在宅支援者も交えた「拡大カンファレンス」に進みます。
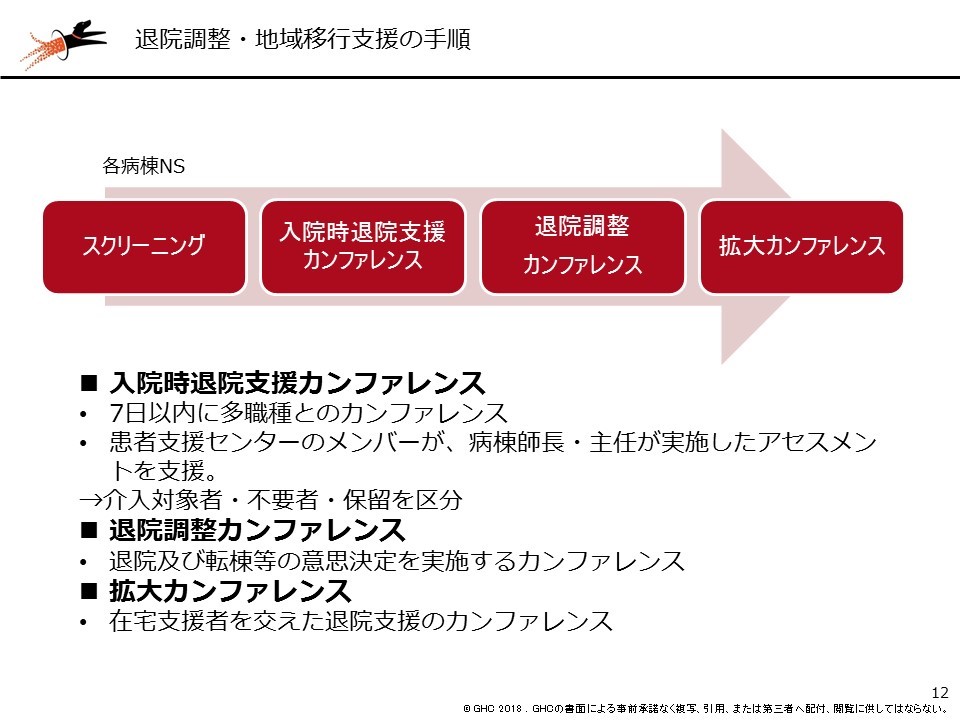
中でも、最初に行う、スクリーニング後のアセスメントとなる入院時退院支援カンファレンスが一番重要だと考えています。退院調整が必要になる可能性が高い患者を、ここで確実に抽出することになります。その際、抽出を個々の看護師に任せていたのでは、経験や能力の差によって、「漏れ」が出てしまうこともあると思いますが、当院では「患者支援センターの専従・専任看護師」がおり、これら看護師がしっかりと患者の状態を「後追い」(後述するアセスメント方法)することで、「看護師がスクリーニングをし、それで満足してしまう」という状況にならない仕組みを設けています。おそらく、どこの病院でも退院調整の課題は、ここにあるのではないでしょうか。
これが当院でできているのは、院長や看護部長が正式に「あなたたち(患者支援センターの専従・専任看護師)がやってください」と院内に宣言してくれているおかげです。「飯野が勝手にやっている」とならないことが、何よりも大きいと感じています。
――「後追い」とはどのような形で進めているのですか。
飯野氏:退院調整の必要性を、「必要」「不要」「保留」の3つに分けてアセスメントするのですが、「保留」となった患者については、1週間に一度、患者支援センターが介入して状態を継続確認していきます。つまり、モニタリングとPDCAを回すことが重要なのです。
この仕組をしっかりと回すことで、例えば、地域包括ケア病棟の看護師は、患者支援センターの支援がなくても拡大カンファレンスができるようになっています。患者支援センターがすべてのカンファレンスに関与するわけではなく、「必要」と見極めたカンファレンスにのみ入ることで、業務が過重にならず、持続可能なセンター運用が実現できていると考えています。
――患者支援センター開設前と比較した平均在院日数などを教えてください。
齋藤氏:2017年の一般病床の平均在院日数は、2012年と比較して2.2日減の14.9日。同じく病床稼働率は5.2ポイント上昇の81%になっています。中でも地域包括ケア病棟については、冬の間は稼働率が100%を超えるような状況です。
現在、患者支援センターは主に退院調整・支援業務を実施していますが、今年度からは検査説明機能も併せ持つ予定です。
――ベッドコントロールは看護部が行っていると聞きました。
齋藤氏:院長から権限委譲を受けて、看護部長と副看護部長が担当しています。情報共有については、朝の「師長会」で行います。具体的には、「明日、地域包括ケア病棟が何人空いているのか」「そこにどこの患者を入れるのか」などのやり取りを行っています。
飯野氏:当院は内科でベッドコントロールの課題抱えているので、内科の先生方も協力的です。
齋藤氏:医師はとにかく治療に集中したいわけです。「治療方針さえ示しておけば、その先は多職種が協働で進めてくれる」と分かれば、医師にとっても絶対にその方が楽なわけです。看護部によるベッドコントロールについて、院内の部長級も交えて最初に議論したことも大きかったと思います。
――患者支援センターに所属する専任看護師やMSWの視点から見て、患者支援センターの存在はいかがでしょうか。
神山氏:患者支援センター所属の専任看護師は3人おり、私はそのうちの一人で、全6病棟のうち2病棟を担当しています。以前、病棟や外来だけを担当していた頃を振り返ると、看護師としてのアンテナが今よりも低かったと感じています。これまでは、患者は病気さえ治れば元気になって帰れるというくらいの認識でした。しかし、今は患者支援センターにかかわる人たちからさまざまなアドバイスや視点をいただきながら、退院調整には多くの課題があることが分かってきました。その上で、多くの患者・家族と関わり、「次はこうしてみよう」と試行錯誤しつつ、相談しつつ、センターの運営にかかわっています。

主任看護師の神山はるか氏
飯野氏:病棟や外来では日々の膨大な業務に追われ、どうしても患者の退院後の意向や考えを聞くことが二の次になってしまいがちです。しっかりとOJTで教えていかなければ、その二の次にしている「患者の意向」などが、いかに大切であるか、という意識は育たないと思います。
齋藤氏:こうした退院調整の重要性について、しっかりと教育していかなければ、院内のすべての看護師たちに伝わらないと考え、7、8年前に師長レべルから退院調整の集合教育を始めました。ただし、それだけでは現場の隅々までに退院調整の重要性を伝えることに限界もあるため、その後はクリニカルラダーの教育の中に、段階を追って組み込むようにしました。
しかし、それでも、「患者の退院後」を現場の看護師に思い浮かべてもらうには限界がありました。そこで、今では患者や家族側が在宅復帰や転院転棟をする際、具体的にどのような課題があるのかを理解してもらうため、事例を取り上げ、ちょっとした寸劇(退院調整の現場をイメージした劇)をしてもらっています。寸劇をした後の看護師たちの退院調整に関するコメントは、とても的確であることが多いなど、かなりの学習になると感じています。
福田氏:今でも「退院調整はMSWの業務」と考える病院は、まだまだ多いようです。その中で当院はかなり早い時期から、看護師も一緒に退院調整をという仕組みになっているので、心強さを感じています。

患者支援センター相談業務担当の医療ソーシャルワーカーの福田雄大氏
私は、後方連携先の医療機関や施設に極力足を運び、情報共有などを行うようにしています。連携する病院や施設によって、受け入れてくれる患者像などが異なることもあるためです。その辺をよくよく把握した上で効率的に調整を進められるよう、常に意識しています。
齋藤氏:栃木県看護協会は、退院支援の質を上げることを目的に、日本介護支援専門員協会と協力し、2年かけて「退院支援連携シート」を作りました。ですから、栃木県内では「統一された退院支援連携シート」で運用されていることも、効率的な退院調整を助けてくれています。
――退院後のフォローについてはいかがでしょうか。
齋藤氏:入院前からの支援は何とか形になってきました。ただ、退院支援をしても、退院後のフォローは不十分なところがあり、ここ1、2年でそのあたりを強化しました。まず、在宅療養支援が非常にうまくいっている病院を見学し、これまで雲を掴むようだった課題の解決策を見出しました。ポイントは、退院したすべての人たちを対象とするのではなく、ターゲットを絞り込むということです。

飯野氏:退院後、初回の外来受診時に患者に声を掛けることを徹底しています。ここでも重要なのは、どの疾患の患者を「後追い」するかです。具体的には、糖尿病と心不全、悪性腫瘍などを主なターゲットにしています。これらの疾患は拡大カンファレンスの際、対象になりやすいので、早期に患者の異常や困りごとに気付けば、地域の人やMSWにつないだり、院内の専門部署につないだりすることもできるようになりました。
これを受けて、例えば、糖尿病であれば、「糖尿病センターの外来看護師が、入院中から患者に関わる」仕組みをつくりました。こうすることで、初回外来時でも、外来看護師が声をかけやすくなるわけです。
こうして退院後の患者の後追いもするようになって思うことは、私たちが想像していたよりも、在宅復帰すると患者は元気になるということです。「(在宅治療に必要な)あのサービスどうしていますか?」と聞くと、「もう使っていないんだよ(笑)」などと言われることも多いです。他にも「息子が手伝ってくれて、お風呂はどうにかなっている」などの声もあり、「やはり、自宅に帰るということはすごいことだ」と、実感を増し続けています。
患者支援センターの運用をきっかけに、院内全体のスタッフも変化し続けています。先日、在宅復帰して定期的に外来受診している糖尿病患者が、床ずれを理由に皮膚科へ外来受診しました。ただ、床ずれにしては足先の色がおかしかったので、糖尿病センターの看護師にその話をすると、フットワーク良く、すぐにその患者が受診中の皮膚科に見に行ったのです。これを見て、当院はとてもいい医療連携ができているなと、改めて感じました。
――本日はありがとうございました。



