費用対効果評価、16年度改定での試行導入で攻防、6月にも試行案を提示―中医協・費用対効果評価専門部会
2015.5.27.(水)
新たな医療技術の保険導入に当たり「費用対効果」評価を導入してはどうか、という検討が中央社会保険医療協議会の費用対効果評価専門部会で進んでいます。27日に開かれた部会では、費用対効果評価を2018年度の次期診療報酬改定で試行導入すべきか否かで診療側と支払側の間に攻防がありました。
次期改定での試行導入はまだ決定していませんが、厚生労働省が試行案を作成し、6月に開かれる予定の次回会合に提示し、それをベースに議論することになっています。
国家財政の健全化が急務とされ、「社会保障費の伸びを抑制する必要がある」と指摘される中では、新規の医療技術を次々に保険導入することが難しくなってくることも予想されます。そうした中で、中医協の森田朗会長(国立社会保障・人口問題研究所長)が「いずれあらゆる新規技術を保険導入するということはできなくなり、保険導入すべきか否かを判断する基準が必要になる。1つの基準として費用対効果評価が考えられるのではないか」と述べたことに端を発し、導入に向けた検討が進められています。
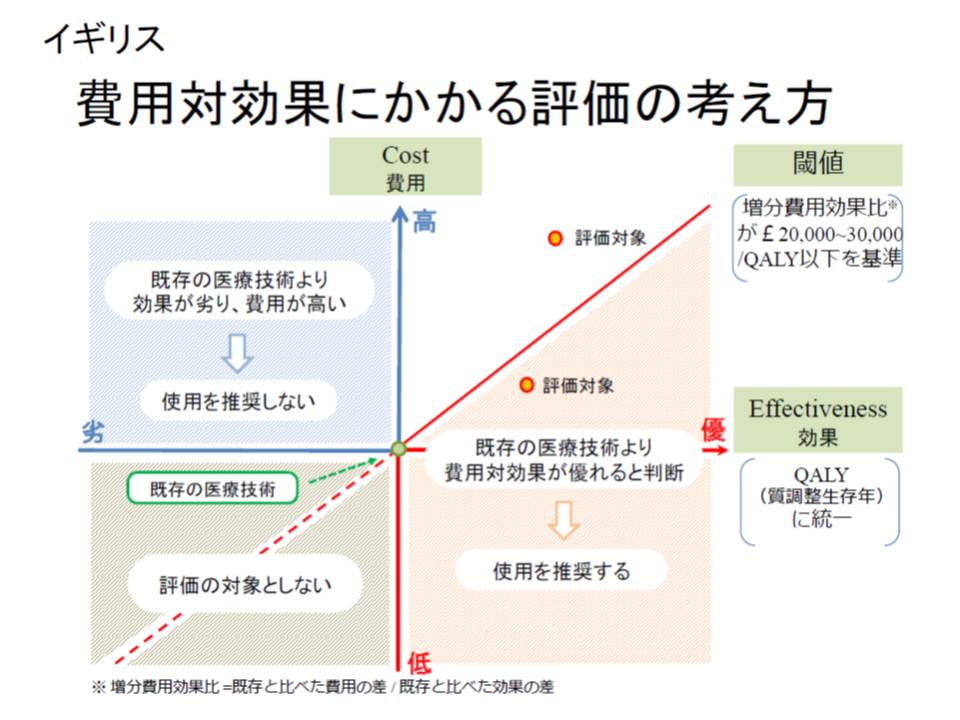
英国では、新規の医療技術について、NICE(National Institute for Health and Care Excellence)という公的機関で費用対効果評価を実施。NICEは、「使用を推奨する」「使用を推奨しない」「使用パターンや条件を推奨する」という勧告をNHS(National Health Service)に行い、「推奨しない」場合には地域や病院での予算が確保されず、事実上、公的医療補償の対象から除外されていると言います(もっとも09年からは患者の新薬などへのアクセスを確保するための運用も開始されている)。
前回14年度改定の答申附帯意見では、この費用対効果評価を「16 年度診療報酬改定における試行的導入も視野に入れながら、引き続き検討する」ことが明記され、日本再興戦略2014などにも「16年度を目途に試行導入する」ことが盛り込まれました。
厚労省もこれらを踏まえて「16年度の試行導入(目途)」とのスケジュールを立てており、27日の部会には「今年夏以降に、課題を踏まえて議論を行う」ことを提案しました。
しかし支払側の白川修二委員(健康保険組合連合会副会長)は、「現在のペースでは16年度の試行導入に間に合わない。そろそろ試行案を示してもらい、それをベースに具体的な議論を始めなければならない」と述べ、6月にも試行案を示すよう厚労省に求めました。
これに対し診療側の鈴木邦彦委員(日本医師会常任理事)は「試行案の前に具体的な課題を検討しなければならない」と述べ、試行案提示は慎重であるべきと反対しました。
その後、白川委員と鈴木委員との間で次のようなやり取りが交わされています。
「支払側は16年4月から試行導入すべきと思うが、診療側はどのような考え方なのか」(白川委員)
「4月からの試行導入に反対ではないが、しっかり議論しなければ混乱してしまう」(鈴木委員)
「診療側はやる気がないのではないか。我々も課題・疑問をそのままに試行導入せよとは考えていない」(白川委員)
「私は費用対効果評価の検討に当初からかかわっているが、拙速は避けて、じっくり検討すべきと考えている」(鈴木委員)
「では、いつ導入すべきと考えているのか」(白川委員)
「16年度目途である」(鈴木委員)
「なら試行案の提示になぜ反対するのか」(白川委員)
「我々も前向きに議論したいとは思っている」(鈴木委員)
16年度の試行導入に積極的な白川委員の追撃を、慎重派の鈴木委員が交わしているかのような攻防が繰り広げられたのです。
このまま議論が平行線に終わるとも思われましたが、診療側の松本純一委員(日本医医師会常任理事)から「非公開で行われた部会では、あたかも結論ありきの議論に終わった。鈴木委員は、もう少し本質的な議論をしたほうが良いと考えていると思う」と前置きした上で、白川委員の求める「試行案の提示」に理解を示すことで、議論が収束しました。
試行案提示は、引き続き開かれた総会でも了承されており、6月に開かれる予定の次回会合に厚労省から試行案が示される見込みです。
ところで費用対効果評価の試行導入に向けて、部会では今年1月から「具体案に基づく検討」を非公開で進めていました。そこには、医薬品5品目、医療機器3品目について、企業側から費用対効果に関する資料(費用・効果のデータや分析・解釈の結果)と、それを専門家で構成される研究班が検証した資料が提示され、課題の整理などを行っています。
非公開審議の結果、試行導入に向けて次のような課題が洗い出されました。
▽費用対効果を行う医療経済分野の人材確保
▽企業などが費用対効果評価を分析する際のルール設定
▽企業の分析結果を「再分析』する専門体制の確保
▽評価結果を活用する時期をいつに設定するか(保険収載時か、市販後か、など)
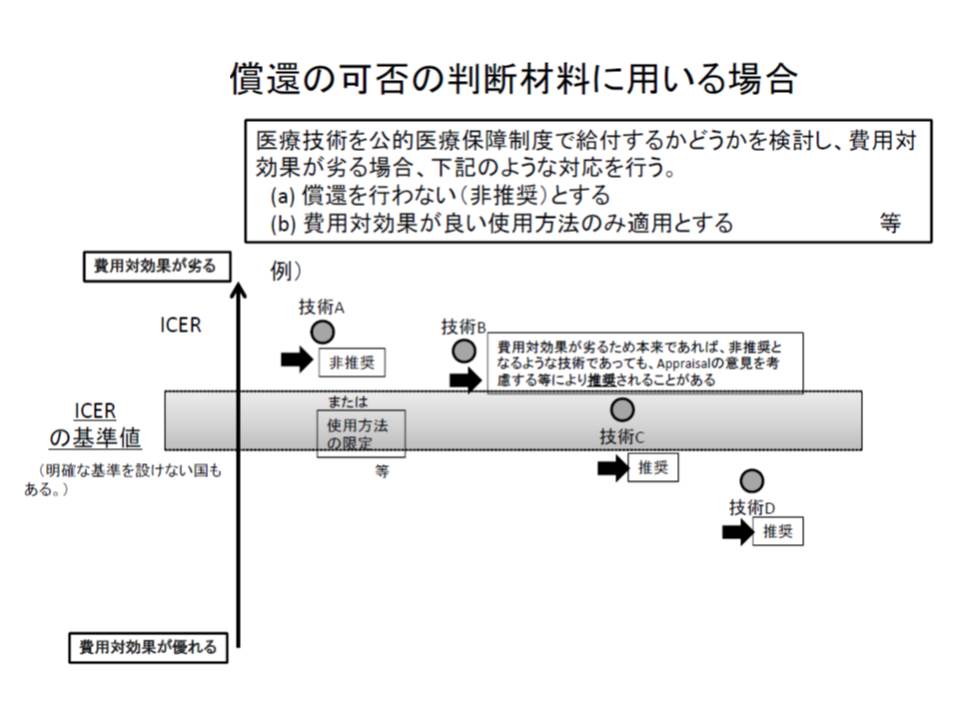
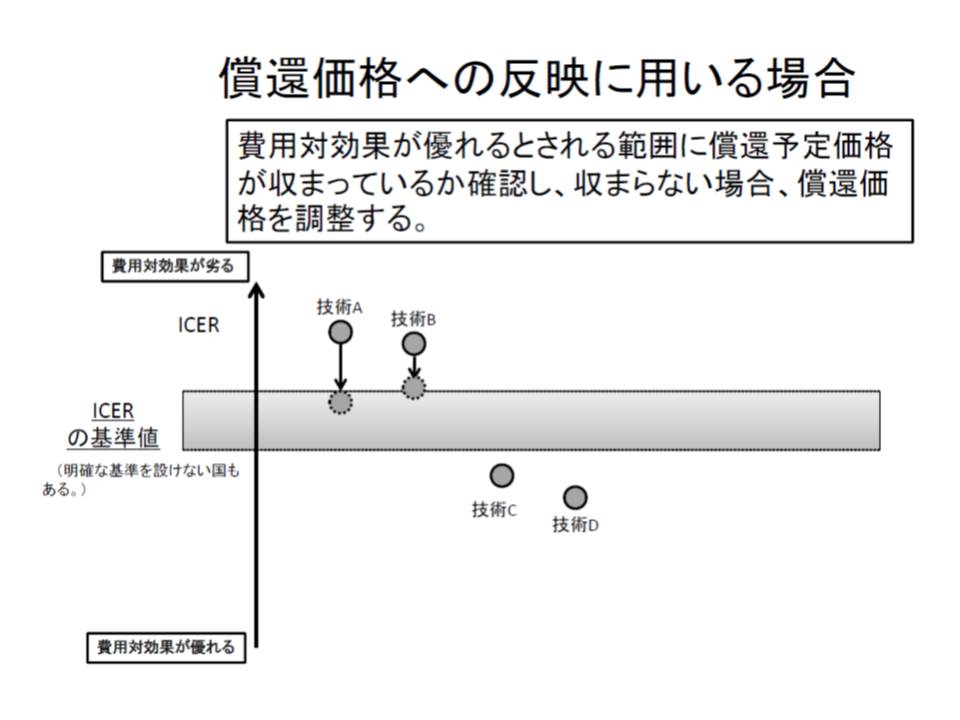
▽評価結果をどのように活用するか(保険収載の可否に活用すると患者のアクセスが制限されるが、価格設定に活用すればアクセスの問題は生じにくい)
こうした課題を踏まえ、厚労省は(1)評価対象の選定基準など「データ提出の在り方」(2)分析ガイドラインや効果指標(QALYなど)の「分析方法」(3)再分析やアプレイザル(appraisal、社会的側面なども考慮した解釈)など「評価の一連の流れの在り方」(4)評価結果の活用方法―という4つの論点を設定。6月に示される試行案をベースに、個別論点に沿った詰めの議論を行うことになります。
なお再評価やアプレイザルを行う「専門組織」について、仮に厚労省保険局医療課の中に設置するのであれば人員配置(定員確保)のための予算確保なども必要になりますが、厚労省保険局医療課の担当者は、「省内に組織を設置するのか、薬価算定組織のような形態にするのかも含めて今後検討してもらう」と述べるにとどめています。
【関連記事】
在宅医療の報酬体系に「患者の重症度」導入を検討へ―中医協総会
医薬品の費用対効果、評価法めぐり本格的な議論スタート、完全非公開で