「同一建物減算」回避するための訪問日調整を無意味化、在宅報酬を見直し―中医協総会
2015.11.11.(水)
2016年度の次期診療報酬改定では、集合住宅への在宅医療について「1か月に何人の患者に訪問を行っているか」を基準として点数を細分化してはどうか―。このような提案が、11日に開かれた中央社会保険医療協議会の総会に厚生労働省からなされました。
現在、「月に1度でも同一建物以外の訪問診療料を算定」していれば、同一建物における特定施設入居時医学総合管理料などが減額されないので、多くの施設において、この規定を利用するために「訪問日の調整」が行われています。しかし厚労省提案は「1か月の訪問患者数」を基準に同一建物かどうかなどを判断するので、「訪問日の調整」が無意味になります。
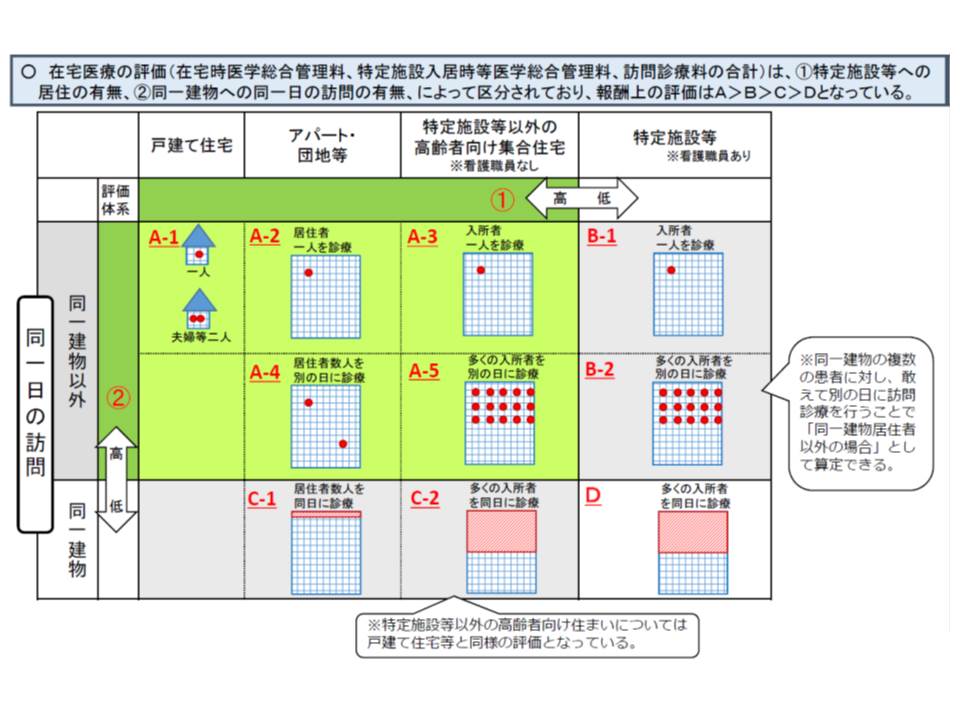
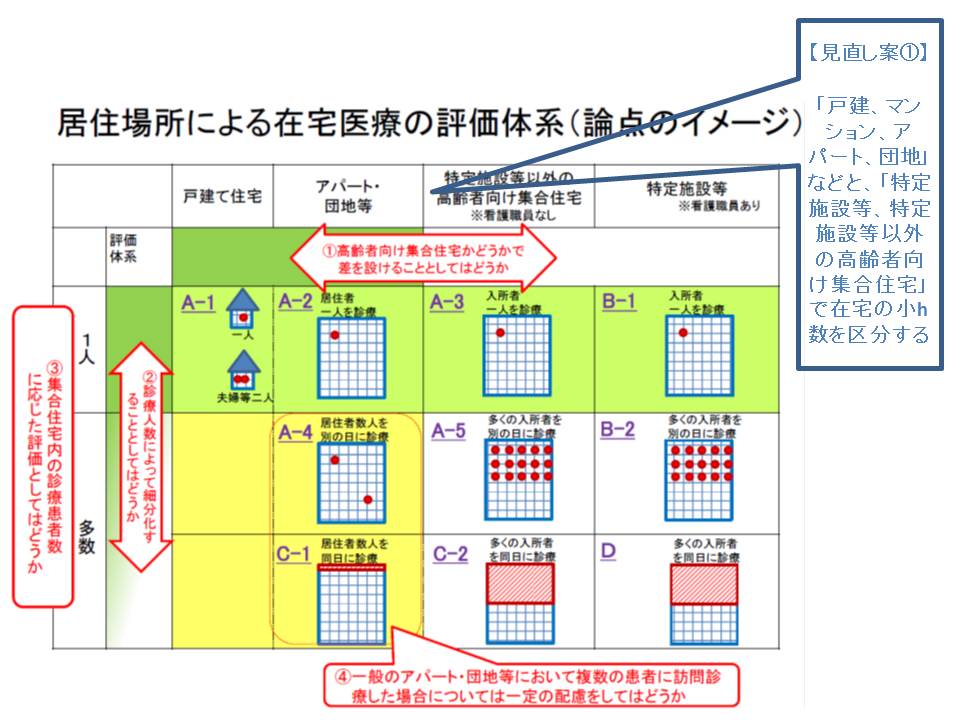
在宅医療の診療報酬は、現在、「居住場所」と「同一建物への同一日訪問か否か」の2軸で、大きく4つに区分され、A>B>C>Dの順に点数が高く設定されています。
(A)居住場所が「戸建住宅」「アパートなど」「特定施設等以外の高齢者向け集合住宅」で、同一建物・同一日訪問でない
(B)居住場所が「特定施設等」で、同一建物・同一日訪問でない
(C)居住場所が「アパートなど」「特定施設等以外の高齢者向け集合住宅」で、同一建物・同一日訪問である
(D)居住場所が「特定施設等」で、同一建物・同一日訪問である
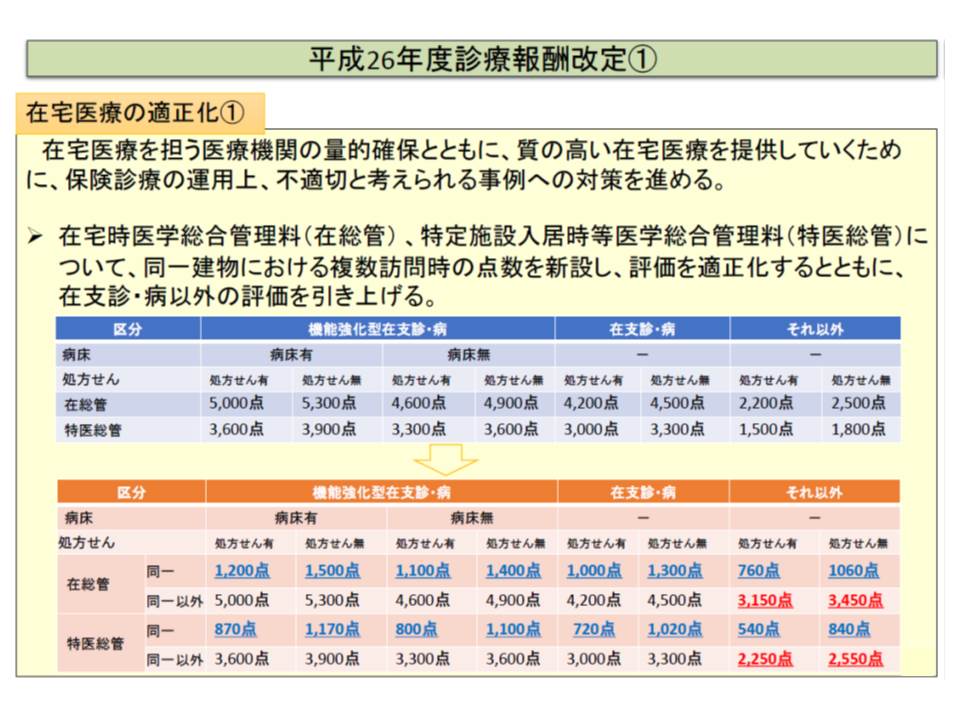
この点について「集合住宅などに居住する高齢者に不適切に過度の訪問診療などが提供されている」という事例を是正するために、2014年度の前回改定では(C)と(D)の点数が大幅に下げられました。例えば、特定施設入居時医学総合管理料(特医総管)の点数を見ると、(B)の場合には1か月につき3600点(処方箋あり、機能強化型、病床有)ですが、(D)の場合には870点で、4分の1を下回ります。
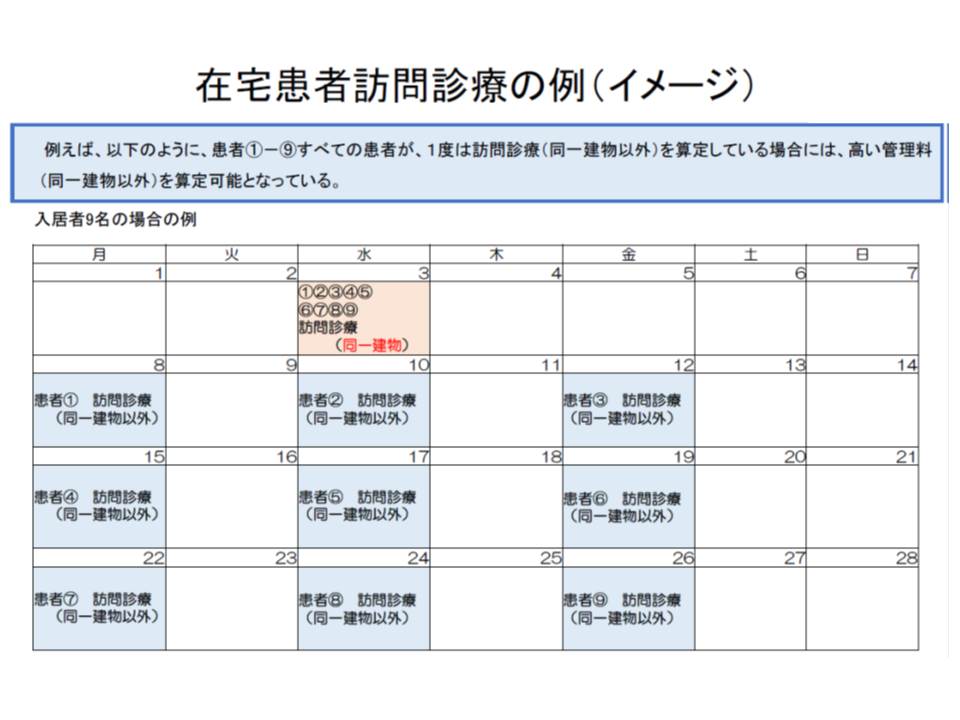
医療現場や高齢者向け住宅側はこれに驚愕し、「高齢者への在宅医療が行われなくなってしまう」との悲鳴が上がりました。そこで厚労省は激変を避けるために、「月に一度でも同一建物以外の訪問診療料(上記のAまたはB)を算定していれば、同一建物に係る減額(CとD)は行わない」という規定を設けたのです。
しかし、この規定を利用して高い診療報酬を得るために、わざわざ訪問日を調整する事例が数多く出現しています。厚労省は「診療報酬が、かえって非効率な医療を誘発している(医療内容を歪めている)ことは好ましくない」として今回の見直しを提案しているのです。
在宅医療の報酬体系がどのように見直されるのか、具体的に見ていきましょう。
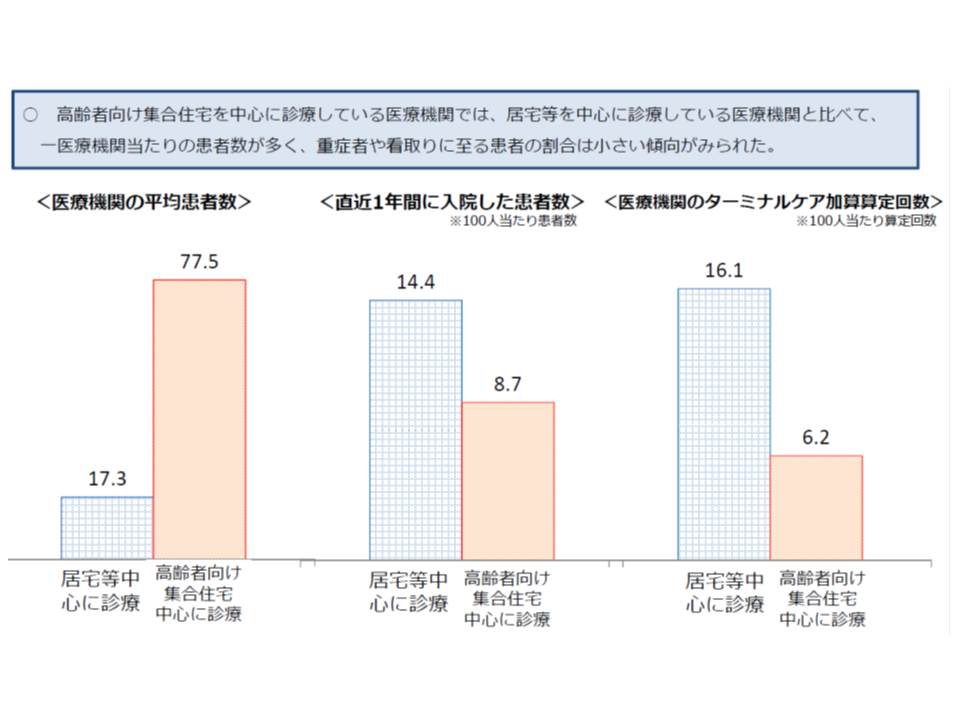
まず、「AとB」「CとD」の線引きが変更されます。厚労省の調査によれば、Aに含まれている「高齢者向け集合住宅」を中心に在宅医療を提供している医療機関には、▽比較的状態の安定している(入院や看取りが少ない)患者を数多く診ている傾向がある▽低い点数が設定されている特定施設等(B、有料老人ホームなど)と医療内容に大きな差がない―という特徴があることが分かりました。
そこで、居住場所の区分のAとCを「戸建住宅やマンション、アパート」に限定し、BとDを「特定施設等や、特定施設等以外の高齢者向け集合住宅」としたい考えです。
また、複数人に対して同一日に在宅医療を提供する場合には、移動コストなどが小さいために低い点数が設定されています(CとD)。これには、前述のような「同時に多数の高齢者に過度の在宅医療を提供する」という不適切を是正する効果もあります。
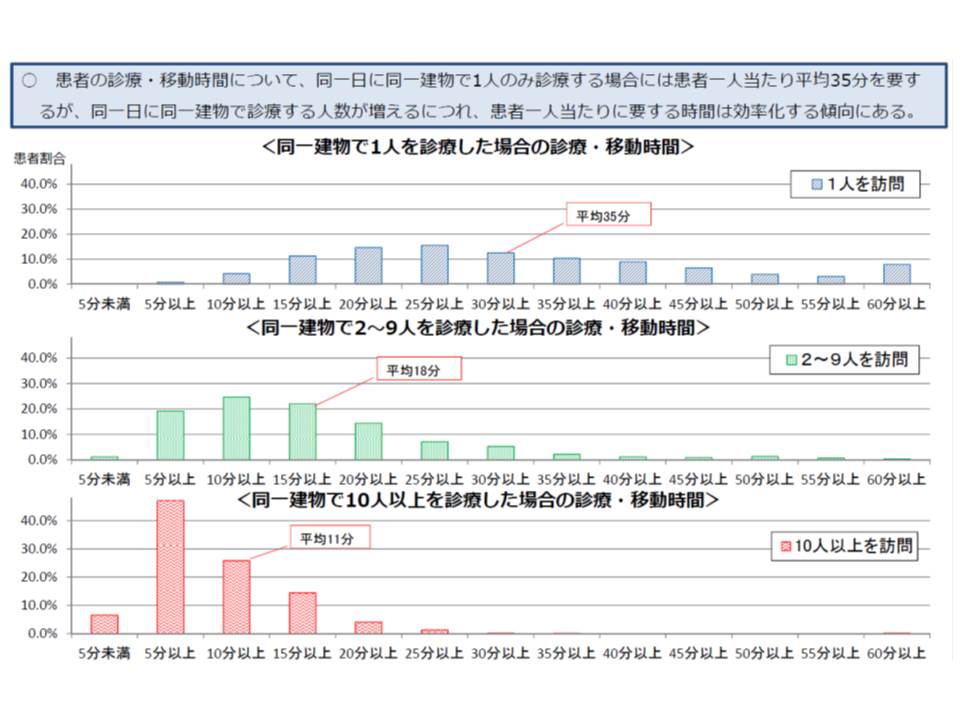
この点について厚労省が調査・分析を行ったところ、同一日に在宅医療を提供する人数が増加するほど、患者1人当たりに要する診療・移動時間は効率化することが分かりました。つまり、コストと診療報酬との対応を適切にするためには、現在の「1人」「2人以上」という区分は大雑把すぎ、より細かい区分の設定が必要なのです。
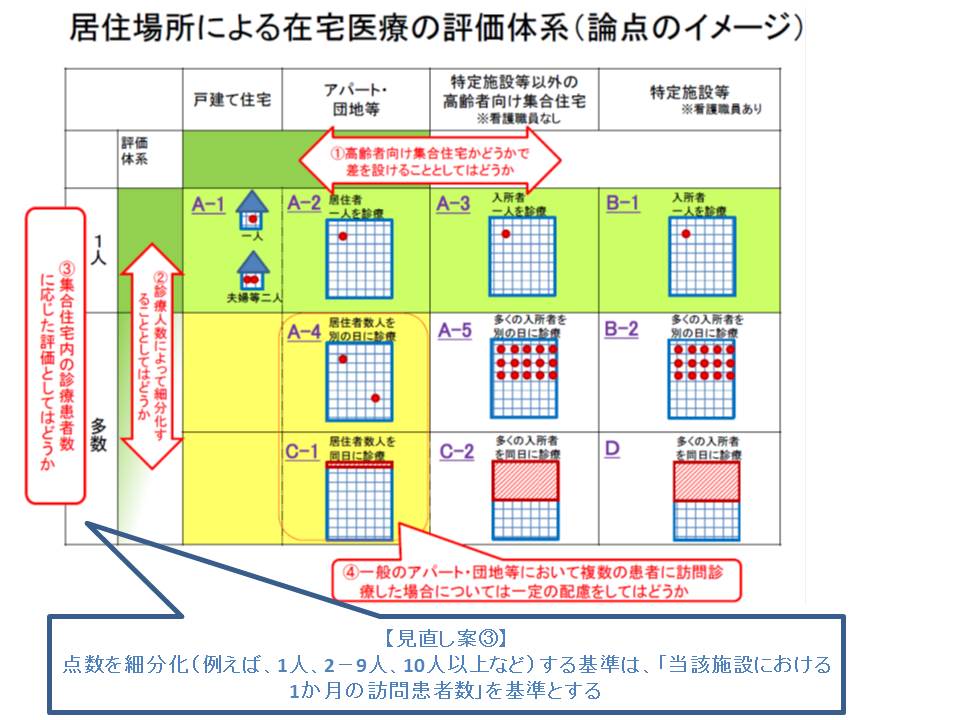
そこで厚労省は、在宅医療の点数設定を細分化することを考えています。具体的な区分については今後の議論に委ねられますが、厚労省が調査分析に用いた「1人」「2-9人」「10人以上」という区分が参考になりそうです。
ところで、現在の点数設定区分は「1人(同一建物以外)」「2人以上(同一建物・同一日)」の2区分ですが、これは「同一日に1人の訪問をしたのか、同一建物に居住する2人以上に訪問をしたのか」で判断されています。
この判断基準には、前述のように「訪問日の調整」という弊害が生じていることが分かりました。訪問日を調整し「月に1回以上、1人訪問を行う」ことなどで、同一日・同一建物の減額を避けるためです。
厚労省保険局医療課の宮嵜雅則課長は、こうした事態を「診療報酬が医療内容を歪めている可能性があり、好ましくない」と考え、「訪問した患者が1人なのか複数なのか」などを判断する基準を、現在の「同一日か否か」から「当該施設における1か月の訪問患者数」に変更する考えを示しました。
さらに、患者の重症度を在宅医療の報酬に反映させることも提案しています。具体的には、▽人工呼吸器の使用▽スモン▽指定難病▽中心静脈栄養▽自己腹膜灌流▽人工肛門▽悪性腫瘍―など長期にわたる医学管理が必要な患者に対して、疾病や状態などに応じた評価を組み合わせる考えです。どのような疾病を対象にするかは、今後の議論に委ねられますが、厚労省は「週に4回以上の在宅患者訪問診療料算定を認める疾病(診療報酬点数表における別表7)」や「退院時共同指導料の特別管理加算算定を認める状態(同別表8)などが参考にされます。
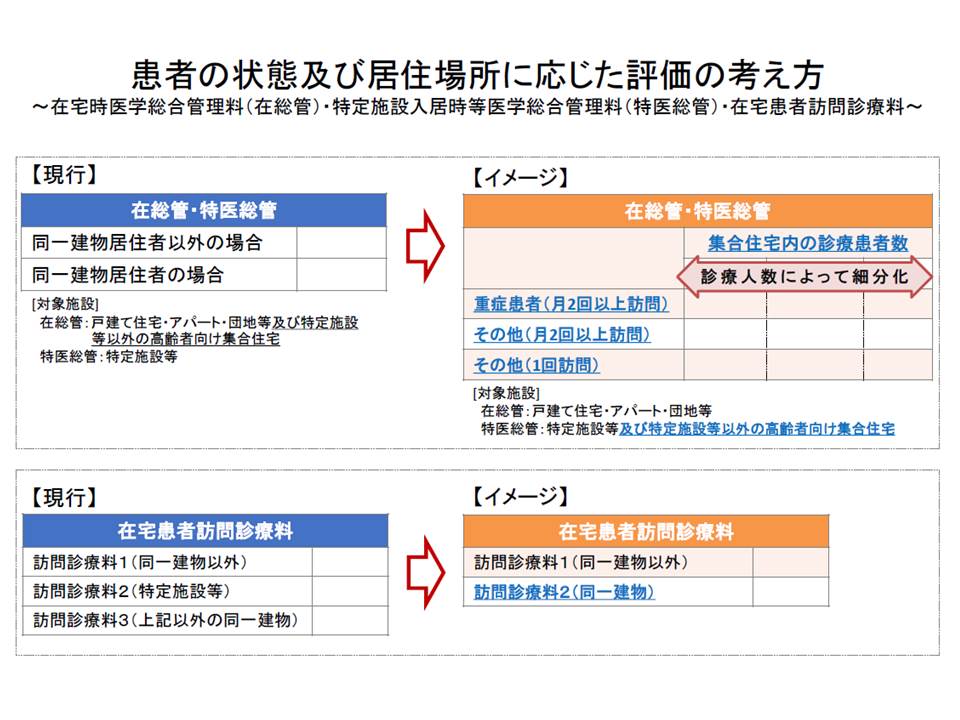
また、不要な訪問診療の誘発を是正するために、在総管・特医総管について「月1回の訪問で算定可能」な区分も提案されました。
宮嵜課長は、特医総管や在宅時医学総合管理料(在総管)、在宅患者訪問診療料を次のように見直すイメージも提示しました。
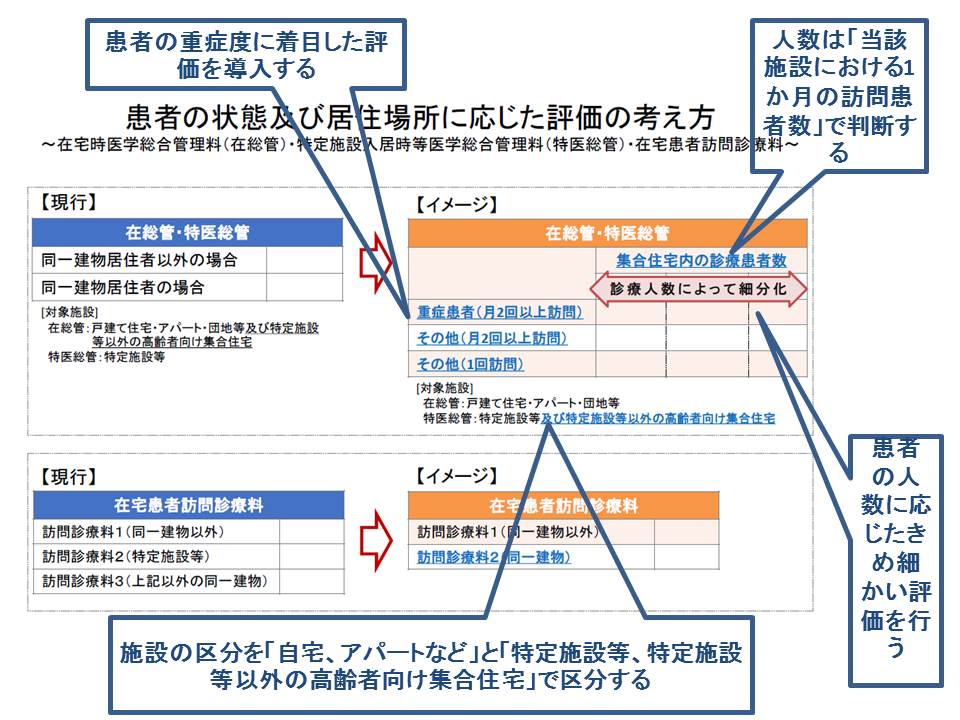
在宅医療の新たな報酬体系は、(1)重症度評価の導入(2)特定施設等以外の高齢者向け住宅の評価区分見直し(3)患者の人数に応じたきめ細かな評価(4)人数は「1か月の訪問患者数』で判断する―という見直し内容で構成される
この見直し案に対し、診療側の松本純一委員(日本医師会常任理事)は「前回改定の大幅見直しは不適切事例を是正するものだった。現状を維持し様子を見てはどうか」と述べましたが、「見直しの考え方を全否定はしない」と一定の理解を示しています。
また、同じく診療側の中川俊男委員(日本医師会副会長)は「前回改定は不適切事例を是正するためのもので、ある意味で健全な在宅医療を推進するもの」と一定の評価を行いましたが、慎重な検討を求めています。
一方、支払側の委員からは明確な反対意見は出ていませんが、具体的な制度設計に向けた注文を付ける考えは強く持っている様子です。
このほか、15歳未満の超・準超重症児に対して積極的な訪問診療を提供している在宅療養支援診療所・病院(在支診・病)を経済的に評価するために、「機能強化型在支診・病の実績要件について、在宅看取り件数だけでなく、超・準超重症時に対する医学管理の実績を加味する」ことも提案されています。
【関連記事】
在宅医療の報酬体系に「患者の重症度」導入を検討へ―中医協総会
在宅医療専門クリニック、設置認可も診療報酬などは厳格に設定―中医協総会
在宅医療、14年度改定前後で大きな変化ないが、「重症度に応じた評価」など求める声も―中医協総会/a>