急性期等は医療資源投入量で、慢性期・在宅は受療率等で需要を推計する方向が概ね固まる-地域医療構想策定GL検討会
2014.12.12.(金)
高度急性期、急性期の区分を医療資源投入量で定量的に行う方向が、12日に開かれた「地域医療構想策定ガイドライン等に関する検討会」で概ね固まりました。年内に開かれる予定の次回会合で、高度急性期、急性期等の医療需要を推計する具体的な考え方が厚生労働省から示される模様です
【関連記事】
医療資源の投入「入院3日までに集中」-地域医療構想、年内にもガイドライン案
地域医療構想策定プロセス案を厚労省が提示―幅広い関係者の意見聴取する仕組みの整備を
医療提供体制の再編、4ステップで協議―厚労省検討会、年明けに取りまとめ案
「急性期」の定義とは!?
医療資源投入量から見る急性期病院・急性期医療
厚労省は10月31日に開かれた3回目の会合に、DPCデータを基に、病床機能別の医療需要の推計方法について次のような考え方を示していました。
(1)高度急性期
・患者に行われた診療行為について、診療報酬の出来高点数で換算して医療資源投入量の多寡を見て推計する
・医療資源投入量が一定程度落ち着いた段階を「患者の状態が安定した段階」ととらえ、そこまでを「高度急性期および急性期」とし、医療資源投入量が特に高い段階の患者数を高度急性期の患者数とする
(2)急性期
・(1)の同様に考えで、医療資源投入量が一定程度落ち着いた段階を「患者の状態が安定した段階」ととらえてそこまでを「高度急性期および急性期」とし、(1)の高度急性期の患者数を除外する
(3)回復期
・医療資源投入量が落ち着いた後、退院までの段階の患者数を「回復期・慢性期の患者数」とする
・病床機能報告制度での回復期機能の定義(「急性期を経過した患者への在宅復帰に向けたリハビリ提供機能」「脳卒中・大腿骨頚部骨折等の患者に対する回復期リハビリ機能」といった定義)に鑑みて、回復期リハビリが必要な患者数は、回復期機能で対応する患者数とする
・「回復期リハビリが必要な患者・重度の障害者・筋ジス患者・難病患者等」以外の患者について、医療資源投入量などでどう区分できるかを検討する
(4)慢性期
・(3)と同様の考えで、慢性期機能の定義(「長期にわたり療養が必要な患者を入院させる機能」「重度の障害者・筋ジス患者・難病患者等を入院させる機能」といった定義)に鑑みて、重度の障害者(重度の意識障害を含む)・筋ジス患者・難病患者等の患者数は、慢性期機能で対応する患者数とする
・「回復期リハビリが必要な患者・重度の障害者・筋ジス患者・難病患者等」以外の患者について、医療資源投入量等でどう区分できるかを検討する
(5)在宅医療
・基本的には、「退院して在宅医療を受ける患者数」「現状において在宅医療を受けていると考えられる患者数」の合計とする
・「地域の在宅医療提供体制の整備状況」「在宅医療提供体制整備の地域差」「適正・効率的な在宅医療提供体制のあり方」などをどう反映させるかを検討する
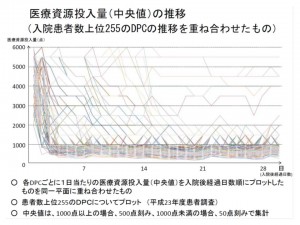
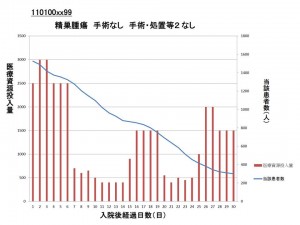
厚労省はこの考え方をより精緻化するために、入院患者数が多い255のDPC診断群分類について、医療資源投入量の中央値と入院後経過日数を分析しました。分析結果はこの日の会合に報告されており、それによると、例外はあるものの「入院初日から2-3日は、医療資源投入量が特に高い状態があり、その後、一定の水準で医療資源投入量が落ち着き、安定している」ことなどが分かりました。
この分析結果を基に、厚労省は「高度急性期」と「急性期」の医療需要推計方法が妥当であることを改めて示しています。医療資源投入量からは入院基本料は除外されていますが、これは「同じ状態の患者であっても7対1と10対1では医療資源投入量が異なってしまう」ことを避けるためです。
また、「高度急性期」については、救命救急病棟やICU(集中治療室)、HCU(ハイケアユニット)などに入院する患者象を参考に基準を設定する考え方も示しています。例えば「ICUの入院患者と同等の医療資源投入をしている7対1病棟の入院患者は高度急性期に該当する」と考えることができるでしょう。
この考え方に対し、相澤孝夫委員(日本病院会副会長)らは、「医療資源投入量だけで区分することは難しいと思う。医療内容も勘案しないと危険ではないか」と異論を唱えました。「がん化学療法を入院で行う場合、高額な抗がん剤使用が医療資源投入量として現れるが、果たしてそれは高度急性期と言えるだろうか」という問題意識に基づく発言と言えます。
この点、厚労省医政局地域医療計画課の担当者は「確かに入院で高額な抗がん剤を用いれば資源投入量は高くなるが、一方で外来に移行している患者も増えていくので補正が可能」との見解を示しています。
会合終了後に厚労省医政局地域医療計画課の北波孝課長は、「一部に異論もあるが、医療資源投入量で高度急性期、急性期を区分する考え方は受け入れていただいたのではないか」と記者団に語りました。
ところで、この考え方を杓子定規に用いると「医療資源投入量は落ち着いているが、引き続き状態の安定化に向けた医療提供が継続されている患者が急性期としてカウントされない」という問題が生じます。このため、北波課長は「委員の先生に納得していただけるような推計手法を示す必要がある。次回会合に具体案を示したい」と説明しています。
10月31日の会合では、全国在宅療養支援診療所連絡会の新田國夫会長から「療養病床で入院するような患者像でも、在宅療養が可能になる患者がいる」ことが指摘されました。厚労省は、この指摘を重視し、「慢性期」と「在宅医療」の医療需要推計手法を一部改め、新たに次のような考え方を示しています。
●慢性期機能の医療需要と在宅医療を受ける患者は「一体の医療需要」ととらえ、そのうちどの患者を慢性期機能の病床で対応するか、在宅医療で対応するかについては、医療資源投入量とは別の指標により設定する
これは、「在宅医療の提供体制が整えば、現在は慢性期病床に入院している患者の相当数を在宅に移管できる」という考え方に基づくものです。北波課長は「新田会長からは『医療区分1は基本的に在宅療養が可能で、在宅医療提供体制が整っている地域では医療区分2や3の患者も在宅療養が可能』との意見をいただいた。地域によって在宅医療提供体制は異なるため、例えば療養病床への受療率を『別の指標』の一つとして考えてみてはどうか」と説明しました。ただし北波課長は、「現在の療養病床受療率をそのまま用いるのではなく、できるだけ入院患者を地域に帰す方策を考えて設定する必要がある」とも話しています。
この考え方には特段の反対意見は出されておらず、次回の会合で、より具体的な推計方法を提案するとみられます。
ところで、国や都道府県がどれほど優れた将来の医療提供体制像を描いても、それが実現されなければ「絵に描いた餅」に終わってしまいます。そのため厚労省は、「あるべき将来の医療提供体制を実現するための施策等(案)」を12日の会合に提示しました。
そこでは、病床機能分化・連携を「医療機関の自主的な取り組み」と「医療機関相互の協議」によって進めることが大前提で、それを地域医療介護総合確保基金などで国や都道府県がバックアップしていくことが確認されています。
病床機能分化・連携等の推進に向けては、次のような具体策が例示されました。
●病床機能の重点化・明確化に向けて「パスの活用による病床機能に応じた入院医療の標準化・効率化のための体制整備・研修等の支援」「病床機能に応じた臨床指標(QI)を用いた医療の質評価・向上の支援」「高度急性期から在宅医療まで、地域の医療提供体制に関する住民への情報提供・普及啓発」を行う
●病床機能変更のための財政的・技術的支援を行う
●医療機能の異なる関係機関の連携を強化するために、「地域の創意工夫を活かした地域連携パスの作成・活用のための体制整備・連携の支援」「救急外来から患者の病状に応じた他医療危険への紹介等の支援」「在宅医療から地域包括ケア病棟への緊急連絡・搬送体制の整備・支援」「認知症、特にPTSDを伴う患者に対しる地域での医療提供体制の整備・支援」などを行う
また、在宅医療の充実に向けた方策としては、「退院支援の充実(退院時カンファレンスへの参加や、在宅に移行した患者の近況に関するフィードバック)」「日常の療養生活の支援(医療依存度の高い患者や小児患者などへの対応力向上に向けた研修)」「急変時の対応強化(後方支援病床として、必要な情報をあらかじめ登録するシステムの構築など)」「看取り体制の充実(診療所のグループ化や訪問看護ステーションとの連携)」などが挙げられています。
北波課長は「これらの先行事例をガイドラインに記載し、地域の実情に応じて取り入れてほしい」と呼び掛けました。
このほか、「医療従事者の確保・養成」「都道府県により適切な支援」「PDCAの実施」などを行うことで、あるべき将来像を実現することが期待されています。なお「PDCAの実施」に関して、都道府県の担当者だけではなく、「地域の医療事情の精通し、統計学、疫学、公衆衛生等の試験を有する学識経験者や、医療提供者」が関与して、地域の課題ごとにデータを抽出し、現状を把握することや、地域住民に必要な情報を分かりやすく提供していくことの重要性が強調されています。