看護必要度基準、16年度改定で早くも見直しか―入院医療分科会
2015.5.29.(金)
7対1病院の中には、「重症度、医療・看護必要度」(以下、看護必要度)の基準を満たす患者が15%未満だが、医療処置を多く実施する患者割合が高いこともあり、何らかの対応をすべきではないか―。29日に開かれた診療報酬調査専門組織の「入院医療等の調査・評価分科会」では、厚生労働省から報告された入院医療の調査結果を基に、課題の洗い出しなどを開始しています。
厚労省からは、ほかにも「総合入院体制加算1の要件のうち満たすことが最も難しいのは『化学療法4000件以上』である」ことや、「地域包括ケア病棟などには、リハビリテーションを週に30単位以上、つまり1日4単位以上行っている所もある」ことなどが報告されました。
調査結果は膨大なので、今回は主に「急性期の状況」について紹介し、次回以降、地域包括ケア病棟の算定状況や療養病棟における在宅復帰の状況などを見ていきます。
まず7対1については、調査対象となった246病院のうち9割が「他の入院料への転換」をしていません。最大の理由は「施設基準を満たしており、転換の必要性がない」(8割超)というもっともなものですが、ほかに▽収益を上げやすい▽職員のモチベーション維持▽余剰人員の発生防止―なども2-4割程度あります(複数回答)。
逆に1割の病院では、他の入院料(10対1や地域包括ケア)への転換を行っており、最大の理由は「看護必要度の基準を満たさない」(4割超)です。
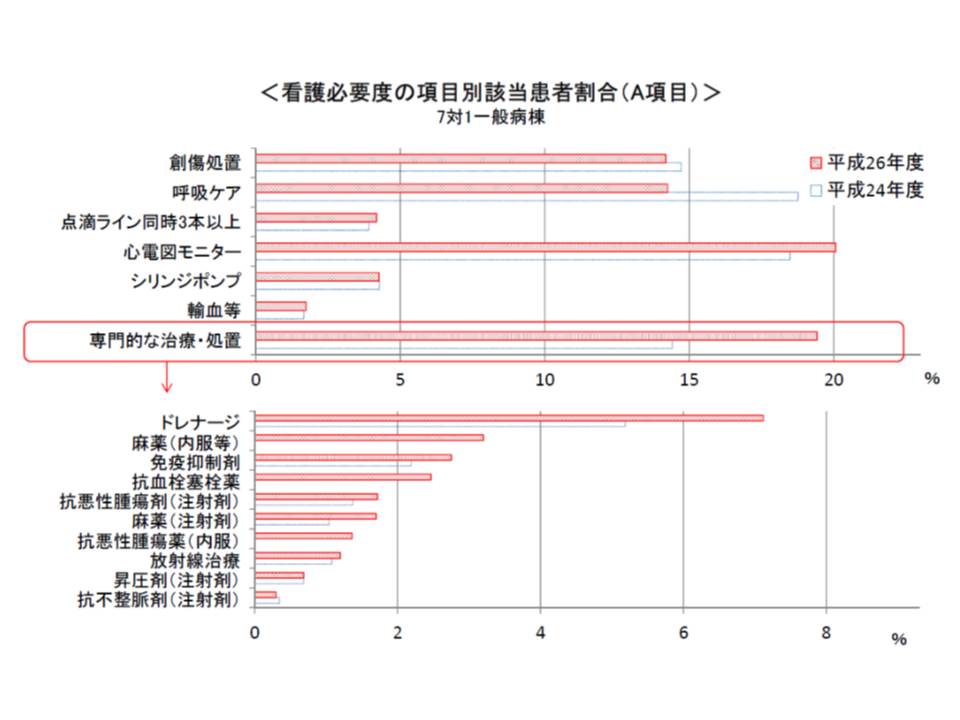
看護必要度を満たす患者の割合は、14年は一般病棟7対1で17.2%、一般病棟10対1で13.6%となっており、改定の前後で大きな変化はありません。
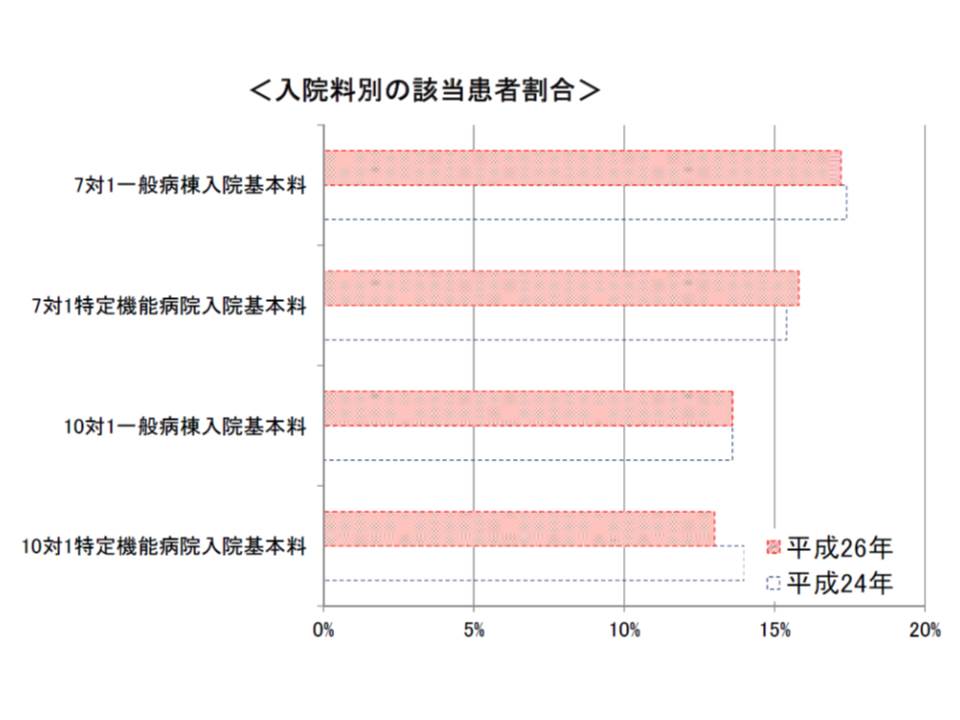
看護必要度要件は見直されたが、看護必要度基準を満たす患者割合は2014年度改定の前後で大きな変化はなく、2014年(平成26年)は一般病棟7対1で17.2%、一般病棟10対1で13.6%となっている。
しかし、項目ごとに見ると、改定後には▽「呼吸ケア」の割合が低下▽ドレナージなどの「専門的な治療・処置」の割合が上昇―という変化が生じています。
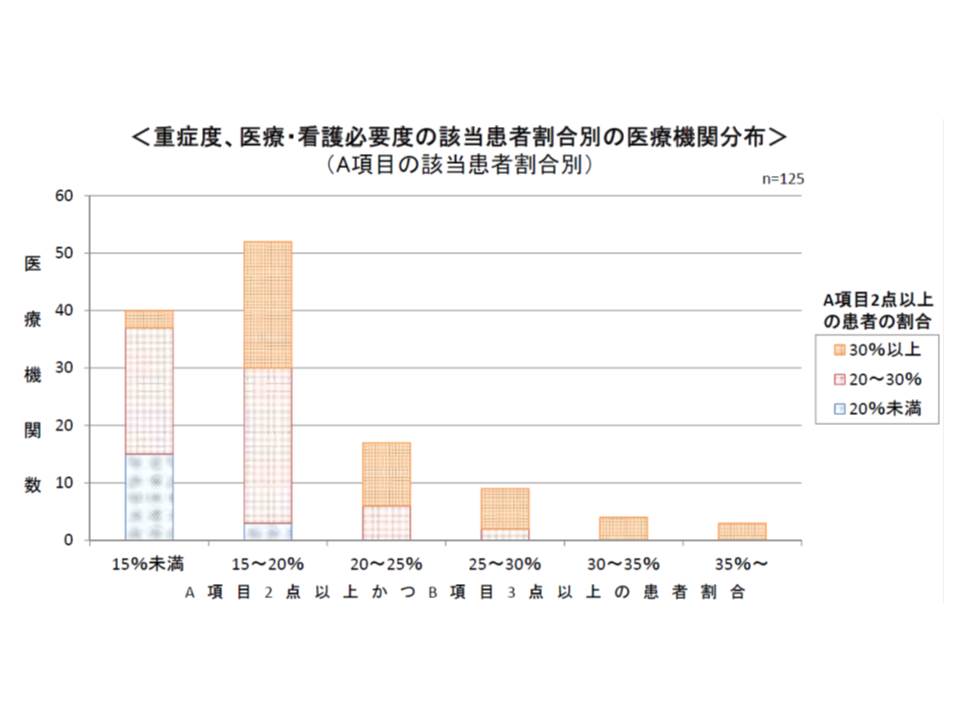
ところで看護必要度は、モニタリングや処置などのA項目と、患者の状況などのB項目に分けて評価され、7対1を届け出るためには「A項目2点以上かつB項目3点以上」という基準(以下、看護必要度基準)を満たす患者が15%以上いなければなりません。
7対1の病院別に「看護必要度基準を満たす患者」の割合を見ると、15-20%の病院が最も多くなっていますが、15%未満の病院も一定数あります。ただし、15%未満の病院の中には、「A項目2点以上の患者」が30%以上の所もあります。
これは、「看護必要度基準は満たさないが、医療処置を多く実施している患者」が多いことを意味します。この点を踏まえて藤森研司委員(東北大学大学院医学系研究科・医学部医療管理学分野教授)は、「一定の場合には、A項目2点以上だけでも看護必要度基準を満たすと考えてはどうか」との問題提起を行っています。もっとも単純に「A項目2点以上だけで看護必要度基準を満たす」とすれば、基準の緩和につながってしまうので、併せて「15%以上の要件を引き上げる」ことなどが必要でしょう。看護必要度基準に関する検討が、16年度改定に向けて早くも始まりそうです。
14年度改定では、看護必要度の他にも、7対1の施設基準について▽在宅復帰率の導入▽特定除外制度の見直し―が行われました。
前者の在宅復帰率を見ると、7対1病院の平均は92%で、施設基準の「75%以上」をクリアしている病院がほとんどです。退院・棟先を見ると「自宅や高齢者向け集合住宅など」が78%を占めています。
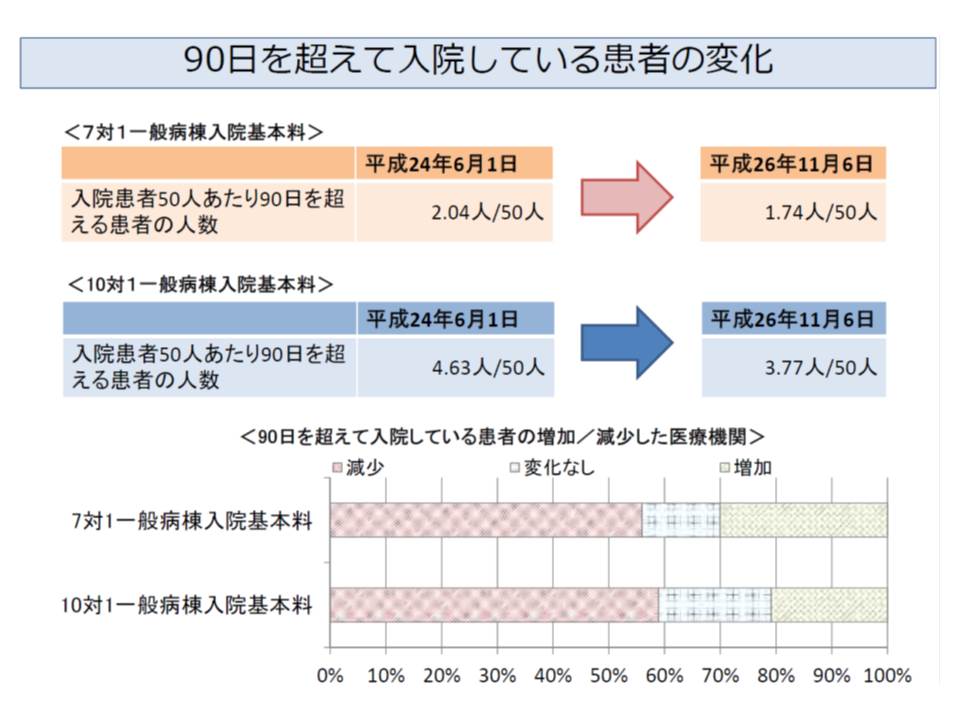
後者の特定除外制度見直しによって、90日を超える入院患者数は改定前の「50人当たり2.04人」から「1.74人」に減少しました。10対1でも「50人当たり4.63人」から「3.77人」に減っています。「50人当たり」は「1病棟当たり」をイメージした数字です。
個別に見ると7対1・10対1共に6割以上の病院で、90日を超える入院患者は減少していますが、7対1の3割、10対1の2割の病院では増加していることも分かりました。
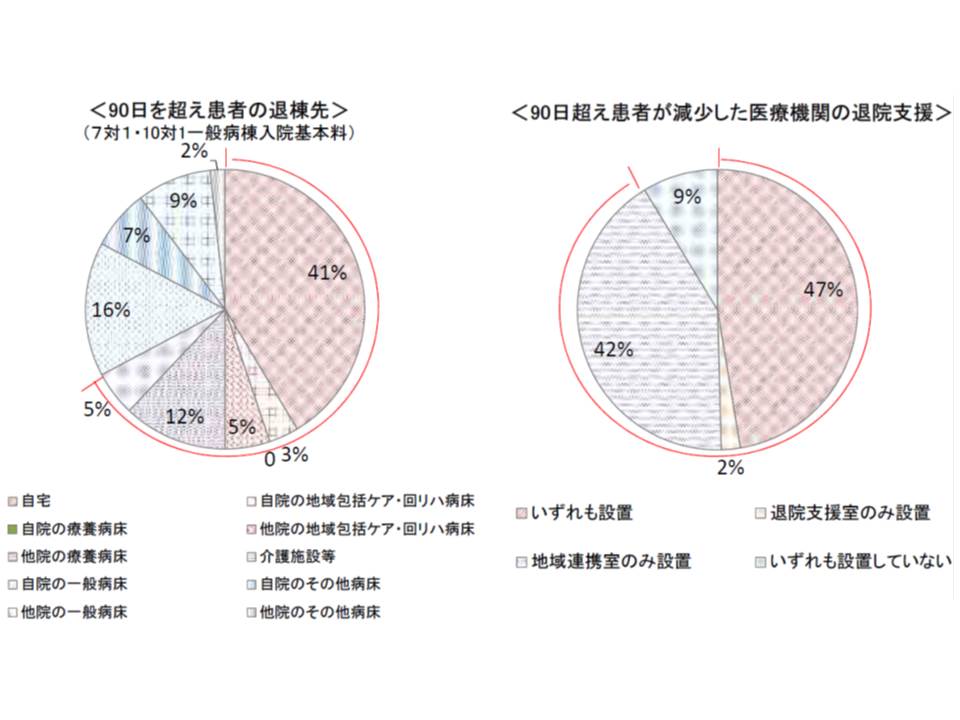
90日を超える入院患者の退院・退棟先に目を移すと、「自宅」が最も多く41%(7対1と10対1の合計)を占めています。なお、90日を超える入院患者が減少した病院の9割では、「退院支援室」「地域連携室」が設置されていました。
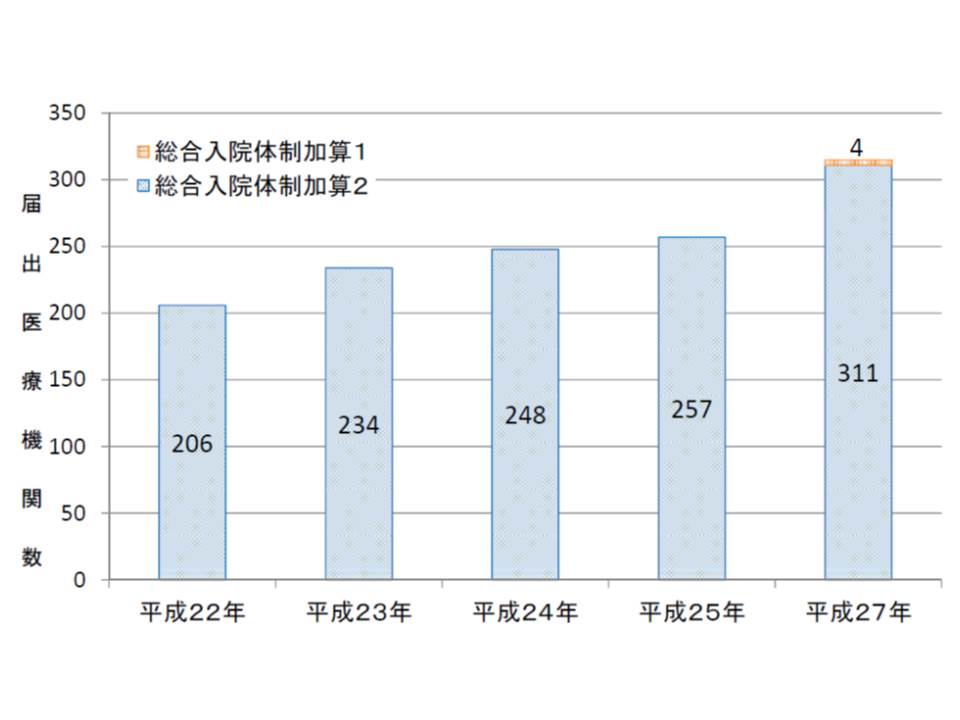
次に、16年度改定で新設された「総合入院体制加算1」の状況を見てみましょう。これは、いわば「地域のあらゆる患者を受け入れる『地域医療の最後の砦』となる基幹的な病院の経営を安定させる」ために創設されたものです。
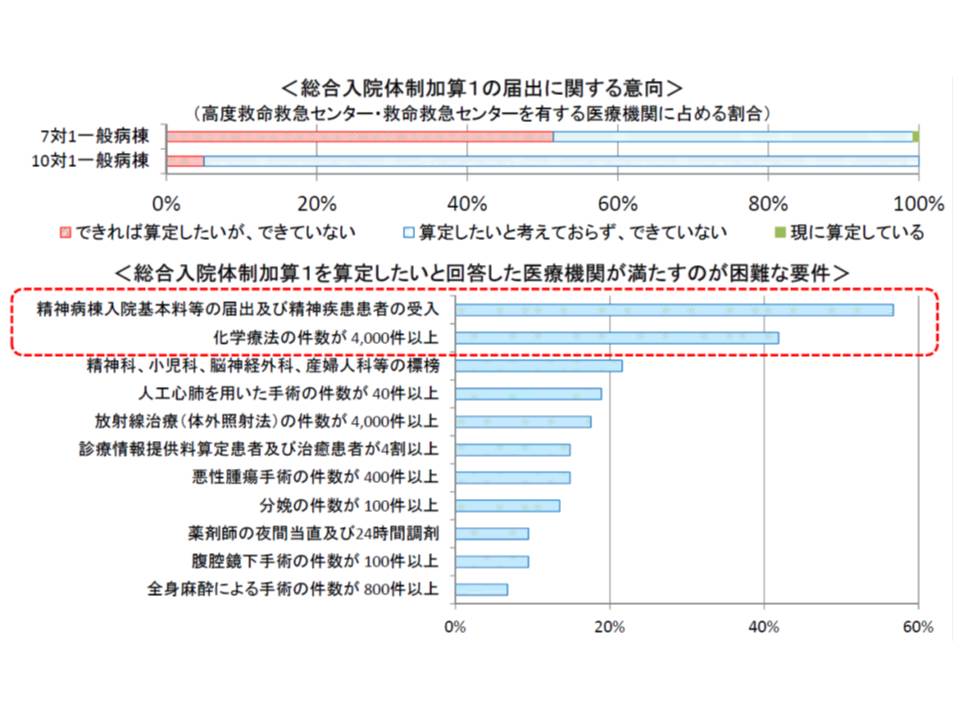
施設基準を含めた要件が非常に厳しく、今年5月時点で4病院の算定にとどまっています。
総合入院体制加算1を算定したいが算定できない病院に、どの要件を満たすのが困難かを聞いたところ、「精神科病棟入院基本料の届け出など」(6割弱)、「化学療法が年間4000件以上」(4割強)などが多くなっています。
後者の化学療法については、14年度改定の疑義解釈で「1レジメンを1件とする」ことが明示され、極めて高いハードルであると指摘されていましたが、調査結果はこれを裏付けています。今後、この解釈の変更を行うべきなのか、次期改定に向けた議論が注目されます。
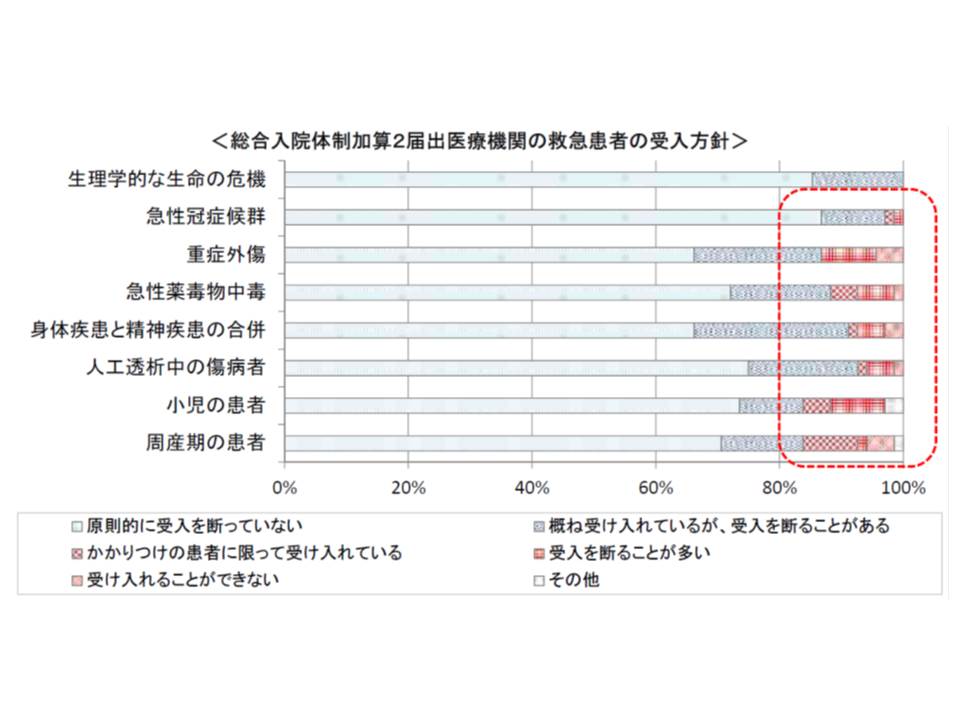
なお、総合入院体制加算2(従前の総合入院体制加算)を届け出ている病院は、今年5月時点で311施設ありますが、「重症外傷」や「小児・周産期などの救急患者」の受け入れを断るケースも一部あります。「地域医療の砦」という加算の趣旨を理解し、積極的な受け入れが求められます。
厚労省は、14年度改定で大幅な見直しを行った「短期滞在手術等基本料3」(以下、短手3)の状況も調べています。
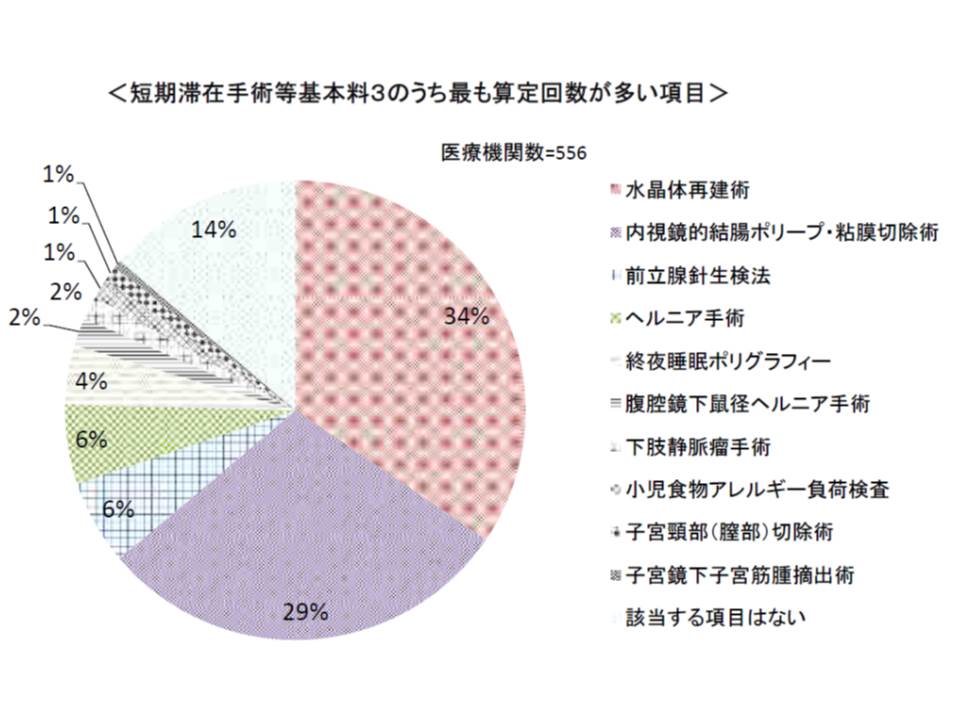
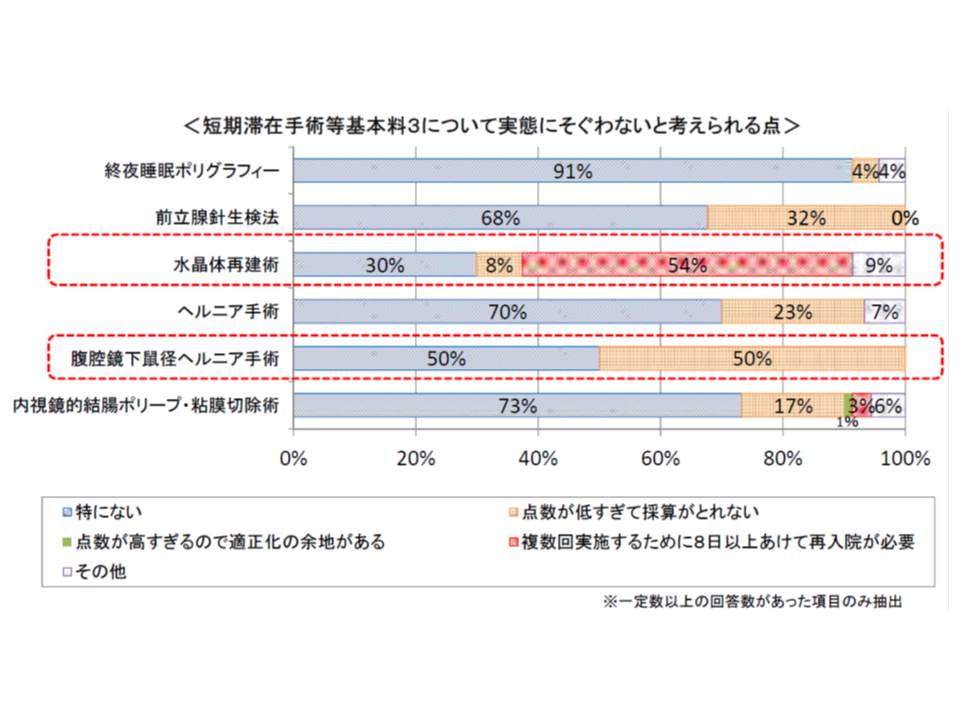
短手3のうち、多くの医療機関では「水晶体再建術」や「内視鏡的結腸ポリープ・粘膜切除術」の算定回数が最も多くなっています。しかし、半数以上の医療機関からは、水晶体再建術について「複数回実施するため8日以上空け再入院が必要で、報酬設定が実態に合っていない」という意見が出されています。
また同じく短手3の対象となった腹腔鏡下鼠径ヘルニア手術には、「点数が低過ぎて採算がとれない」との指摘が半数の医療機関からなされました。
短手3では、退院時処方などごく一部を除いたすべての診療報酬が包括されており、「DRG/PPSの本格的導入か」と言われます。次期改定では、対象手術・検査の拡大に向けた検討が進むと思われ、分科会でどのような評価がなされるのか注目されます。
【関連記事】
5月から入院医療の現状分析や技術的課題の検討始まる―中医協の入院医療分科会
看護必要度データだけでは分からない、質向上に欠かせないもう一つの重要な視点
看護部門の最重要経営指標は「看護必要度」、重症割合を維持・向上する3つの具体策