保険薬局の機能に診療・支払の双方から厳しい意見相次ぐ―中医協
2015.7.22.(水)
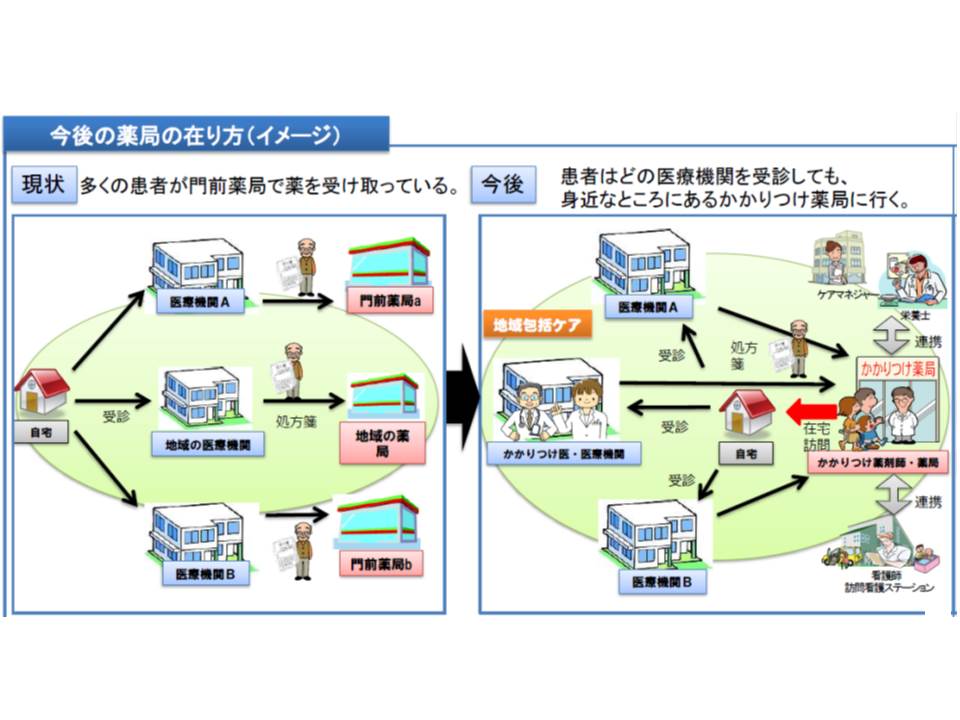
現在の保険薬局は、「かかりつけ薬局」の機能を果たしていない、薬剤服用歴管理指導料などを厳しく見直すべき―。このような厳しい薬局批判が、22日に開かれた中央社会保険医療協議会で相次ぎました。
安倍内閣が6月30日に閣議決定した規制改革実施計画には「調剤報酬の抜本的な見直し」などが盛り込まれており、2016年度の調剤報酬改定は厳しいものとなりそうです。
また、重複投薬や残薬の是正に向けて、分割調剤の見直しなどを検討していく方針も固まっています。
厚労省は、薬局が薬歴管理を行うことで重複投薬が是正できるなどのメリットがあるとして「医薬分業」を推進しています。しかし、規制改革会議などは「実際には門前薬局が多く、適切な薬歴管理などを行えていない」と指摘し、調剤報酬の抜本的見直しなどを求めています。
22日の中医協総会では、こうした指摘を踏まえ「調剤報酬の見直し」をテーマに議論を行いましたが、診療側・支払側の双方から非常に厳しい意見が出されています。
診療側の中川俊男委員(日本医師会副会長)や鈴木邦彦委員(日本医師会常任理事)は「門前薬局の乱立に代表されるように、日本の医薬分業は歪んでいる。院内処方の方が患者負担も少なくメリットが大きい。院外処方と院内処方の格差を是正すべき」と提案。
一方、支払側の白川修二委員(健康保険組合連合会副会長)は「医薬分業は促進すべき」と述べたものの、「分業の効果が出ているか疑問だ。本来、複数の医療機関から処方される医薬品を、かかりつけ薬局がコントロールすることが期待されたが、そうはなっていない」と現在の薬局機能を批判。さらに、「薬剤服用歴管理指導料は、本来、服薬を指導することを評価するものだが、今は、お薬手帳への記載だけにとどまっているのが大方だ」と述べ、同管理料と後発医薬品調剤体制加算の抜本的な見直しを要望しました。
2016年度の次期調剤報酬改定に向けて、今後も厳しい議論が続きそうです。
この日は、中医協の診療報酬基本問題小委員会も開かれ「残薬確認と分割調剤」などが検討テーマとなりました。
4月8日に開かれた中医協総会には、日本薬剤師会の調査をベースにした「年間29億円程度の残薬が発生している可能性がある」という厚生労働省の推計結果が示される(関連記事はこちら)など、次期改定に向けて「残薬」の是正が重要テーマの1つに浮上しています。
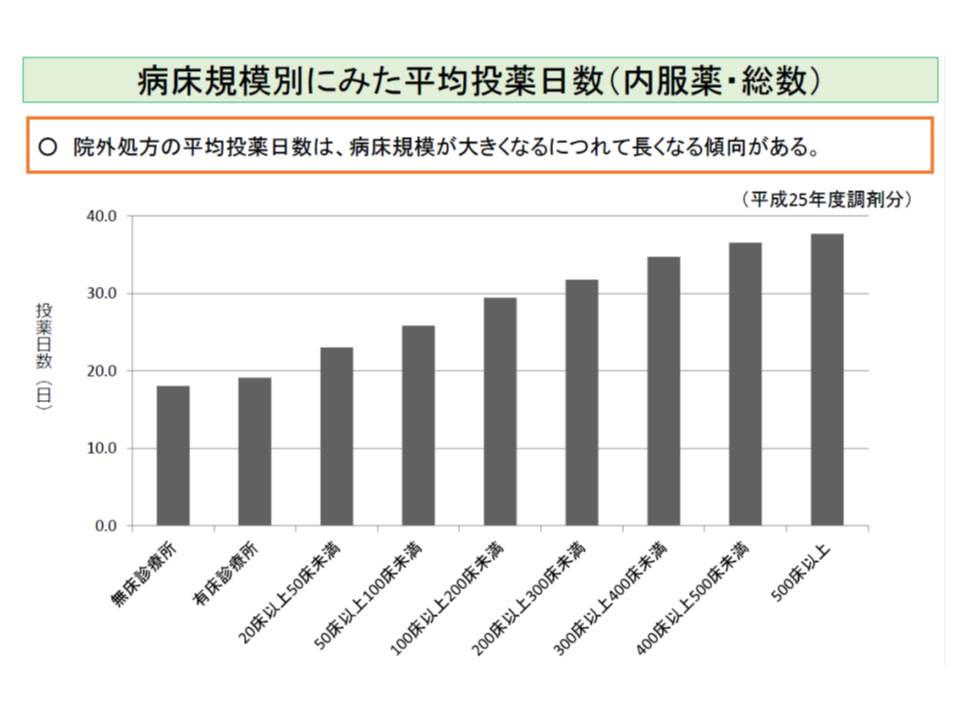
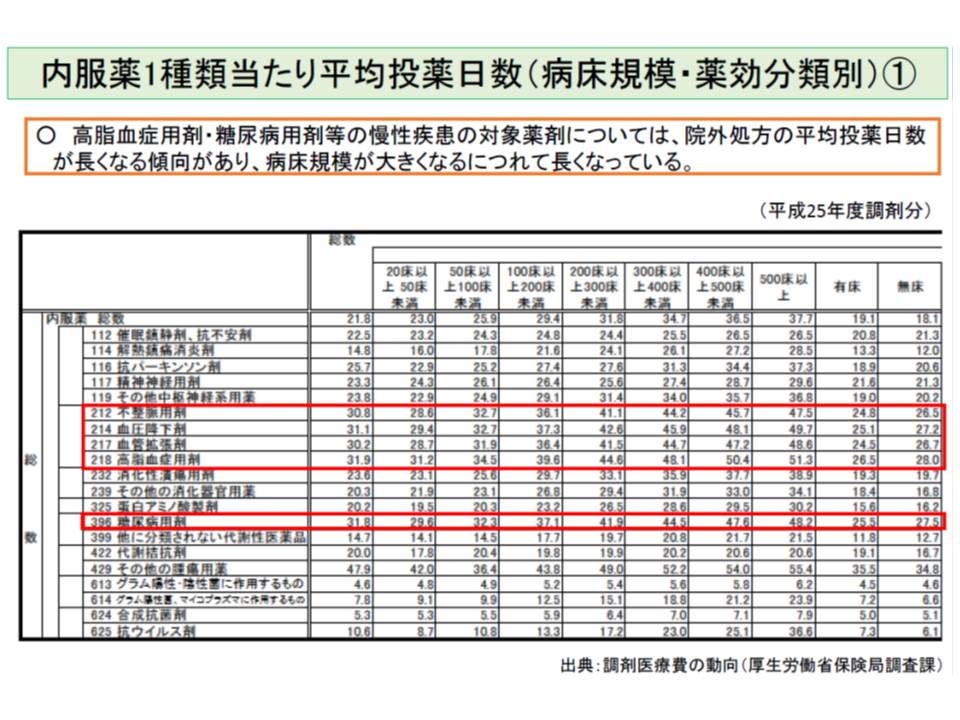
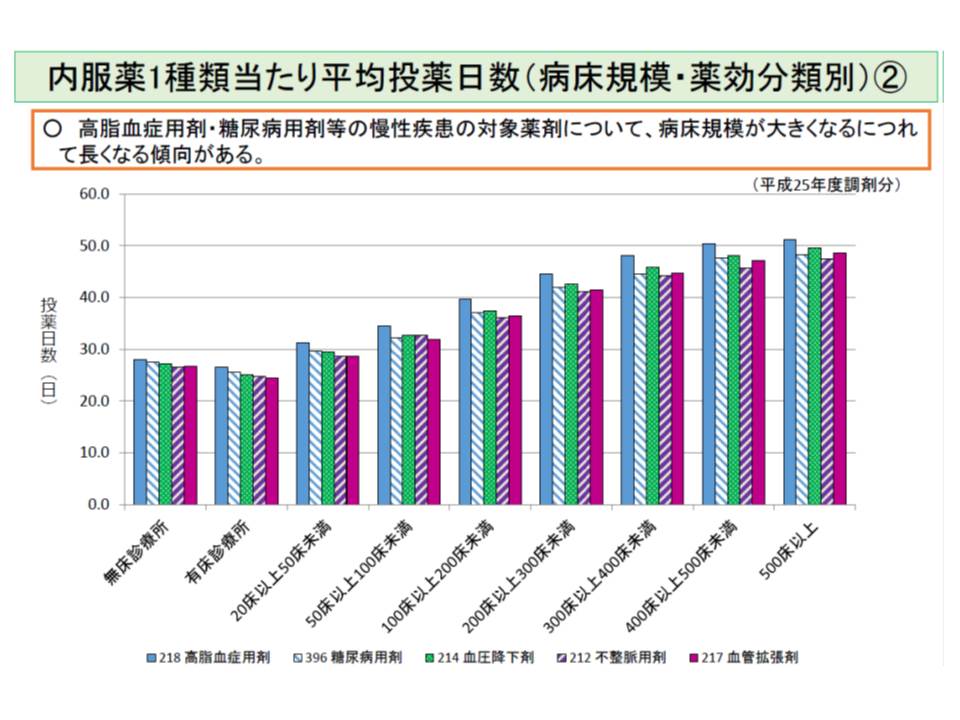
残薬が発生する要因は多岐にわたると考えられますが、その1つに「長期投薬」が挙げられています。厚労省の分析によると、▽病床規模が大きくなるにつれ平均投薬日数が長くなる▽高脂血症用剤や糖尿病用剤などの慢性疾患の対象薬剤で平均投薬日数が長くなる―ことが分かりました。こうした点を踏まえ、厚労省は「分割調剤」の活用を論点に掲げています。
分割調剤は、現在▽医薬品の長期保存が困難な場合▽後発医薬品を患者が初めて服用する場合―に5点を算定する仕組みとして存在しています。ここに「大病院が慢性疾患の対象薬剤を処方する場合」を追加することなどが検討される可能性があります。
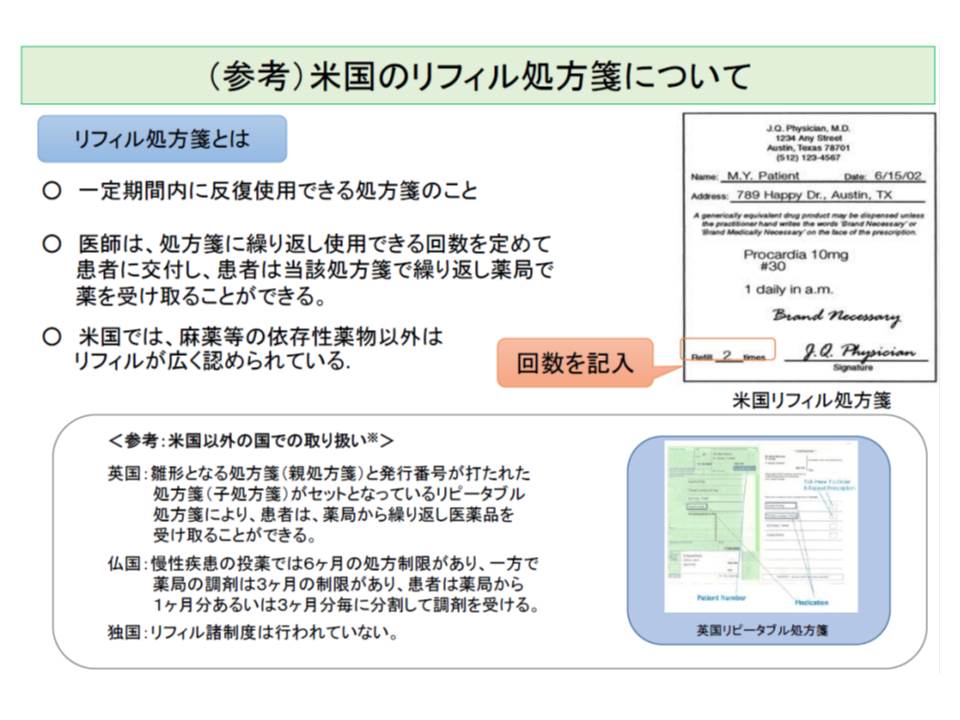
これに関連して、安倍内閣が14年6月24日に閣議決定した「骨太方針2014」には、「レフィル処方せんの検討」という項目が盛り込まれています。レフィル処方せんとは、一定期間内に反復使用できる処方せんのこと。米国では、患者に対して「反復使用できる回数を定めたレフィル処方せん」を交付し、患者がこれを薬局に持ち込めば繰り返し薬剤を受け取ることが可能です。
仮に「レフィル処方せん」がわが国でも認められれば、長期処方する必要がなくなるので残薬が減る可能性があります。しかし、診療側の鈴木委員は「薬剤師が患者の状態を見て調剤することになるが、それは医師にしかできない」、中川委員は「薬歴管理すらできていない調剤薬局がある、レフィル処方せんの導入などできるわけがない」と述べ、「現時点では、検討の段階にすらない」と主張しました。
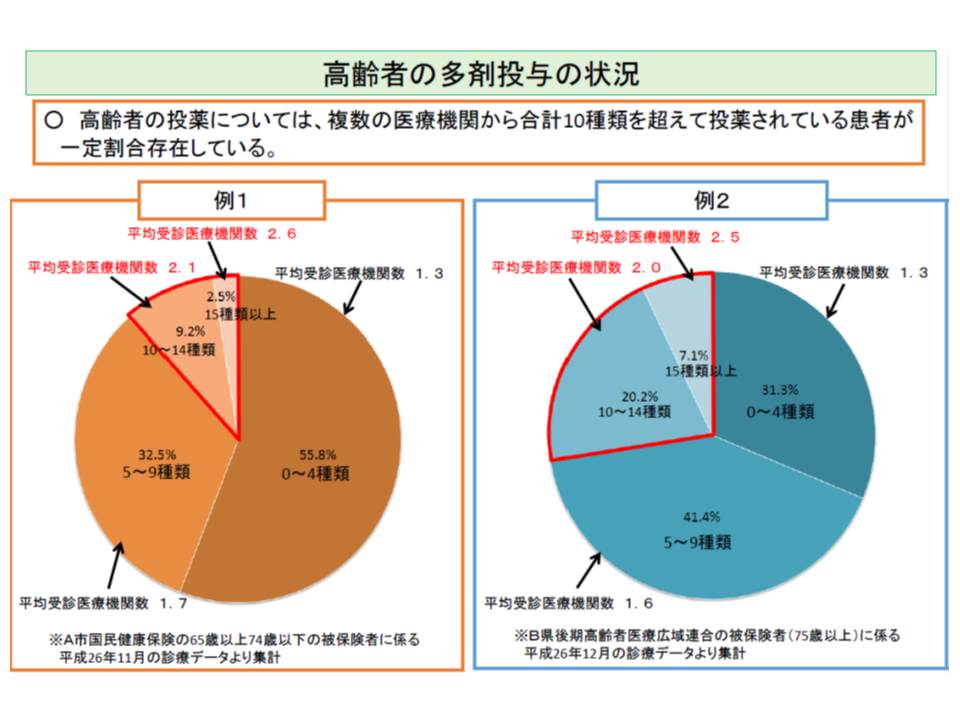
また、残薬が発生する大きな要因として「重複投薬」も挙げられます。厚労省の調査分析によれば、65-74歳の患者の11.7%、75歳以上の患者の27.3%に対して、複数の医療機関から10種類以上の薬剤が投薬されていることが分かっています。このすべてが重複投薬というわけではありませんが、複数医療機関からの多剤投薬は残薬発生の大きな要因と考えられます。
また、12年度の厚生労働科学研究では「処方せん全体の0.24%に重複投薬である」との分析結果が出ています。
このため厚労省は、次のような取り組みを推進していくべきとの考えも示しており、今後、中医協総会で診療報酬上の対応を検討していくことになりました。地域包括ケア診療料などを含めて、総合的な検討が行われる見込みです。
▽薬局での残薬確認の徹底
▽主治医への情報の集約
▽薬局での残薬確認による処方変更の円滑化
▽主治医と薬局薬剤師が連携して、残薬や多剤・重複投薬を減らすための取り組み
もっとも、診療側・支払側双方の委員とも「1週間分の風邪薬を処方したが、患者が3日で服用をやめてしまった」というようなケースまで問題視しているわけではなく、「大量の残薬」是正が論点となっていることには留意が必要です。
なお診療側の鈴木委員は「薬局が薬剤の服用歴を管理して重複投薬や残薬を是正することは当然の業務である。加算などで評価すべきではない」との見解を、支払側の白川委員は「薬剤服用歴を単に記録するだけでは加算に値しない」との見解をそれぞれ述べており、前述の「調剤報酬の抜本的な見直し」も含めて、残薬対策などに関して多くの委員の意見は一致していると考えられます。
【関連記事】
費用対効果評価はQALYを基本に実施、他の指標の使用も認める―中医協・専門部会
小児用の体外設置式補助人工心臓、8月1日から保険適用―中医協総会