患者意思に反した医療がなされないよう「患者意思を医療・消防関係者が把握できる仕組み」構築を―在宅ワーキング
2022.6.21.(火)
在宅療養患者が急変した際の「後方受け入れ病床」確保に向け、地域連携の強化、ICTの利活用などを進めていくべきである—。
患者が「人生の最終段階に受けたい医療、受けたくない医療」に関する意思決定をしても、それが消防隊や救急医療機関で把握できず、望まない心肺蘇生などが懸命になされてしまう悲しい事態がまだ少なくない。地域ごとに「患者の意思」を関係者が共有できる仕組み・ルールを考える必要がある—。
在宅療養患者への医療提供が滞らないように、在宅医療提供施設でもBCP作成が重要である。まずは「在宅医療を積極的に担う医療機関」においてBCP作成を推進し、段階的に広めていくことが現実的であろう—。
6月15日に開催された「在宅医療及び医療・介護連携に関するワーキンググループ」(第8次医療計画等に関する検討会の下部組織、以下「在宅ワーキング」)で、こういった議論が行われました(関連記事はこちら)。

6月15日に開催された「第3回 在宅医療及び医療・介護連携に関するワーキンググループ」
目次
在宅療養患者が急変した場合の「後方受け入れ病床」確保のため、地域連携強化を
2024年度から「第8次医療計画」がスタートします。医療計画には、▼5疾病(がん、脳卒中、急性心筋梗塞、糖尿病、精神疾患)▼6事業(救急医療、災害医療、へき地医療、周産期医療、小児救急を含む小児医療、新たに「新興感染症」医療)▼在宅医療—に関する医療提供体制、さらには▼基準病床数▼医療従事者の確保▼医療安全の確保▼施設整備目標―などを定め(医療法第30条の4第2項ほか)ます。
このうち在宅医療については、現在の新型コロナウイルス感染症流行に伴う「短期的な需要増」とともに、人口の高齢化に伴う「中長期的な需要増」が生じることなどを踏まえ、「在宅医療提供性の強化」などが第8次医療計画における重要ポイントの1つとなります。6月15日の在宅ワーキングでは、(1)在宅患者が急変等した場合の対応(2)看取り(3)BCP—の3点を主な議題としました。
まず(1)は「在宅療養を継続するための後方病床をどう確保していくのか」という論点です。在宅患者が急変等した場合に、迅速に受け入れてくれる後方病床が確保されていなければ、安心して在宅療養を継続することが困難になります。これは地域包括ケアシステム(要介護度が重くなっても、住み慣れた地域での生活を継続できるように、医療・介護・生活支援などのサービスを総合的に提供する地域ごとの仕組み)構築においても極めて重要な課題であり、今般の2022年度診療報酬改定でも「地域包括ケア病棟において在宅患者受け入れに消極的な場合のペナルティ」が設けられています(関連記事はこちら)。
後方病床を確保するためには、まさに地域ごとに顔の見える連携関係の構築が重要なことは述べるまでもありませんが、円滑な「後方病床での受け入れ」を実現するために、厚生労働省は「ICTを活用した診診連携・病診連携・多職種連携の体制整備」「在宅療養患者における後方支援機能を有する医療機関等への入院ルール作り」などをさらに推進していく必要があると考えています。
この方向に異論を唱える構成員はおらず、▼地域ごとに「在宅医療圏域」(2次医療圏よりも小さく、日常生活圏域よりも広い区域が考えられる)を設定し、関連医療機関が緩やかに連携したグループ他姓を構築し、ICTを活用した情報共有を進めるべき。地域医療構想調整会議の中に「在宅医療部会」や「在宅医療ワーキング」を設けて、在宅医療圏域ごとの協議を行うことも重要である(鈴木邦彦構成員:日本医療法人協会副会長)▼地域の事例を集積し、「共有できる部分」「地域特性が大きく、共有が難しい部分」などを切り分けて連携モデルを考えていってはどうか(松本吉郎構成員:日本医師会常任理事)▼訪問看護と訪問診療との連携をさらに強化すべき。そのためには訪問看護ステーションの大規模化・人材確保・地域偏在是正が必要であり、国や自治体の支援が望まれる(田母神裕美構成員:日本看護協会常任理事)—などの提案がなされています。具体案を検討する秋以降の第2ラウンドに向けて重要な視点が出揃ったと言えそうです。
患者自身の「人生の最期に受けたい医療」の考え、医療機関・消防機関などでも共有を
人生の最期を迎える場所(つまり「どこで死にたいか」)について、多くの国民は「自宅」や「介護施設」などを掲げています。また、「人生の最終段階でどのような医療・ケアを受けたいか、逆に受けたくないか」を医療・介護関係者や家族・友人らと繰り返し話し合い(自分の意思も時間の経過とともに揺らぐため)、できれば書面にしておく「ACP」の重要性が説かれています。
例えば、「自分は延命治療などしてほしくない」と思っていても、それが救急隊員や救急医などに伝わっていなければ「患者本人が望んでいない延命措置」が懸命に行われてしまう(医療者側は患者の意図を把握できないため、懸命に蘇生などを行う)という悲しい事態を招きます。
この点、総務省消防庁の調べでは「心肺蘇生を望まない傷病者」に対する救急出動・心肺蘇生などは徐々に減少してきてはいるものの、「心肺蘇生が行われている」割合が多いのが実態です。
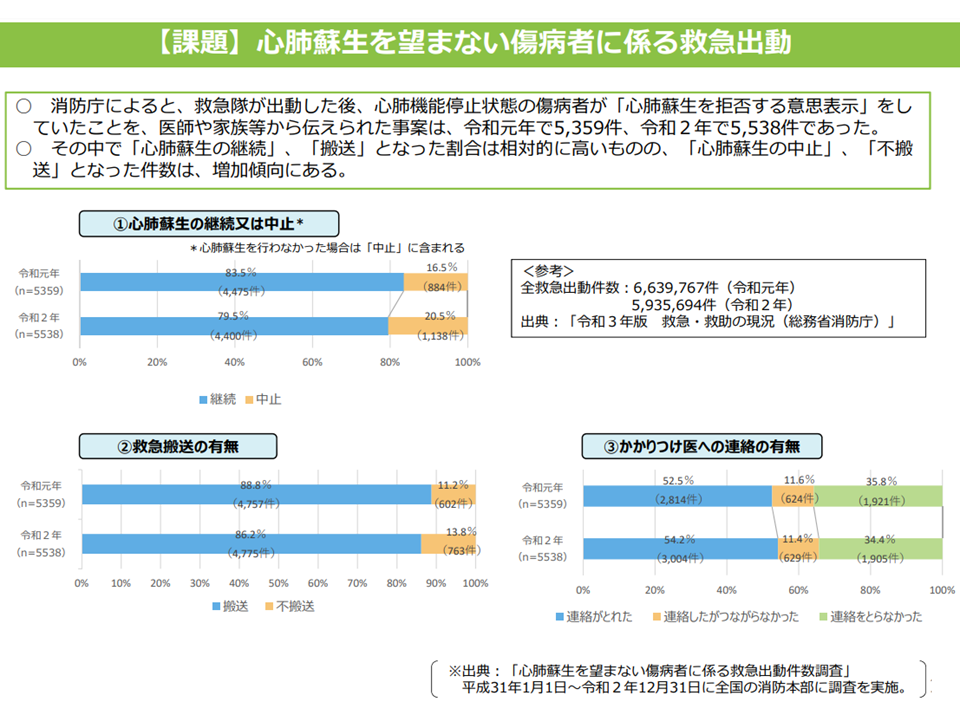
在宅患者に対する救急搬送対応状況(1)(在宅ワーキング1 220615)
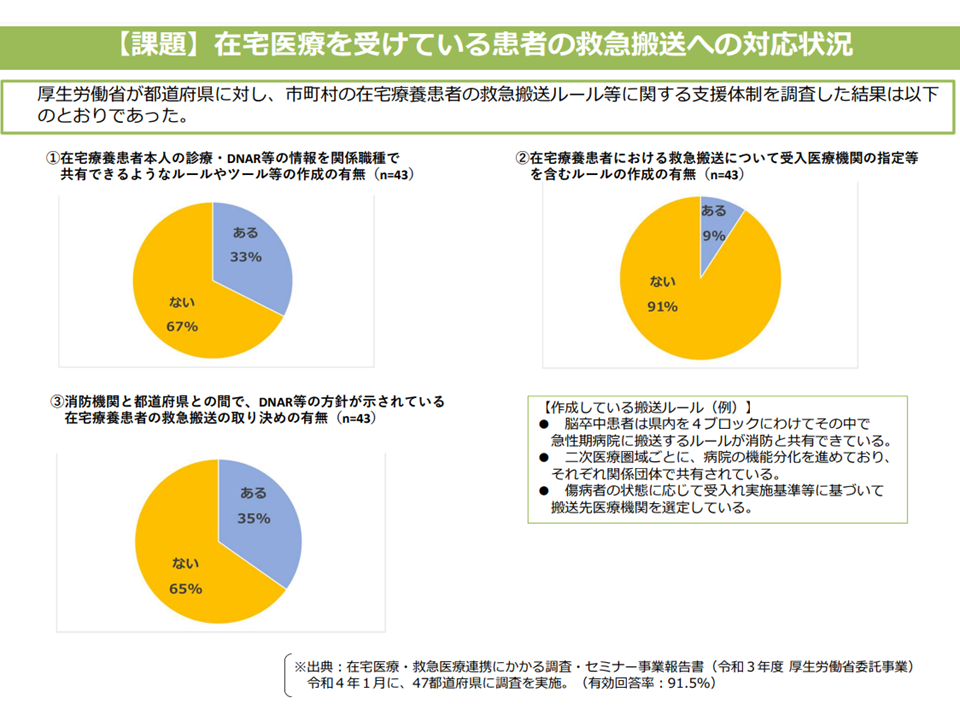
在宅患者に対する救急搬送対応状況(2)(在宅ワーキング2 220615)
こうした悲しい事態を避けるためには「救急隊員などが患者の意思を確認できるようにしておく」ことが重要であり、例えば▼ACPの推進(患者側が意思を明らかにしていなければ、周囲はそれを把握できない)▼救急隊員によるかかりつけ医への確認(かかりつけ医が患者の意思を把握している可能性が高い)▼救急医療情報の中に「自分が望む医療・ケア」を明示しておく(東京都八王子市などで実施)—などの取り組みが期待されます。
この点、構成員からは▼全国統一のACPアプリを作成し、患者本人・家族等・かかりつけ医に加え、消防・救急でも情報共有する仕組みを構築すべき(鈴木構成員)▼介護施設も含めた「患者の意思」共有が重要である(松本構成員)▼2022年度診療報酬改定で在宅療養支援診療所・在宅療養支援病院には「ACP作成」が義務付けられており、救急隊は「まず、かかりつけ医に連絡する」(救急隊がかかりつけ医を把握できるような仕組みの構築が必要)ことの徹底を進めてはどうか(島田潔構成員:全国在宅療養支援医協会常任理事)—などの提案がなされました。
地域全体での「患者の意思確認」ルール作りなどが極めて重要になってくるでしょう。
在宅医療版のBCP、まず「在宅医療を積極的に行う医療機関」で作成を推進
また(3)のBCPは事由を問わず「事業をいかに継続可能とするか」という計画です。例えば災害時には通勤が困難となりますが「その場合にどう医療を継続するか」を考えておく必要があります。また今般の新型コロナウイルス感染症のように「スタッフが罹患したり、濃厚接触者となった場合に、どのように医療を継続するか」を考えておかなければなりません。災害拠点病院などではBCP策定が進んでいますが、「在宅医療を提供する医療機関」でもBCP作成が非常に重要なことは述べるまでもありません。在宅医療がストップしてしまえば、自宅等で療養する患者の生命・健康維持が困難になってしまいます。
この点、2020年度の厚生労働科学研究によれば、BCP作成は在宅療養支援診療所では11%、在宅療養支援病院でも32%にとどまっており、その内容も必ずしも十分なものとは言えない状況です。
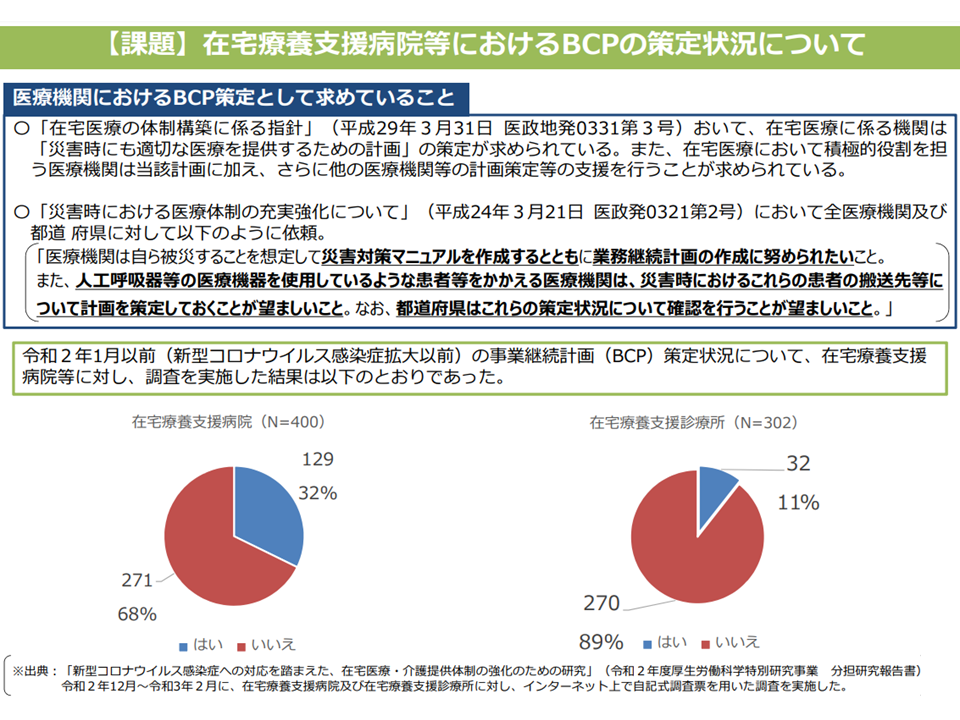
在宅医療機関等におけるBCPの現状(1)(在宅ワーキング3 220615)
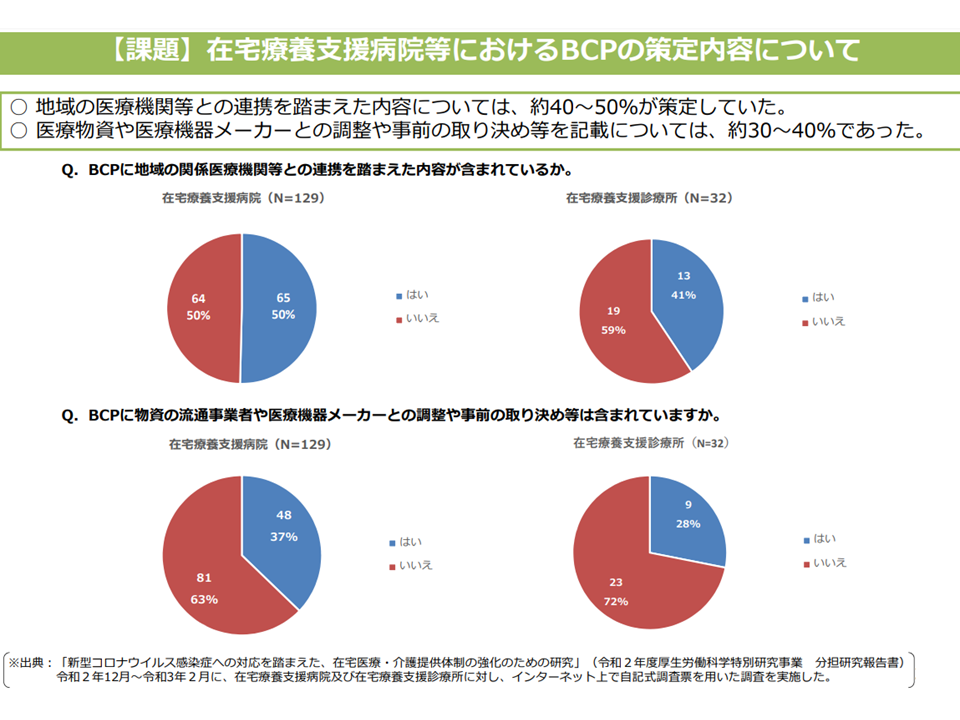
在宅医療機関等におけるBCPの現状(2)(在宅ワーキング4 220615)
このため、在宅医療提供施設における「BCP作成支援」が重要な検討課題の1つになり、厚生労働省は▼まず「在宅医療において積極的役割を担う医療機関」が自らBCP策定を進める▼当該医療機関が「周囲の在宅医療を担う医療機関や事業所」との連携・相互療機能補完の視点を含めたBCP策定を進める—という段階を踏んで、BCP作成を推進してはどうかとの考えを提示しました。在宅医療提供施設向けてのBCP作成ガイドラインも整備されてきている状況を踏まえた考えです。

在宅医療機関等におけるBCPのポイント(在宅ワーキング5 220615)
多くの構成員がこの段階推進案に賛同したうえで、▼BCP作成に向けて行政や医師会などが十分に視点していくべき(鈴木構成員、角野文彦構成員:滋賀県健康医療福祉部理事)▼小規模クリニックがすぐに使えるマニュアルなどの整備も進めてほしい(松本構成員)▼「クリニックの電源確保」「酸素・燃料の確保」「人工呼吸器装着患者の介護施設での対応(在宅での人工呼吸器は家庭用電源でも対応可能なものが多く、病院まで行かずとも、介護施設等での受け入れ可能なケースが多い)」などを具体的に考えていくべき(島田構成員)—などの前向きな提案が数多く出されています。
在宅ワーキングでは、今後「在宅医療基盤整備」「多職種連携」「小児在宅医療」などについて1ラウンド論議を続け、秋以降に「具体的な第2ラウンド論議」に入る構えです。
【関連記事】
在宅医療の整備指標をより具体化せよ、医療機関間連携、医療・介護連携、地域性への配慮も必須視点―在宅ワーキング
第8次医療計画に向け在宅医療推進方策を議論、「医療的ケア児への在宅医療」が重要論点の1つに―在宅ワーキング
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
ACP、実は既に医療・介護現場で実践している「最期の過ごし方」に関する話し合い―厚労省・検討会
人生の最終段階の医療・ケア方針、決定後も「繰り返し話し合う」ことが重要―厚労省
人生の最終段階の医療・ケア、ガイドライン改訂版を近く公表―厚労省・検討会
人生の最終段階にどのような医療・ケアを受けたいか、一人ひとりが考えることが重要―厚労省・検討会



