調剤報酬の適正化を基本方針に盛り込むべきか否か、医科と調剤で攻防激化―社保審・医療部会
2015.10.22.(木)
2016年度診療報酬改定の基本方針に、「調剤報酬の適正化」を書き込むべきか―。この点について、22日に開かれた社会保障審議会の医療部会では、医療界を代表する委員と薬剤師を代表する委員との間で攻防が繰り広げられました。
マイナス改定が必至な状況の中で、医療費財源のパイの奪い合いがますます激しくなると考えられます。
この日の医療部会では、16年度の次期改定に向けた基本方針の骨格案が厚労省から示され、これに基づいた議論が行われました。
既にお伝えしたとおり、基本方針では次の4つの視点が打ち出されます(関連記事はこちら)。
(1)医療機能分化・強化、連携と地域包括ケアシステムを推進する視点
(2)患者にとって安心・安全で納得できる効率的で質が高い医療を実現する視点
(3)重点的な対応が求められる医療分野を充実する視点
(4)効率化・適正化を通じて制度の持続可能性を高める視点
このうち(4)の効率化・適正化の視点において、中川俊男委員(日本医師会副会長)は「調剤報酬の見直し(適正化)」を明記すべきと強く求めました。
中川委員は、「調剤の医療費は、医科・歯科と比べて大きく伸びているとのデータがある(関連記事はこちら)」「基準調剤加算などに代表されるように、調剤の加算は医薬品の備蓄量などを評価するもので、大手薬局は容易に要件を満たすことができる。しかし大手薬局チェーンでは薬剤服用歴管理指導料の算定に当たり、要件である服用歴を記載していないケースが見つかった(関連記事はこちら)。これは問題である」などと指摘。さらに、「後発医薬品の使用によって医療費を1兆円削減すると厚労省は考えているが、薬局における後発医薬品調剤体制加算として600億円が算定されている。1兆円のコスト削減のために600億円を投入することの是非も議論すべき」と訴えました。
また加納繁照委員(日本医療法人協会会長)は「院内調剤と院外処方では点数が大きく異なる。これを患者に納得していただくのは非常に難しい」と述べ、格差の是正を次期改定で図るよう求めました。この意見に西澤寛俊委員(全日本病院協会会長)も賛同しています。
こうした提案に対し、安部好弘委員(日本薬剤師会常務理事)は「服用歴を記載せず薬剤服用歴管理指導料を算定するようなケースには、我々、まじめに調剤業務に取り組んでいる薬剤師は大きな怒りを感じており、遺憾に思っている」と述べた上で、「一部の悪事例を取り上げて調剤報酬そのものがおかしいという議論はいかがなものか」として、調剤に特化して「見直し(適正化)」を基本方針に明記することに強く反対しました。
また院内調剤と院外処方との格差については「医科報酬と調剤報酬で薬剤師の評価が異なる」と説明し、理解を求めています。
このように、事態は「医科(日医、病院団体)vs調剤」という様相を見せました。財源に限りがある中で「ある診療報酬項目を引き上げるために、別の項目を引き下げる」必要があり、マイナス改定の場合には、この構図がより明確になります。16年度の次期診療報酬改定では大幅なマイナス改定が予想されており(関連記事はこちら)、「医療費財源」というパイの奪い合いが、診療側内部で激しくなっているようです。
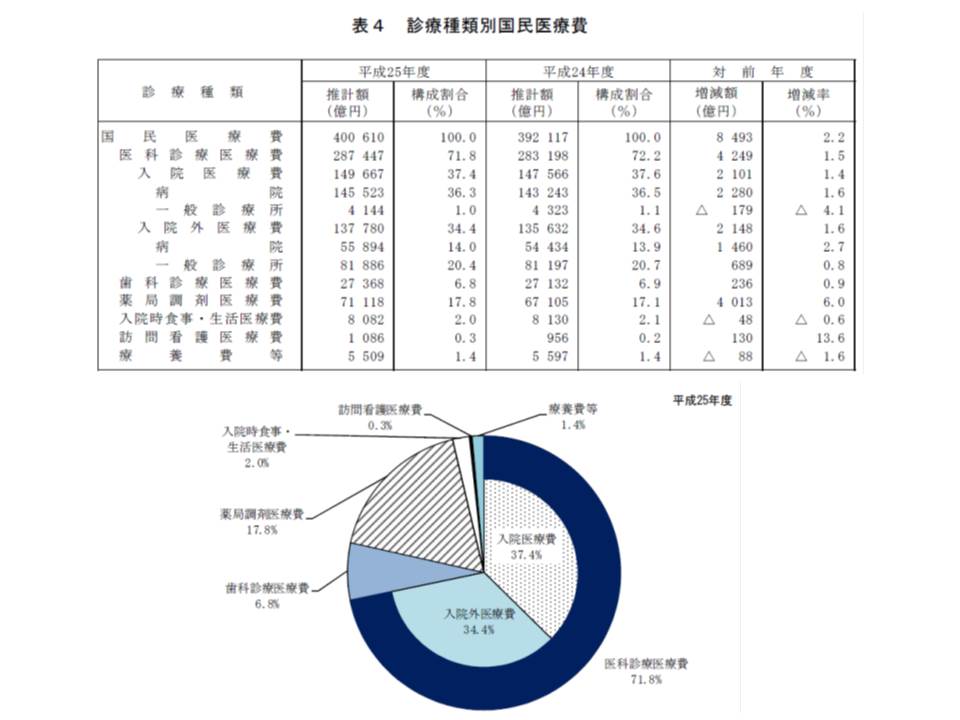
2013年度の国民医療費では、医科医療費が71.8%を占め、調剤(薬局)医療費は17.8%に過ぎませんが、対前年度伸び率を見ると、医科の1.5%に対して、調剤(薬局)は6.0%で4倍の伸びを示しています(関連記事はこちら)。医科(日医、病院団体)は、調剤報酬の見直し(適正化)によって、この伸び率を抑えたいと考えているのです。
なお、調剤報酬に関連して楠岡英雄委員(国立病院機構大阪医療センター院長)は「『かかりつけ薬局』と『かかりつけ薬剤師』のいずれを評価するのか明確にすべき」と指摘。安部委員は「将来的には『かかりつけ薬剤師』の評価に収れんすべきだが、現時点では日本薬剤師が推進してきた『かかりつけ薬局』の評価も行うべきである」と述べています。
基本方針の(1)「医療機能の分化・強化、連携」には、具体例として「患者の状態に応じた評価」が盛り込まれています(関連記事はこちら)。
この点について本多伸行委員(健康保険組合連合会理事)は「非常に重要な視点である。入院患者について早期退院、早期の在宅復帰が重要であり、これを推進するために『平均在院日数の短縮』を強化すべき」と主張しました。さらに本多委員は「7対1をはじめとする入院基本料は看護師の配置などストラクチャーを評価しているが、アウトカムに着目した評価を加えていくべき」とも提案しています。
この本多委員の発言に対し、中川委員は「医療では『患者の安心・納得』が重要で、『追い出された』と患者が感じてはいけない。平均在院日数の短縮の裏で、大病院では病床稼働率を確保するために、激しい集患を実施している。これは『勤務医の負担軽減』という重要な視点と逆行する。これ以上の平均在院日数短縮は行うべきでない」と反論しました。
しかし本多委員は「中央社会保険医療協議会などでは、7対1病床にも医療の必要性の低い患者が一定程度入院しているとのデータが提出された(関連記事はこちら)。理由があって入院を継続していると思うが、早期退院・社会復帰を評価していく必要がある」との主張を曲げていません。
16年度の診療報酬改定でも、7対1一般病棟に焦点を合わせた見直しが行われる見込みです。平均在院日数のみならず、7対1入院基本料の要件厳格化に向けて中医協論議が大荒れになることが今から予想されます。
ところで、(1)の「医療機能の分化・強化」を進めるため、厚労省は地域医療構想や病床機能報告制度の活用も行っています。この点について相澤孝夫委員(日本病院会副会長)は、「国民・医療機関・行政の間で共通の理解がなく混乱している」と指摘します。
例えば、1つの病棟に急性期と回復期の患者が混在していても、報告する機能は1つであるため、地域医療構想における機能ごとのベッド数(実際の患者数)と、病床機能報告制度における機能ごとのベッド数には差が生じますが、この点に共通の理解がないと相澤委員は指摘。こうした点についての共通の理解をまず優先するよう求めています。
また相澤委員は「複数の急性期病棟を持つ病院では、急性期患者の数や重症度は病棟ごとに変動する」と指摘。「病棟ごとの機能(一定の機能を有する病棟では病棟群)に応じて看護配置を行うことが現実的な対応である」と述べ、入院基本料を病棟群単位で届け出できるよう求めています(関連記事はこちら)。
さらに相澤委員は「病院の機能は『病棟機能の総和』ではない」として、「国民にとって分かりやすい病院機能分類に再編し、地域における病院の配置も検討すべき」と提案しています。
【関連記事】
16年度改定、「医療機能の分化・強化、連携」「地域包括ケアシステム」に重点を―医療保険部会
16年度改定基本方針、社保審・医療部会でも検討開始、診療報酬で「医療提供体制改革」を目指す