日本の第三次医療改革はプライマリ・ケア制度の整備―高齢先進国ニッポンを考える(5)
2016.3.18.(金)
医療制度を抜本的に改革するには、医療の質を高めつつコストを最適化することが欠かせません。医療の質向上とコストの最適化を同時に実現するには、プライマリ・ケアを専門とする「総合診療専門医」の育成と普及が必要と、経済財政諮問会議の専門調査会「政策コメンテーター委員会」の井伊雅子氏(一橋大学国際・公共政策大学院教授)は指摘します。また、同時に予防医療を評価する新たな医療制度の導入も欠かせないと付け加えます。井伊氏にご見解を伺いました。
医学部を昨年3月に卒業した初期臨床研修医が後期研修医になる17年から新たな専門医制度が始まる。その目玉が「総合診療専門医」だ。2000年に始まった介護保険制度や、03年に導入されたDPC制度に次ぐ大きな改革の1つだと考えている。
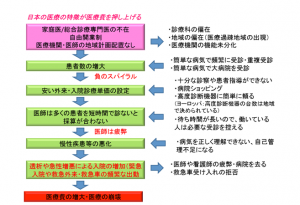
日本の医療制度の最大の特徴は、医師の裁量が大き過ぎることだ。医師の裁量をこれほど認めている国は珍しいのではないか。それを象徴するのが「自由標榜制」だろう。例えば、脳外科医としてこれまで手術を専門的に行っていた医師が「一般内科」の看板を掲げるだけで、生活習慣病をすぐにも診療できてしまう。よく考えると、自由標榜制とは非常に恐ろしい制度だ。
この自由標榜性が医療の質に大きなばらつきを生み出し、費用対効果を無視した医療サービスの提供につながっている可能性が高い。現場の診療内容に行政が介入せず、過剰な競争が生じやすい自由放任主義的な医療制度に問題がある。
欧州では、総合診療専門医にあたる家庭医(General Practitioner)を中心に、質とコストのバランスに優れた仕組みが出来上がっている(図表1)。
例えば、生活習慣病関連の患者による受診間隔は、日本では2週間から1か月間程度が平均的だが、欧州諸国やオーストラリア、ニュージーランドなどでは年に2、3回の受診が普通だ。だからと言って、これらの国では患者が放置されているわけではなく、例えば糖尿病患者の状態は、糖尿病専門の看護師が定期的に確認している。医師がいったん発行した処方せんを繰り返し使う「リフィル処方」が認められている国では、薬をもらうだけのために医療機関を受診する、いわゆる“お薬受診”も必要ない。
つまりこれらの国では、患者の体調管理をはじめ包括的・継続的なケアを看護師や家庭医などプライマリ・ケアの専門職がチームで担当し、さらに必要なら臓器別の専門医が診るという仕組みが主流なのだ。“お薬受診”がいまだにまかり通っている日本に比べ、費用対効果の面で非常に優れていると言えるだろう。医療の産業化や効率化を巡る議論として、国内では混合診療の全面解禁やホールディングカンパニー制などの議論が注目されることが多い。こうした議論ももちろん重要だが、医療の費用対効果をめぐる議論の本質は、医師の裁量の範囲を見直して効率化につなげようというものだ(図表2)。医師の関与を極力減らし、何かあった際に「かかりつけ医」機能を発揮し、必要に応じて臓器別の専門医への橋渡しも行う総合診療専門医の普及がそのカギになる。医師の裁量に手を付けず、診療報酬を増減させるだけで対応しようという手法は既に行き詰まっている。
リフィル処方を容認すべきかどうか以前に、日本ではそもそも医薬品の種類が多過ぎる。医療を効率化させるため、国は後発医薬品のシェア拡大を進めているが、そもそも後発薬が存在しないものもあり、効率化につなげるには受診間隔を伸ばして処方を減らすことも検討すべきだ。
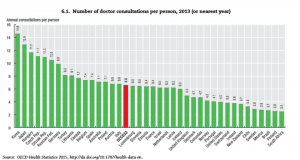
経済協力開発機構(OECD)の「Health at a Glance 2013」によると、患者1人当たりの外来受診回数は加盟34か国全体では1年間に平均6-7回なのに対し、日本は13回とほぼ倍だ(図表3)。これを例えばドイツの9.7回程度にまで減らせれば、年間、かなりのコストを削減できるであろう。総合診療専門医の養成を軸にプライマリ・ケアの標準化を進め、受診間隔を減らしてリフィル処方も認めれば、日本の外来医療は質を維持・向上させながらコストを大幅に抑制することが可能なはずだ。
諸外国の外来医療はどのような仕組みに支えられているのだろうか。例えば英国の「人頭払い」(Capitation)が有名だ。これは、自分の「かかりつけ医」を患者側があらかじめ決めておき、登録した患者の人数に応じて診療報酬を支払う仕組みだ。ただ、人頭払いだけでは過小診療に陥る恐れがあるため、予防医療の成果指標(QOF=Quality and Outcome Framework)を導入し、この成果に応じて報酬を支払う「成果払い」を組み合わせ、予防接種などの費用は出来高で支払っている。
つまり英国では、プライマリ・ケアへの報酬に人頭払い、成果払い、出来高払いを組み合わせている。デンマークでは、人頭払いと出来高払いだけである。こうした仕組みの下で、かかりつけ医が予防医療や患者の健康管理をカバー、看護師との役割分担やリフィル処方などの仕組みを活用しながら医療提供体制の最適化を進めている。こうした予防医療へのインセンティブが働くような諸外国の医療制度には、日本が学び、取り入れることを検討すべきところが多数あるだろう。
「Choosing Wisely」というキーワードが注目を浴びている。「患者による賢い選択」といった意味合いだが、医療に関する知識に大きな偏りがある中では、患者側の賢い選択だけでは限界がある。なにより、医療の質とコストのばらつきを改めることをせず、患者側の努力に頼るような仕組みを継続していくべきではない。
総合診療専門医を軸としたプライマリ・ケア制度の整備、インセンティブが働く予防医療改革を行政が主導し、患者に必要な診療や治療を選べるだけの実力を医師が身に付け、「Shared Decision Making」(医師と患者が一緒に理解、意思決定する)を促す必要があるだろう。
連載◆高齢化先進国ニッポンを考える
(1)医療効率化後進国が日本の実態
(2)「日本は低医療費国家」は事実か
(3)医療費抑制は本当に「痛み」なのか
(4)「医師誘発需要」か「患者の希望」か
(5)日本の第三次医療改革はプライマリ・ケア制度の整備