産科医療補償制度、過去に「補償対象外」とされた脳性麻痺児を特別救済する事業を2025年1月からスタート
2024.11.1.(金)
2022年1月に産科医療補償制度の補償対象基準が見直され、「個別審査」が廃止され、補償対象が広がった。この点、従前、個別審査で「補償対象外」とされた脳性麻痺児・家族を救済するために「特別給付」制度を設ける—。
また、今後、産科医療補償制度の補償対象基準等を見直す際には厚生労働大臣に事前に相談すべきことを明確化する—。
10月30日に開催された社会保障審議会・医療部会、および10月31日に開催された社会保障審議会・医療保険部会で、こうした点が了承されました。近くパブリックコメントを経て関係法令の見直しを行い、年明け1月にも特別給付が行われます。

10月30日に開催された「第111回 社会保障審議会 医療部会」

10月31日に開催された「第184回 社会保障審議会 医療保険部会」
過去の基準で「補償対象外」となった脳性麻痺児を特別救済
分娩時には医療事故が生じやすく、「裁判で争われる」ことも少なくありませんでした。これが産科医・産科医療機関の負担となり、「産科医不足につながっている」が問題視されていました。
そこで、▼分娩に係る医療事故により障害等が生じた患者を救済する(経済的な補填を行う)▼患者サイド・医療機関間の早期解決を図る(医療機関に過失がなくとも患者・家族が補償を受けられる)▼医療事故の原因を分析し、産科医療の質の向上を図る—ことを目的とした「産科医療補償制度」が2009年1月からスタートしています。
出産時に医療保険者から加入者へ支払われる出産育児一時金の一部(現在は一時金50万円、そのうち1万2000円)を掛け金として、それをプールしておき、「分娩に関連して発症した重度脳性麻痺」の患者・家族に対し「1件当たり3000万円」(一時金600万円、分割金2400万円(年間120万円×20))の補償を行うものです。
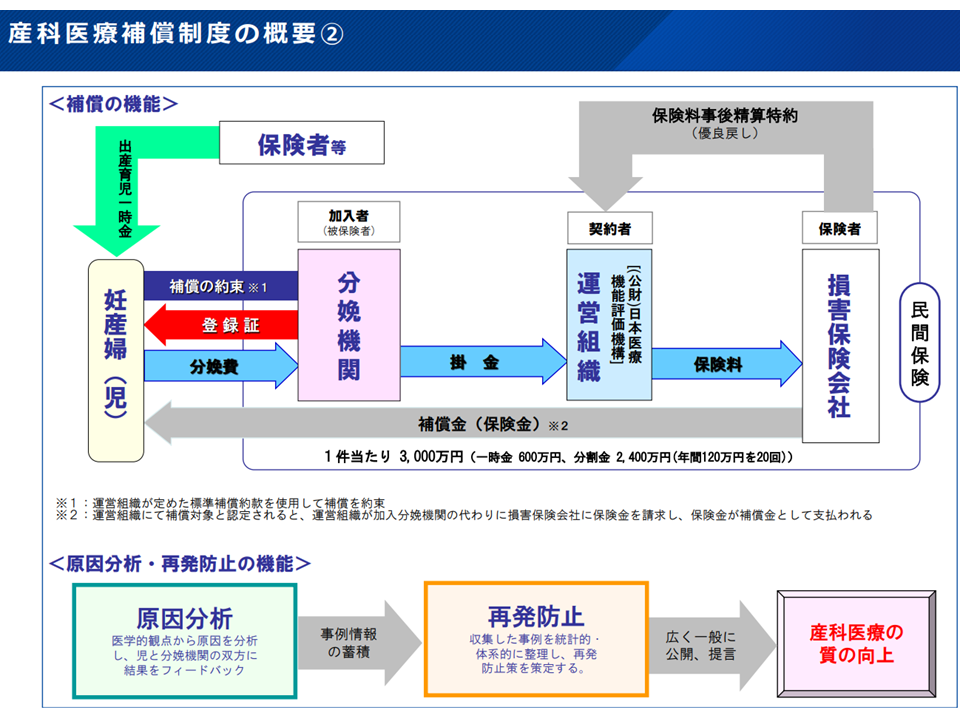
産科医療補償制度の概要
補償対象の基準は次のように見直し(拡大)が行われてきています。
▽2009年-2014年
次の(1)(2)のいずれかを満たして出生したこと
(1) 出生体重2000g以上かつ在胎週数33週以上
(2)在胎週数28週以上で、以下のいずれかに該当する児
▽低酸素状況が持続して臍帯動脈血中の代謝性アシドーシス(酸性血症)の所見が認められる場合
▽胎児心拍数モニターにおいて特に異常のなかった症例で、通常、前兆となるような低酸素状況が前置胎盤、常位胎盤早期剥離、子宮破裂、子癇、臍帯脱出等によって起こり、引き続き胎児心拍数パターンが認められ、かつ、心拍数基線変動の消失が認められる場合
↓
▽2015年-2021年
次の(1)(2)のいずれかを満たして出生したこと
(1)出生体重1400g以上かつ在胎週数32週以上
(2)在胎週数28週以上であって、以下のいずれかに該当する児
▽低酸素状況が持続して臍帯動脈血中の代謝性アシドーシス(酸性血症)の所見が認められる場合
▽低酸素状況が常位胎盤早期剥離、臍帯脱出、子宮破裂、子癇、胎児母体間輸血症候群、前置胎盤からの出血、急激に発症した双胎間輸血症候群等によって起こり、引き続き「突発性で持続する徐脈」などの所見が認められる場合
↓
▽2022年1月-
▽在胎週数28週以上であること
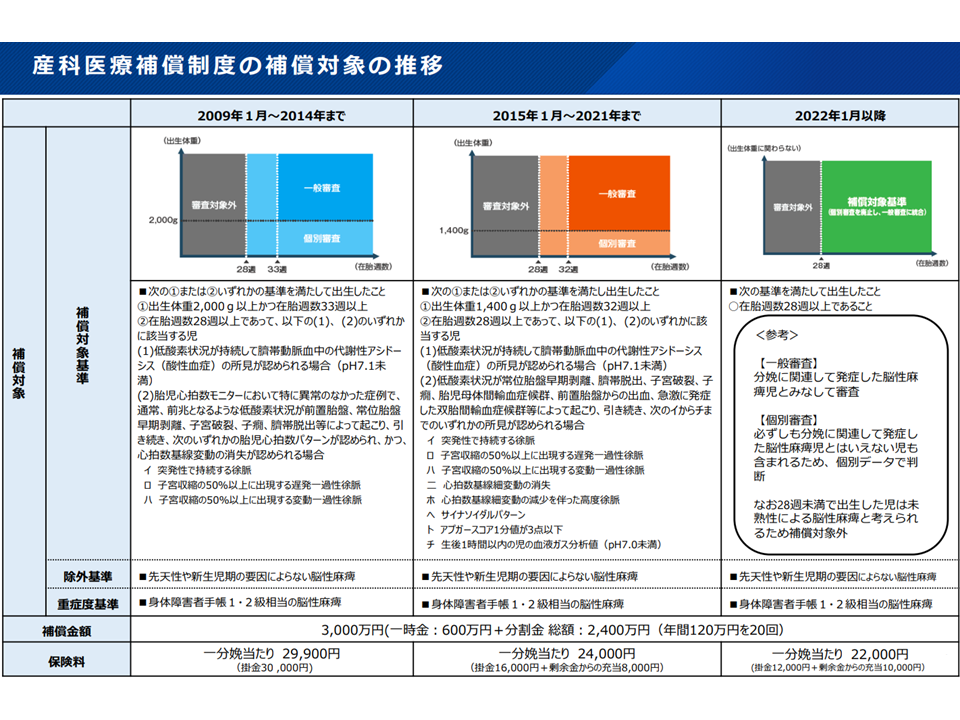
産科医療補償制度の補償対象の変遷
例えば、「2009年-2014年」の基準を見ると、次のような取り扱いが行われていました(2015年-2021年も、在胎週数・出生時体重の基準は変わったが、仕組みは同様)。
▼(1)の「出生体重2000g以上かつ在胎週数33週以上」の場合(上図の濃いブルーの部分)には一般審査の対象となり、常位胎盤早期剥離などの「分娩中の異常」や「出生時の仮死」がなくとも重度脳性麻痺の場合には補償対象とする【一般審査】
▼(2)の「出生体重2000g未満かつ在胎週数28週以上」「在胎週数28週以上・33週未満で、出生体重2000g以上」の場合(上図では薄いブルーの部分)には、先天性疾患で重度脳性麻痺となっていることもあり、「分娩時の事故で低酸素状態になっていたか」を個別審査し、補償対象に含めるか否かを判断する
他方、2022年1月からは【個別審査】を廃止し、「在胎週数28週以上である」児すべてについて重度脳性麻痺の場合には、「出生時に生じた医療事故によるもの」と見做して、補償対象とする取り扱いが行われています。
この点、従前の仕組み(2020年12月以前の仕組み)で「個別審査の対象となり、審査の結果、補償対象とならない」と判断された児の家族から「2022年1月からの新基準を適用し、補償の対象にしてほしい」との声が上がりました。こうした心情も理解できますが、そのまま要望を認めたのでは「補償の基準」などの意味がなくなってしまいます。
そこで、自由民主党と政府(厚生労働省)では次のような「特別救済制度」(特別給付事業)を設けて、過去に「個別審査で補償対象とならないと判断された児」の救済を行う方針を固めました。なお、「在胎週数などから我々は対象にならないかもしれない、などと考えて申請をしなかったケース」「児が既に死亡しているケース(6か月以上の生存が必要)も特別救済の対象となる見込みです。
【救済対象】
以下の3つの要件を全て満たすこと
▽給付対象基準:次の条件(在胎週数、出生体重)で出生し、脳性麻痺になった者(上図の薄いブルー・薄いオレンジに該当し、脳性麻痺の者)
(2009年-2014年に出生した児)
「在胎週数28週以上33週未満で出生した児」または「在胎週数33週以上かつ2000g未満で出生した児」
(2015年-2021年に出生した児)
「在胎週数28週以上32週未満で出生した児」または「在胎週数32週以上かつ1400g未満で出生した児」
▽除外基準:先天性要因や新生児期の要因によらない脳性麻痺であること
▽重症度の基準:身体障害者障害程度等級1級または2級相当の脳性麻痺であること
【給付額】
1200万円(一括給付)
【申請期間】
来年(2025年)1月から2029年12月末

特別救済制度の概要
厚労省の調べでは、特別救済の対象者は「1627名」(推定区間847-2680名)、最大で約350億円(2680人×1,200万円+事務経費約25億円)の財源が必要となると推計されています。この財源は「特約に基づいて、損害保険会社から、制度運営を行う日本医療機能評価機構へ返還された保険料」(補償に回らず積み立てられている保険料)を活用することになります。
特別救済制度は医療部会・医療保険部会で了承され、今後、▼パブリックコメントを募集し、その結果を制度に反映させる→▼関連の法令整備・見直しを行う→▼年明け(2025年)1月からスタートする—ことになります。
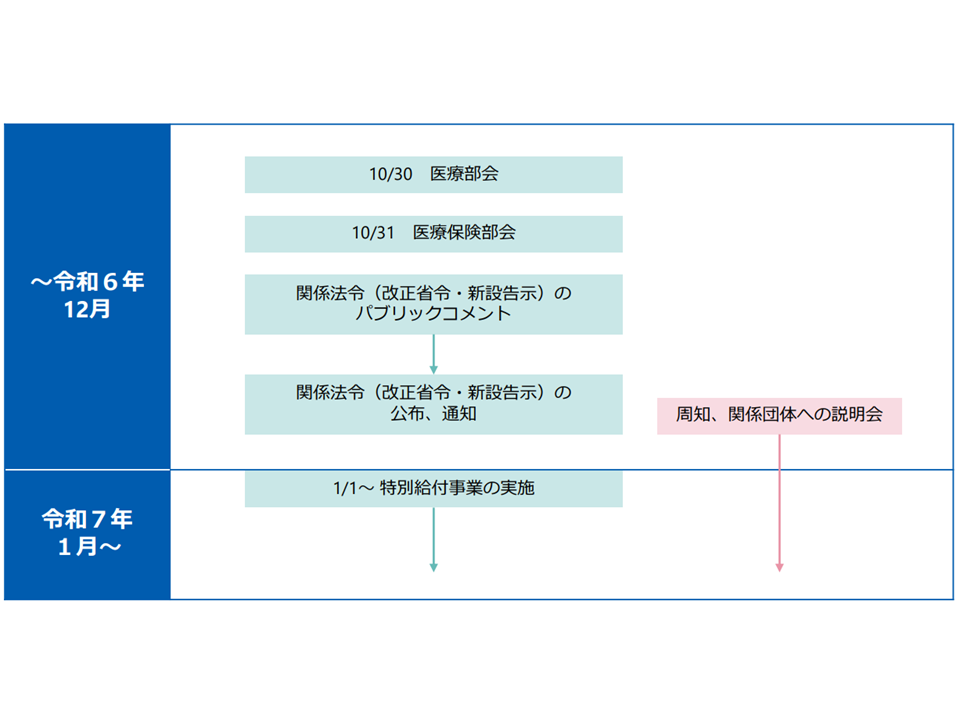
産科医療補償制度の特別救済・制度の見直しのスケジュール
ただし、委員からは「遡及して給付範囲を変えることは保険契約の概念を逸脱しており、本来であれば、余剰の保険料・積立金は『掛け金の軽減』に用いるべきである。特別救済制度は、あくまで例外的な『今回限りのもの』とし、今後、産科医療補償制度は『国の制度』とすることを検討すべき」(佐野雅宏委員:健康保険組合連合会会長代理)、「特別給付対象者にもれなく案内が行くように工夫してほしい。今後、産科医療補償制度は『国の制度』とすることを検討すべき」(村上陽子委員:日本労働組合総連合会副事務局長)、「申請主義では救済を知らないケースも出てくるため、国から対象者に働きかける工夫も考えるべき」(伊奈川秀和委員:東洋大学福祉社会デザイン学部教授)、「正常分娩の保険適用なども検討されており、それが実現した場合には産科医療補償制度の見直しも検討することになるのではないか。今から準備をしておくべき」(泉並木委員:日本病院会副会長)などの意見・注文がついています。
厚生労働省医政局地域医療計画課医療安全推進・医務指導室の松本晴樹室長は▼もれなく特別救済制度が対象児・家族に周知されるよう、小児科医療機関や障害者施設などを通じた広報にも力を入れる▼産科医療補償制度では、産科の事故防止に向けて従前から全症例について詳しい原因分析などを行っている—旨を説明しています。
また、上記の特別救済制度と合わせて、産科医療補償制度について▼制度の安定的な運営に重大な影響を及ぼすおそれがある事項(保険金の支払基準、返還保険料の取扱いなど)を設定・変更・廃止する場合に、産科医療補償制度の運営組織は、あらかじめ厚生労働大臣に協議する▼返還保険料(補償に回らず積み立てられている保険料)は、返還保険料の運用、掛金の軽減、厚生労働大臣が定めた事業(今後、医療関係者、医療保険者その他の関係者の意見を踏まえて設定する)にのみ充てることができる—旨を、健康保険法施行規則や厚生労働省告示等に規定する、といった見直しも行われます。
これまでも産科医療補償制度の制度変更については事前に医療保険部会・医療部会で審議されており、「国の産科医療補償制度への関与を明確化する」狙いがあると言えるでしょう。
【関連記事】
2024年12月2日以降も「マイナ保険証を持っていなくとも、従来通りの保険診療を受けられる」点を十分周知せよ—社保審・医療保険部会(1)





