「長期収載品と後発品との価格差の一部」を選定療養(患者負担)へ、簡易なオンライン資格確認も導入進める—社保審・医療保険部会(2)
2023.11.14.(火)
「長期収載品の患者負担」の在り方見直し、例えば「長期収載品と後発医薬品との価格差の一部」を、選定療養(患者負担)とすることを考えてはどうか。その際、現下の「後発品供給不安」などを踏まえて、導入時期や患者自己負担の範囲等をさらに詰めていく—。
11月9日に開催された社会保障審議会・医療保険部会では、こうした議論も行われています。
なお、同日には「オンライン資格確認が義務化されていない医療機関」(紙レセ請求医療機関)や助産所、健診実施施設などにおいて「簡易なオンライン資格確認等システム」を任意導入していく方針が固められています。

11月9日に開催された「第170回 社会保障審議会 医療保険部会」
長期収載品と後発品の「差額の一部」を選定療養として「患者自己負担」にする方向
「画期的な新薬の開発が進む」→「薬剤費・医療費が高騰する」ことで、医療保険財政が厳しさを増していきます。その一方で、我が国では諸外国に比べて「長期収載医薬品から後発医薬品への転換・移行等が十分に進んでいない」状況にあり、例えば「長期収載品の患者負担を引き上げる」ことで「後発品への置き換え促進」「医療保険財政の健全化」を目指すべきではないかとの議論があります。
その中で「薬剤、とりわけ長期収載品の患者自己負担」については、その在り方を見直していくべきではないかとの議論が医療保険部会で始まっています(関連記事はこちら)。そこでは「外来診療や薬剤支給時に薬剤に関し定額負担を求める仕組み」や「有効性等などの医療上の利益に基づいて薬剤を分類し、各分類に応じて自己負担割合を変える仕組み」、「後発品と先発品の価格差の一部を保険外(患者負担)とする仕組み」などが検討されていますが、それぞれに課題があります。
厚生労働省保険局医療課保険医療企画調査室の荻原和宏室長は、そうした中で「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」が現実的ではないかと判断。今後、具体的な制度設計に向けて次のような点を議論してほしいと医療保険部会に要請しました。
(1)長期収載品の使用について選定療養として位置付ける(長期収載品と後発品との価格差の一部を、選定療養として保険外(=患者負担)とする仕組みとすることをどう考えるか
(2)薬剤の医療上の必要性についてどう考えるか(薬剤変更リスク等を踏まえた医師による処方についてどう考えるか)
(3)保険給付と選定療養の負担に係る範囲(長期収載品と後発品との価格差の一部を患者負担とするが、その「一部」をどの程度の範囲とするか)についてどのように考えるのか
(4)長期収載品に係る現行の薬価上の措置(後発品への置き換えが進むように薬価を下げていく仕組み)との関係についてどう考えるか
(5)後発医薬品の安定供給との関係についてどう考えるか
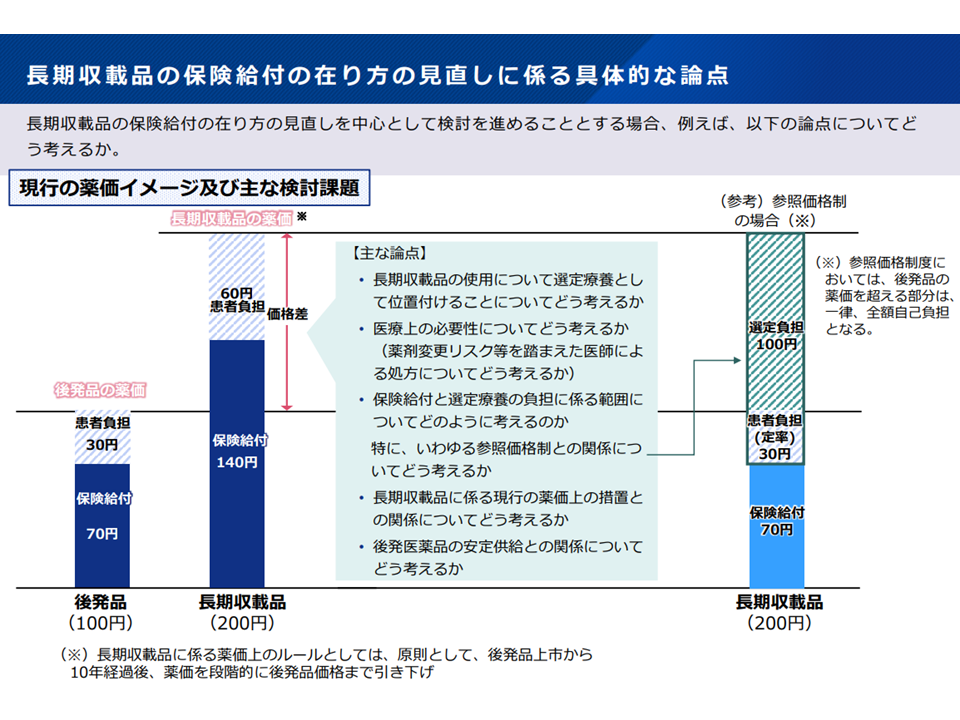
長期収載品と後発品との価格差の一部を選定療養(患者負担)とする仕組みの論点(社保審・医療保険部会(2)1 231109)
「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」とは、例えば次のようなものです。
▽薬価200円の長期収載品(A)では、現在の患者負担(3割負担)は60円となる
▽薬価100円の後発品(A1)では、現在の患者負担(3割負担)は30円となる
▽長期収載品(A)と後発品(A1)との価格差(200円-100円=100円)の一部(例えば、価格の一定割合(50%、30%・・)や一部定額(50円、30円・・・)を選定療養として、患者負担とする
▽一部が50%とされた場合には、長期収載品を使用する患者の薬剤負担は「60円(200円の3割負担)+50円(100円×50%)=110円」となる
選定療養とは、例えば「病院の個室料」などが該当し、「患者の希望に合わせた特別の療養環境部分は、皆のお金(保険)を使わず、自分自身で負担する」という考えに基づくものです。同じ効能・効果で廉価な医薬品(後発品)を使うことができるにもかかわらず、あえて「高い長期収載品を使用したい」と希望する場合には、「高い部分」は患者自身が負担してほしいと考えることになります。この考え方には大きな異論はでていませんが、「市販品類似薬を使用する場合の保険給付を下げる仕組み」などについても引き続き検討・研究を続けるべきとの要望が佐野雅宏委員(健康保険組合連合会副会長)らから出ています。
また、「患者が後発品に不安を抱えており、長期収載品を希望する」という患者が一定程度います。こうした患者に「長期収載品は贅沢医療であり、差額の一定部分を自分で負担してほしい」と安易に要請すれば、不安が拡大しかねません。このため「後発品が長期収載品と同等であること、後発品は安心・安全に使用可能であることを、患者・国民に向けてこれまで以上に丁寧に情報発信し、理解を得る」ことも重要であり、藤井隆太委員(日本商工会議所社会保障専門委員会委員)や袖井孝子委員(高齢社会をよくする女性の会副理事長)らは、この点を強調しています。これは(5)の「後発品の安定供給」とも深く関連する重要事項です。
また、長期収載品と後発品は同等とされているものの、「例えば『てんかん』治療において、長期収載品を日頃から使用していた患者について、突然、後発品に変更した場合には、効能効果が同じであっても患者の病態が悪化してしまう可能性があることが指摘されている」ことなどが指摘されている点や、「同じ成分であっても効能効果が若干異なる」ケースがある点等を踏まえて、(2)の「医療上の必要性」の論点が掲げられています。「全ての長期収載品」(1967年以降に薬価収載され、後発品の存在する先発品)を一律に「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」の対象とするのではなく、丁寧に「対象品目を選別していく」ことが重要でしょう。この点は、保険給付範囲を議論する中央社会保険医療協議会などで医学的視点を踏まえた検討が進むと考えられます。
なお「対象範囲はできるだけ幅広く考えるべき」(北川博康委員:全国健康保険協会理事長)との指摘も出ており、中村さやか委員(上智大学経済学部教授)は「『医療上の必要性』があって長期収載品処方が好ましいケースと、『患者の単なる希望』で長期収載品が求められるケースとは、分けて考えることができるのではないか。エビデンスに基づいた議論をすべき」と提案しています。両者を明確に峻別できるのか難しい部分もあり、どういった検討が必要になるのか、そこから考えていく必要がありそうです。
さらに「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」を導入するとして、(3)の「一部をどの程度にすべきか」は、患者の経済的負担にも直結する非常に重要な論点です。患者負担が軽すぎれば「長期収載品から後発品への移行」は進まず、逆に負担が重すぎれば「患者の医療アクセス」に影響が出る可能性もあります(さらに、「後発品と長期収載品の価格差」のすべてを患者負担とすれば、いわゆる「参照価格制」となり、この仕組みの導入には大きな批判も出ている)。
この点については、「患者にあまりに大きな自己負担を強いることは好ましくない。長期収載品と後発品との差額すべてを患者負担とする必要は必ずしもない」(佐野委員)、「患者負担増を考慮し、参照価格制とは異なる仕組みとなるよう精緻な検討が必要である」(猪口雄二委員:日本医師会副会長)、「患者負担増が過度にならないように配慮すべき。また処方日数が長くなれば、差額が重くなる点などにも配慮が必要である」(渡邊大記委員:日本薬剤師会副会長)、「医療経済学的には参照価格制が望ましいと考える」(中村委員)など、「患者負担増は一定の範囲に抑えるべき」との意見が多いようです。
また(4)は、今般提案されている「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」と、薬価上の措置「後発品への置き換え率に応じた先発品(長期収載品)の価格を引き下げるルール(いわゆるZ2)、「後発品置換え時期」と「長期収載品の後発品価格への引下げ時期」に分け、それぞれの時期に応じて薬価の見直しを行うルール(いわゆるG1・G2)」との関係をどう考えるかという論点です。
双方ともに「長期収載品から後発品への移行を促進していく」ものですが、佐野委員は「両者をセットで進めるべき(2024年度にも薬価面から長期収載品→後発品への置き換え措置を強化すべき)」と提案する一方で、「医療現場の混乱は避けるべきであり、薬価上の措置は慎重に考えるべき(2024年度には、薬価面でも長期収載品→後発品への置き換え措置は強化しない)」との双方の意見が出ています。今後の、中医協における薬価制度改革論議にも注目する必要があります。
さらに、この「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」で、最もネックとする(5)の論点について見てみましょう。
「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」を導入すれば、「長期収載品を希望すれば自己負担が高くなる、後発品を希望すれば自己負担が小さくなる」ことから、「後発品を希望する」患者がこれまで以上に多くなると予想されます。
しかし、現下の医薬品供給状況を見ると、一部後発品メーカーの不祥事に端を発する医薬品(とりわけ後発品)の欠品・品薄などが時間の経過とともに拡大しており、医療現場では診療に支障が生じる事態にまで至っています(関連記事はこちら)。
こうした後発品供給不安が続く中で、「さらに後発品への切り替えを促進する仕組み」を導入した場合には、医療現場の混乱に拍車がかかってしまうのではないかと懸念されます。
医療保険部会でも佐野委員や猪口委員、藤井委員、渡邊委員、池端幸彦委員(日本慢性期医療協会副会長、福井県医師会長)ら、多くの委員がこの点を懸念しており、例えば「新たな患者負担増の仕組みをいつから導入するのか」などを慎重に検討する必要があるでしょう。
なお、新たな時期を「後発品と長期収載品の価格差の一部を保険外(患者負担)とする仕組み」を導入すれば、その分、医療費財源が縮減します(高い長期収載品→後発品への移行促進、長期収載品の保険給付費の減少(患者が選定療養費として負担する)。ここで生じた財源については「イノベーション評価」(画期的な医薬品への高い薬価評価など)に用いることを佐野委員や横本美津子委員(日本経済団体連合会社会保障委員会医療・介護改革部会長)が強く主張しています。
今後も議論を継続し、年末までに医療保険部会で結論を出すことになります。
オンライン資格確認義務「外」医療機関でも、簡易なシステムを2024年春から導入
また、11月9日の医療保険部会では、マイナンバーによるオンライン資格確認の拡充に向けて次のような方針が概ね固められました。
▽次の施設において、簡易なオンライン資格確認等システム(一般のインターネット回線、汎用のカードリーダーシステムを用いて資格確認のみを行う仕組み)を任意で導入する(義務化はしない)
▼オンライン資格確認等システムの導入義務が課されていない医療機関(紙レセ請求が認められる医療機関など):来年(2024年)4月から任意導入可能とする
▼健康診査実施機関:来年(2024年)4月から任意導入可能とする
▼助産所:来年(2024年)7月から任意導入可能とする
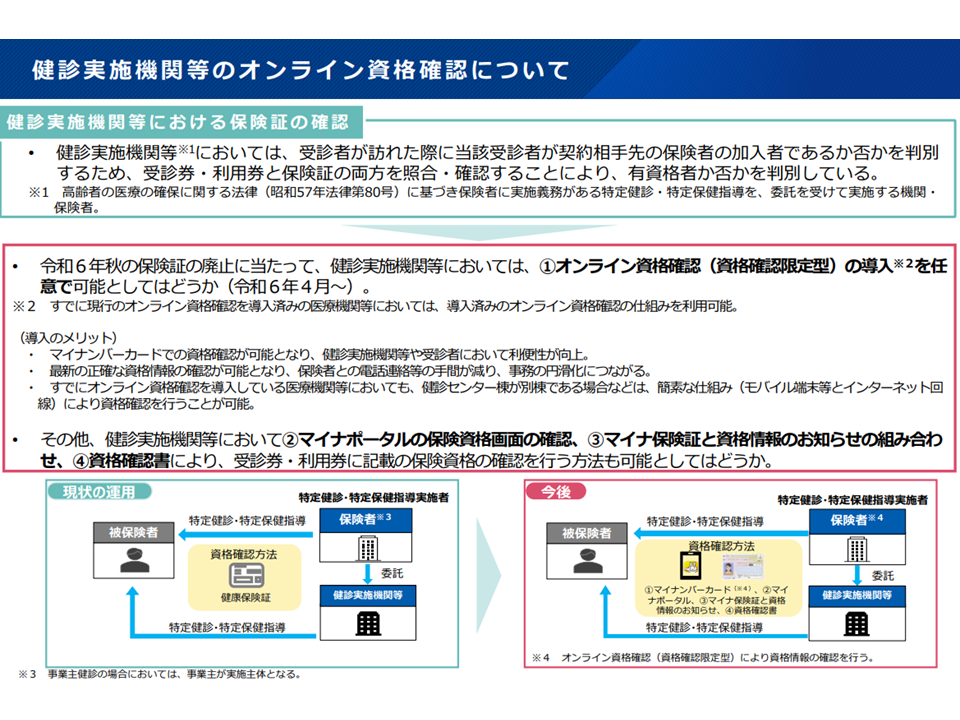
簡易オンライン資格確認等システムの概要(社保審・医療保険部会(2)2 231109)
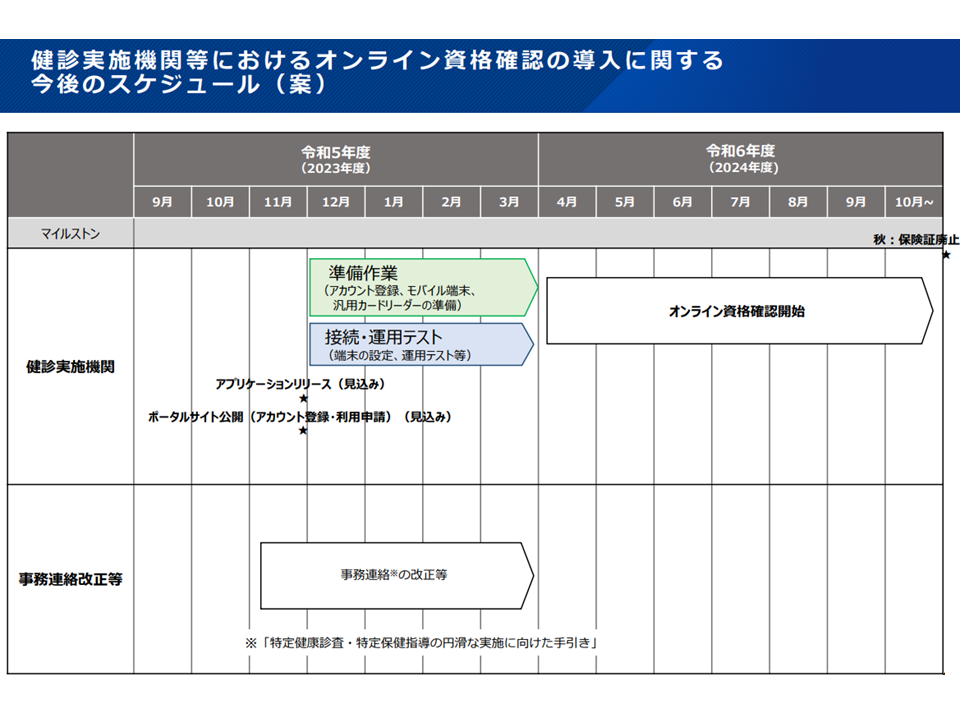
義務外医療機関、健診施設の簡易オンライン資格確認等システムの導入スケジュール案(社保審・医療保険部会(2)3 231109)
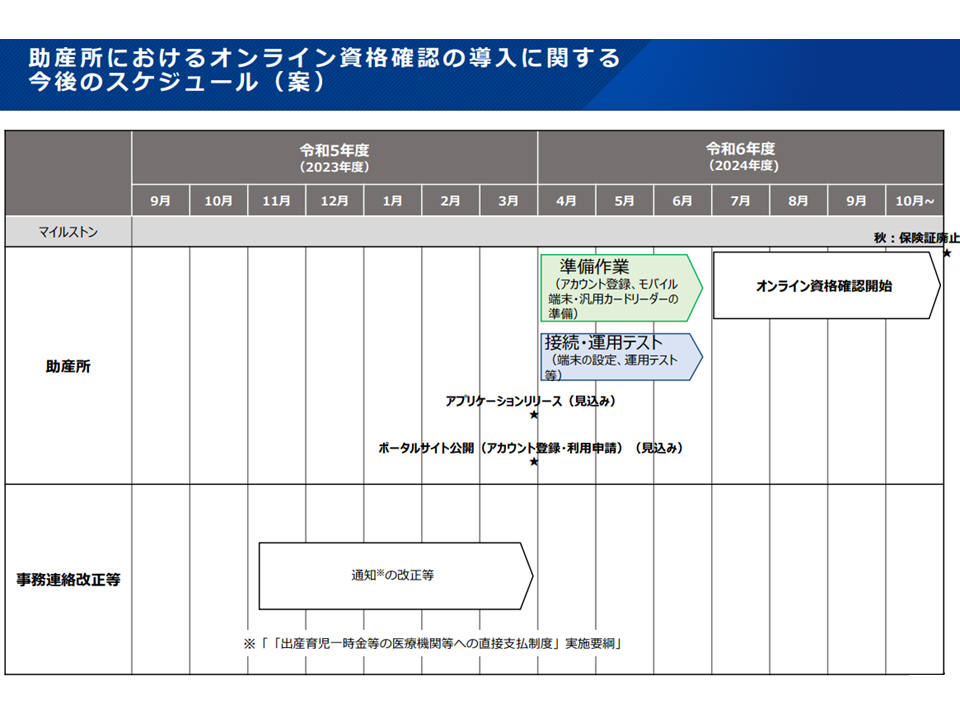
助産所の簡易オンライン資格確認等システムの導入スケジュール案(社保審・医療保険部会(2)4 231109)
この考えに異論は出ておらず、今後、厚労省で準備が進められますが、委員からは「さらなるマイナンバーカードによるオンライン資格確認の普及拡大に向けて関係者全員が協力していくべき」との要請が出されています。
なお、「簡易なオンライン資格確認等システム導入」にも一定の費用が掛かるため、厚労省は補助(4万1000円を上限に、事業費の4分の3を補助する)を行う考えです。

簡易なオンライン資格確認等システムの導入補助(社保審・医療保険部会(2)5 231109)
【関連記事】
訪問看護で2024年秋からオンライン請求・オンライン資格確認を義務化、長期収載医薬品の患者負担引き上げを検討—社保審・医療保険部会





