3次救急病院の適正数、3次救急と2次救急の連携強化、ACP普及など検討すべき—救急・災害ワーキング
2022.5.2.(月)
3次救急医療機関(救命救急センター)が全国に299か所整備されているが、高齢化が進展する中でそれほどの施設数が必要なのだろうか?3次救急と2次救急との連携をこれまで以上に重視すべきではないか—。
また、患者の意思に反する救急医療提供がなされないよう「ACP」の普及をさらに進めていく必要がるのではないか—。
4月28日に開催された「救急・災害医療提供体制等に関するワーキンググループ」(第8次医療計画等に関する検討会の下部組織、以下「救急・災害ワーキング」)で、こういった議論が始まりました。2024年度からの第8次医療計画に向けて議論を深めていきます。

4月28日に開催された「第4回 救急・災害医療提供体制等に関するワーキンググループ」
目次
299か所ある3次救急、それほどの施設数が必要なのか
地域ごとに効果的・効率的な医療提供体制を構築するために、都道府県は医療計画を作成します(医療法第30条の4第1項)。現在は、介護保険事業(支援)計画(3年を1期)と医療計画との連携・整合性を重視し、「1期6年」の計画となっています(3年ごとに中間見直しも実施)。
医療計画には、▼5疾病(がん、脳卒中、急性心筋梗塞、糖尿病、精神疾患)▼6事業(救急医療、災害医療、へき地医療、周産期医療、小児救急を含む小児医療、新たに「新興感染症」医療)▼在宅医療—に関する医療提供体制、さらには▼基準病床数▼医療従事者の確保▼医療安全の確保▼施設整備目標―などを定めます(医療法第30条の4第2項ほか)。
このうち、救急医療・災害医療について「どのような事項を医療計画に定めるべきか」については、まず救急・災害ワーキングで議論を行い、最終的にそれを「第8次医療計画等に関する検討会」「社会保障審議会・医療部会」で決定することになります。
2024年度からは新たな「第8次医療計画」がスタートします。このためには、▼前年度(2023年度)中に各都道府県で計画を作成する▼その前年度(2022年度)中に都道府県が計画を作成するための「拠り所」となる指針(基本指針)を厚労省が策定し、公表する―ことが求められ、そうしたスケジュールもにらみながら救急・災害ワーキングで議論が深められていきます。
4月28日の救急・災害ワーキングでは、第8次医療計画に向けて「救急医療」に関するキックオフ論議が行われました。救急医療に関しては、例えば▼少子高齢化の進展による人口構造・疾病構造などが変化する(脳梗塞・肺炎・心不全・骨折などや認知症が増加する)▼軽症・中等症の高齢救急搬送、とりわけ「症状・徴候・診断名不明確」の高齢救急搬送が増加している—といった変化が生じている中で、今後、「高機能である3次救急の在り方をどう考えていくか」「ACP(Advanced Care Planning)を踏まえた救急搬送を進めていく必要がある」などの重要論点があります。
また、現下の新型コロナウイルス感染症対策の中で「重症者に対応できる医師・看護師等の 医療人材の育成」や「出口問題などを含めた救急医療体制の在り方」などの重要性が再確認されています。
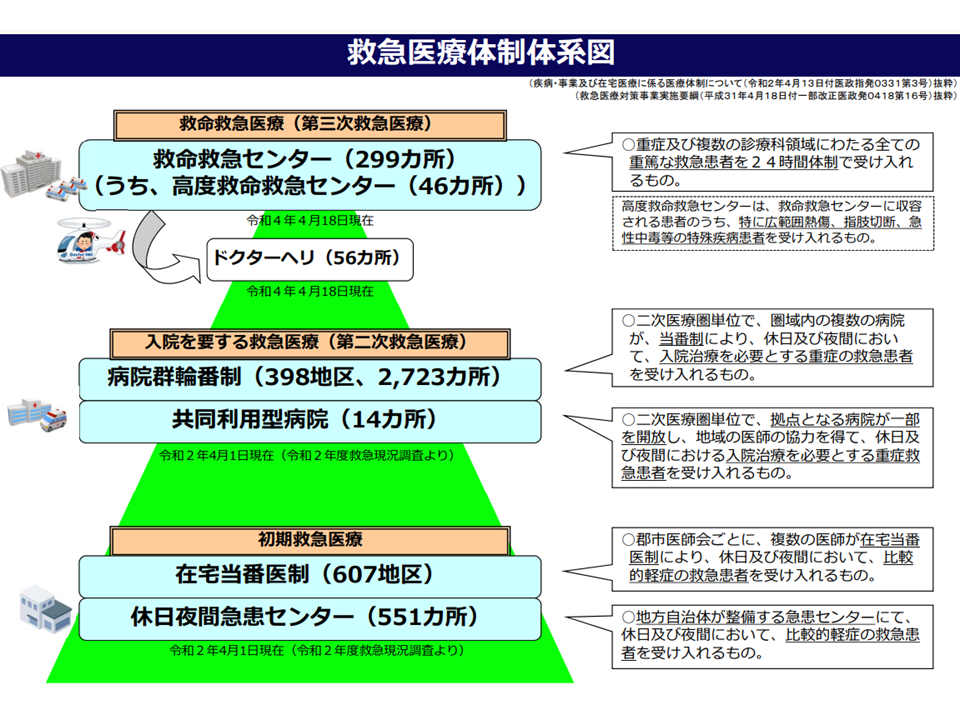
救急医療提供体制は、大きく▼初期救急(在宅当番医など)▼2次救急▼3次救急(救命救急センター)—が整備され、機能分担がなされています。軽症の患者が3次救急に多く搬送されれば、真に高度医療が必要な患者への医療提供が困難になってしまうためです。
救急医療提供体制の大枠(救急災害ワーキング1 220428)
ただし、「3次救急は『100万人に1か所程度』の整備とされ、単純計算で120か所となるが、現在は299か所もある。高齢の軽症・中等症患者が増加していく点も踏まえれば、これほどの3次救急施設が必要なのかを検討するべきである。高齢者の救急医療は2次救急主体の体制を整備すべきではないか」(加納繁照構成員:日本医療法人協会会長、野木渡構成員:日本精神科病院協会副会長)、「初期・2次・3次の救急医療体制は、地域の実情に合わせた整備が必要である。患者の容体は実際に受け入れて見なければ判断できないことも多く、『下り搬送』が極めて重要になる」(坂本哲也構成員:日本救急医学会代表理事)、「2次救急病院に対する財政支援・インセンティブ強化などを考える必要がある」(大友康裕構成員:日本災害医学会代表理事)、「地域医療構想と異なり、救急医療に関しては『病院単位での機能分担』が必要なのではないか。例えば亜急性期の救急患者に対応する病院などの整備を考えていってはどうか」(猪口正孝構成員:全日本病院協会常任理事)などの意見が出ています。
現在の「初期・2次・3次」という救急医療提供体制の枠組みは1977年に構築されました。50年近くが経過し、上述したように人口構造・疾病構造が変化する中で「救急医療提供体制の在り方」そのものについて、根本的な部分に遡って検討していく必要性もありそうです。
3次救急→2次救急の下り搬送充実で、3次救急の負担軽減を
ここで重要な論点の1つとなるのが、坂本構成員の指摘する「下り搬送」です。例えば、3次救急に搬送されたもののそれほど重篤でなく、当該3次救急施設よりも2次救急病院での対応が相応しいケース、また3次救急で対応した患者が一定程度回復して危機を脱し、2次救急病院で十分対応可能になったケースなどでは、3次救急から2次救急へ患者を搬送(下り搬送)することが重要となります。これにより3次救急の負担を軽減し、「真に高度な3次救急医療が必要な患者」の円滑な受け入れが可能な体制を整えることができます。コロナ感染症対策の中でも「症状がやや改善した患者を受け入れる病床」確保などの形で、この「下り搬送」が強く意識されています(関連記事はこちらとこちら)。
この点、坂本構成員は「下り搬送は消防機関ではなく、病院間連携で担うべきであろう」と述べ、「救急医療機関間の連携」が今後の重要論点の1つとなることを指摘しています。
患者の意思に反する救急医療がなされないよう、ACPの普及が重要
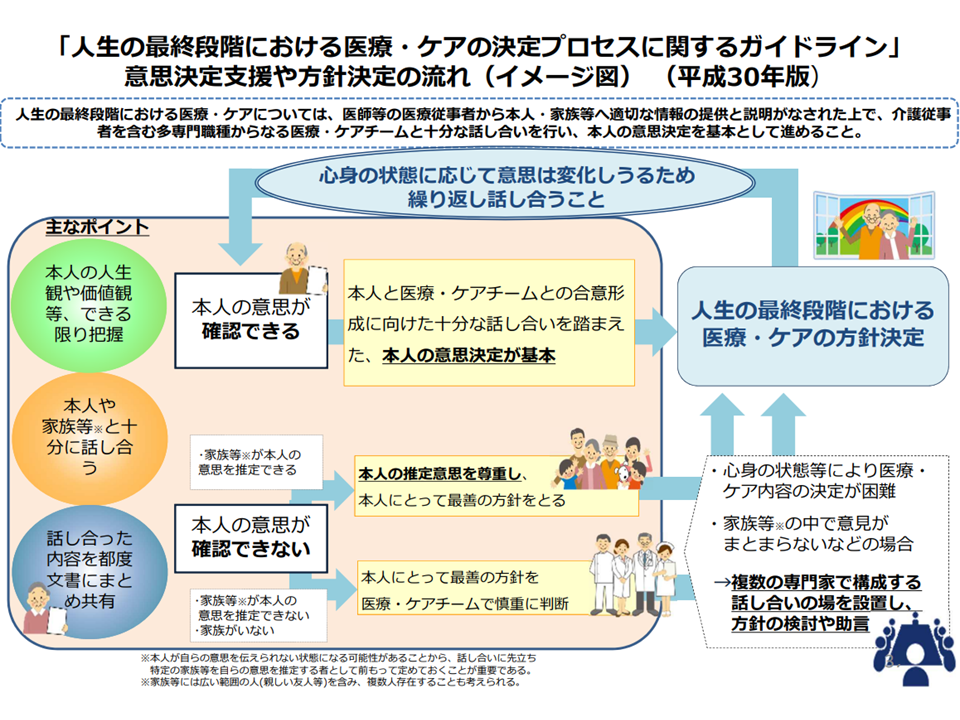
また、「ACP(Advanced Care Planning)を踏まえた救急搬送」とは、例えば「心肺停止になった際に、心肺蘇生を望まない」と考えている患者について、その意思に反した救急医療がなされないような体制を構築していかなければならないという問題です。
ACPとは「自分が人生の最終段階にどういった医療・ケアを受けたいか、逆にどういった医療・ケアを受けたくないかなどを、医療従事者や家族・友人と繰り返し話し合い、できればそれを書面にしておく」ことを意味します。例えば「心肺蘇生などの延命治療はしてほしくない」と考える人がそれを書面にしておかなければ、救急搬送された際に医療者は患者の意思をくみ取ることができず、患者の意思に反した救命措置が行われてしまうことになります。また、医療機関サイドで「ACP」について十分に理解していなければ、やはり患者の意思に反する医療提供がなされてしまうことになります。
ACPガイドラインについて(救急災害ワーキング2 220428)
このため厚労省は、▼国民全体に対するACPの普及(例えば名称を「人生会議」とするなど)▼医療機関へのACP普及(人生の最終段階における医療・ケア体制整備等事業)▼診療報酬での対応(地域包括ケア病棟入院料などの施設基準に盛り込むなど)—などを進めています。
坂本構成員はこの点について「心肺蘇生をするか否かだけでなく、肺炎になった際に人工呼吸器を希望するか否か、腎機能が低下した際に透析を希望するか否か、そういった点まで考えていく必要がある」と進言しました。
また猪口構成員は「ACPに加えてプライマリケアの充実」が患者の意思に反しない医療提供にとって重要であると指摘します。例えば、「入所者の容体が悪化した場合に、すぐに救急搬送してしまう」介護施設の存在が指摘されています。この場合「ACP」が重要になってきます。一方、介護施設が近隣の在宅医療提供医療機関等と十分に連携すれば、往診や訪問診療を行う医師は「患者の意思」を組んだ医療提供を行うことが可能となり、「患者の意思に反する医療」が生じる可能性が著しく低くなると期待されます。猪口委員は、こうしたプライマリケアの充実も同時並行で進めるべきと強調しています。
救急医療・集中治療の知識・スキルもつ医療従事者の養成・確保が重要
さらに、上述のように「医療従事者の養成・確保」の重要性がコロナ感染症対応で再確認されました。ECMO管理などが必要となる重症患者に十分対応するためには、当初「1対2、1対1」などの極めて手厚い看護体制が必要となりました。通常、ICUの看護配置が「2対1」なので、2倍・4倍の看護配置が必要となるのです。このため▼一部病床・病棟を閉鎖し、看護職員をコロナ重症者対応に集約する▼外部医療機関等から看護師派遣を求める—などの対応がとられていますが、「集中治療や救命救急に対応できる看護職員の養成が必要である」「高度急性期医療機関の集約を進め、人材の重点配置を考えていく必要がある」という課題も浮上してきています。
後者の医療機関の集約は「医療従事者の働き方改革」にも関連する重要論点です。
【関連記事】





