後期高齢者に「能力に応じた医療費負担」をより強く求めては!診療報酬対応の負担軽減も重要論点—社保審・医療保険部会
2022.9.30.(金)
出産育児一時金の大幅増額に向けて75歳以上の後期高齢者にも財源負担を求めるべきか—。
医療保険の被用者保険の間で「負担の公平性」をさらに図るために、どういった方策が考えられるか—。
少子高齢化が進行する中で「医療費適正化」が重視されているが、より実効性のある仕組みに見直していくべきではないか—。
9月29日の社会保障審議会・医療保険部会でこういった議論が始まりました。ほかに診療報酬DXの推進なども含めた「医療保険改革案」を年内(2022年内)に取りまとめるため、今後月2―3回のハイペースで議論を進めます。改革案は、岸田文雄内閣総理大臣が議長を務める「全世代型社会保障構築会議」に報告され、そこでの議論を待つことになります。

9月29日に開催された「第154回 社会保障審議会 医療保険部会」
目次
出産費用を支援する一時金、「将来の支え手」確保の意味あり75歳以上高齢者にも負担を
医療技術の高度化が続いています。例えば、脊髄性筋萎縮症の治療薬「ゾルゲンスマ点滴静注」(1億6707万円)、白血病等治療薬「キムリア」(3350万円)などの超高額薬剤の保険適用が相次ぎ、さらにキムリアに類似した、やはり超高額な血液がん治療薬も次々に登場してきています。こうした技術進展は「医療費の高騰」に繋がってきます。
同時に、少子高齢化も進展を続けています。ついに今年度(2022年度)から団塊世代が75歳以上の後期高齢者となりはじめており、2025年度には全員が後期高齢者となります。高齢化の進展も「医療ニーズの高まり」→「医療費の高騰」に繋がります。
このように医療費が高騰していく一方で、支え手となる現役世代人口は減少する(2025年度から2040年度にかけて急速に減少する)ことが確実なため、医療保険の制度基盤が非常に脆弱になってきています。
こうした中では、▼支出である「医療費」の伸びを、我々国民が負担できる水準に抑える」(医療費適正化)▼収入(保険料、患者自己負担、公費)の確保を進める—方策が極めて重要(喫緊の課題)となります。
また、医療保険を含めて、我が国の社会保障制度について「給付が高齢者中心、負担が現役世代中心となっている。負担能力に応じて『全ての世代』で増加する医療費を公平に支え合う仕組みを強化するとともに、社会経済の変化に対応した医療・介護提供体制を構築するための改革を実現することが必要」との指摘があります。
こうした状況を踏まえ「全世代型社会保障構築会議」では、9月28日に次のような医療保険改革に向けた論点を提示し(内閣官房のサイトはこちら)、厚生労働省に具体的な改革案を検討するよう指示しました。
【医療保険改革に向けた論点】(編集部で改変)
(1)子育て世代支援のための「出産育児一時金の大幅な増額」と、その際、「医療保険全体の中で支え合う」ことについて
(2)負担能力に応じて全ての世代で増加する医療費を公平に支え合う仕組みを強化する観点を踏まえた、「高齢者の保険料賦課限度額」や「高齢者医療制度への支援金の在り方」「被用者保険者間の格差是正の方策」などについて
(3)更なる国民の負担軽減の観点から、医療費の伸びを適正化するため、給付の効率化を含めたより実効的な取組について
この指示を受け、医療保険部会で改革論議がスタートしました。
まず(1)の出産育児一時金は、健康保険や国民健康保険などの加入者(被保険者・被扶養者)が出産した際に、その経済的負担を軽減するために一定の金額を支給する制度です。現在は42万円が支給されますが、▼出産費用(全体平均で46万7000円、公的病院に限れば45万2000円)を十分に賄えていないために大幅増額を行ってはどうか▼財源について「75歳以上の後期高齢者」にも負担をお願いしてはどうか(2008年度の後期高齢者医療制度スタート時から「75歳未満のみで費用負担する」ことになった)—という議論が行われています。
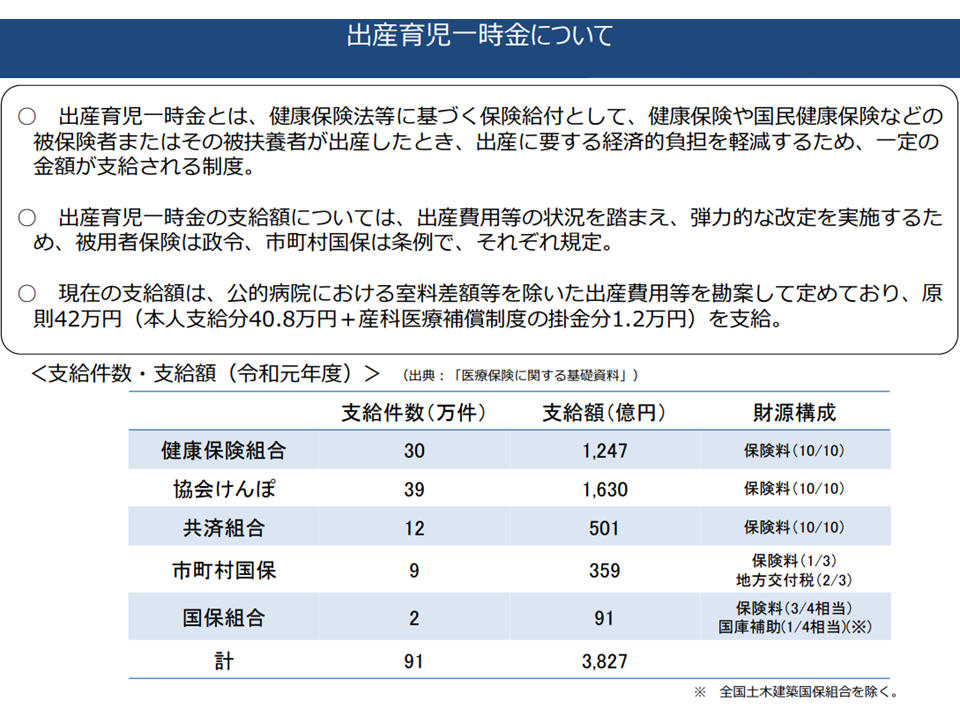
出産育児一時金の概要
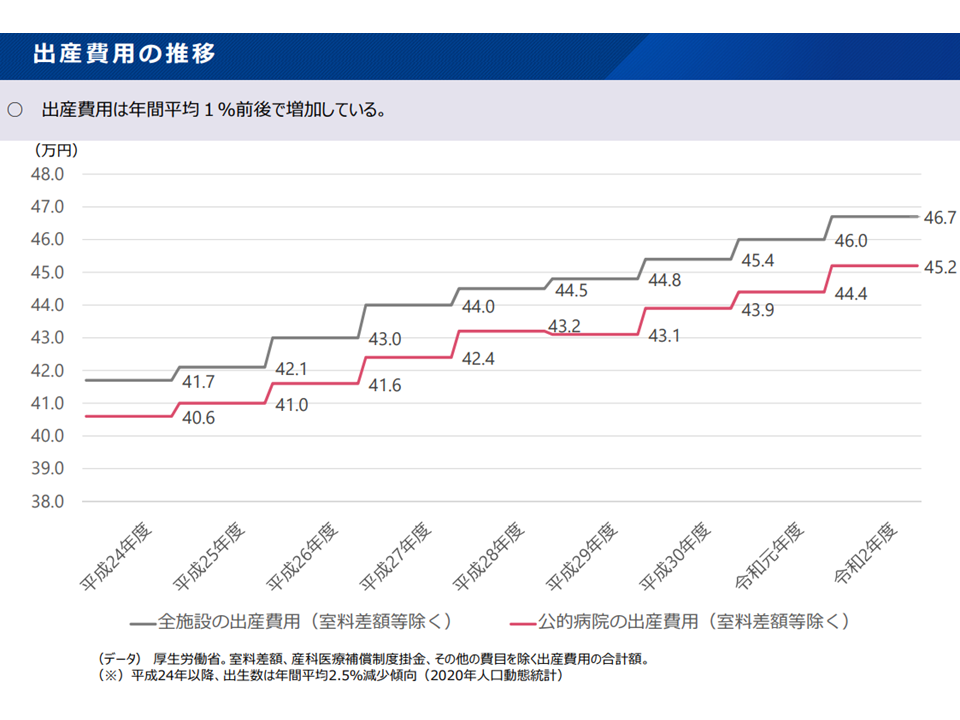
出産費用平均

2008年度から、出産育児一時金の費用負担者から後期高齢者が除かれた(それ以前は全国民で出産育児一時金の費用を負担していた)
この点、社会保障制度の「支え手」を増やすことはもちろん、国家の構成要素の1つである「国民」を維持すること(ほかに領土と統治機構(政府)が構成要素)から、「大幅増額を行う」「75歳以上にも費用負担を求める」(支え手を増やすためであり、支えられる側にも一定の負担を求める)点に対し多くの委員が賛意を示しています。
ただし、「出産費用の実態について、地域差なども含めたより詳細な把握・分析が必要ではないか」との声が佐野雅宏委員(健康保険組合連合会副会長)や菅原琢磨委員(法政大学経済学部教授)らから出ています。正常分娩は自由診療であり、その金額は医療機関の裁量で決定されます。このため「高級ホテルのような豪華な病室や食事を提供する」産科医院も少なくなくありません。こうした「ハイグレードな出産費用」が出産費用平均を引き上げている可能性もあります。出産費用の実態をより明確にし、「適正な一時金額」を設定することが必要と考えられます。この点、村上陽子委員(日本労働組合総連合会副事務局長)らは「正常分娩の保険適用も検討すべき」と提案しています。
なお、「出産費用の補助など、財政的支援で少子化に歯止めがかかるのだろうか?結婚しない、子供を持たない選択の背景に、本当は何があるのかを明確にしなければ、お金だけかかって効果が出ない事態に陥ってしまう」と指摘する識者も少なくない点に留意が必要です。
現役世代と高齢者世代、現役世代内、高齢者世代内の「負担の公平」確保が極めて重要
また(2)は「負担の公平」を目指す論点です。日本国に居住する者は、健康保険組合や協会けんぽ、国民健康保険など何らかの医療保険に加入しますが、「加入する制度による不公平」が一部にあります。
例えば、自営業者などが加入する国民健康保険では、保険料の上限額(賦課限度額)が「85万円」ですが、75歳以上の後期高齢者医療制度では上限額が「66万円」にとどまっています。公平性の視点では「経済的な能力に応じた負担」を求めるべきであり、「後期高齢者医療制度の保険料賦課限度額を引き上げ、より高所得の人に、より多くの負担をしてもらうべき」との考えが導かれます。
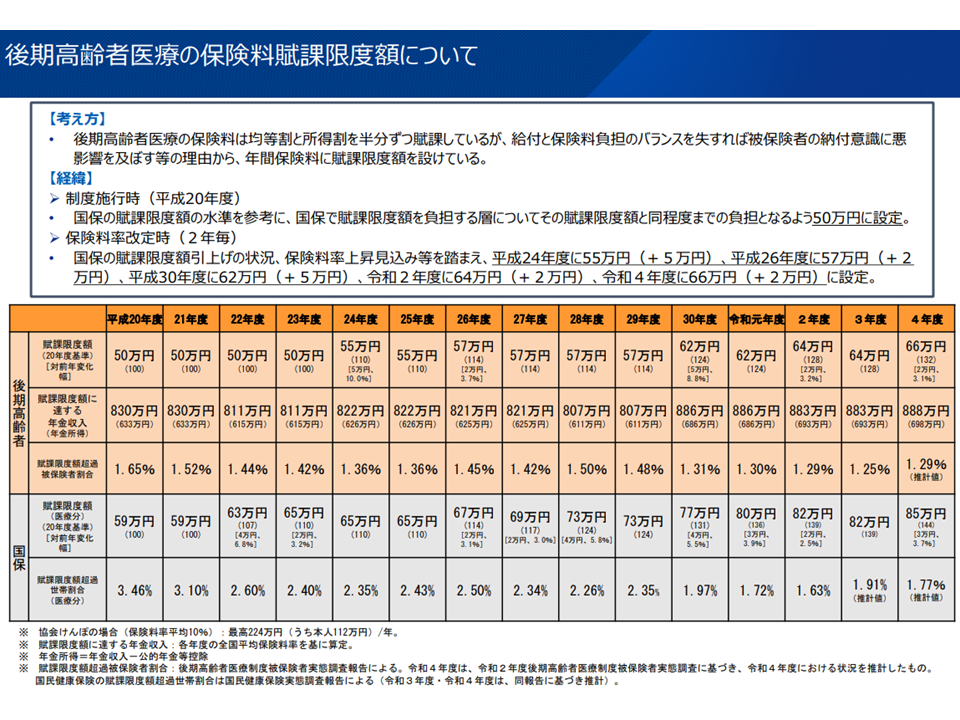
後期高齢者(75歳以上)の保険料上限の推移(茶色部分)と国民健康保険(74歳未満)の保険料上限の推移(灰色部分)
75歳以上が加入する後期高齢者医療制度では「自前で財政を安定化させる」ことが難しい(低所得者が多く、医療費が高い)ことから、若人からの財政支援(後期高齢者医療拠出金)が行われています。「負担能力の高い現役世代が、負担能力の低い高齢者を支援する」ことは当然の仕組みと言えますが、高齢者自身の負担(保険料)は2008年度から20年度にかけて「1.2倍」であるのに対し、現役世代の負担(供出金)は同じく「1.7倍」と非常に大きくなってきてます。
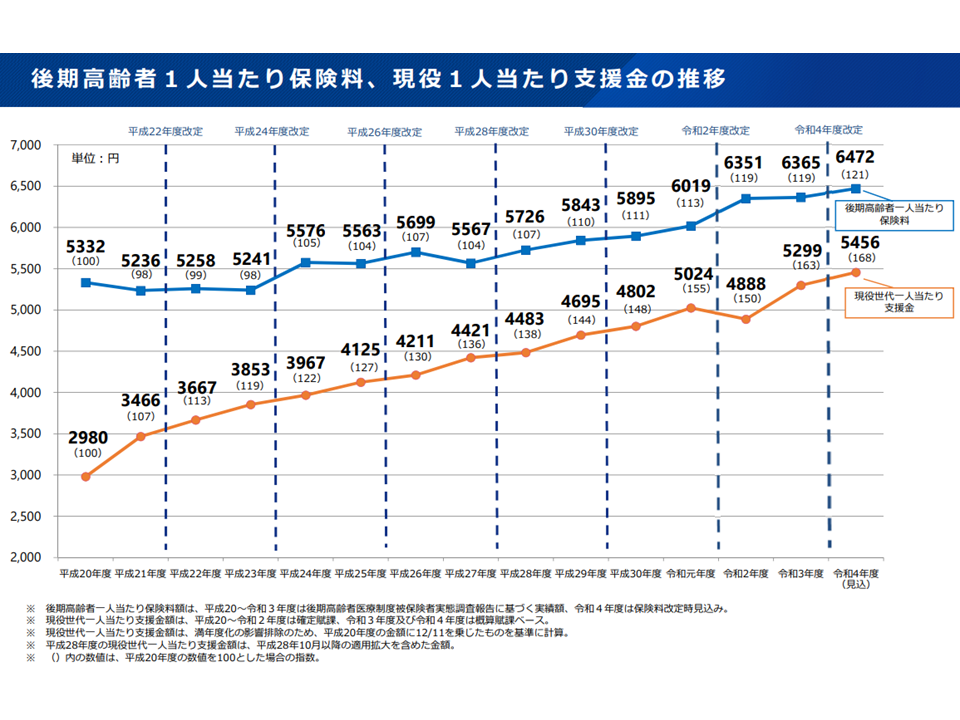
後期後期高齢者の負担(保険料)は2008年度から20年度にかけて1.2倍にとどまるが、現役世代の負担(拠出金)は1.7倍と大きい
このように「世代間の負担の不公平」があることから、「高齢者にも応分の負担をしてもらってはどうか」との考えが出ており、例えば佐野委員は「介護保険では、65歳以上(第1号)と40-64歳(第2号)との負担水準が同程度になる仕組みが設けられており、医療保険でもこうした考えを導入すべき」と訴えています。さらに「所得だけでなく、資産に着目した応分負担の考え方を推進せよ」との意見も少なからず出ています。
また、会社員等が加入する医療保険として「健康保険組合」(主に大企業の会社員とその家族が加入)や「協会けんぽ」(主に中小企業の会社員とその家族が加入)、「共催組合」(公務員とその家族が加入)などがありますが、「制度間の不公平」を指摘する声もあります。
その1つとして「前期高齢者納付金」があげられるでしょう。一般に高齢になるほど医療費が高くなることから、「高齢の加入者(65-74歳の前期高齢者)が多い医療保険では負担が大きく、高齢の加入者が少ない医療保険では負担が小さく」なります。これを是正するための財政調整(高齢加入者の少ない医療保険から高齢加入者の多い医療保険への財政支援、前期高齢者納付金)が行われています。この調整について「加入者の所得(負担能力)を勘案してはどうか」という考え方があり、今後、具体的な論点の1つに浮上してくる可能性もあります。
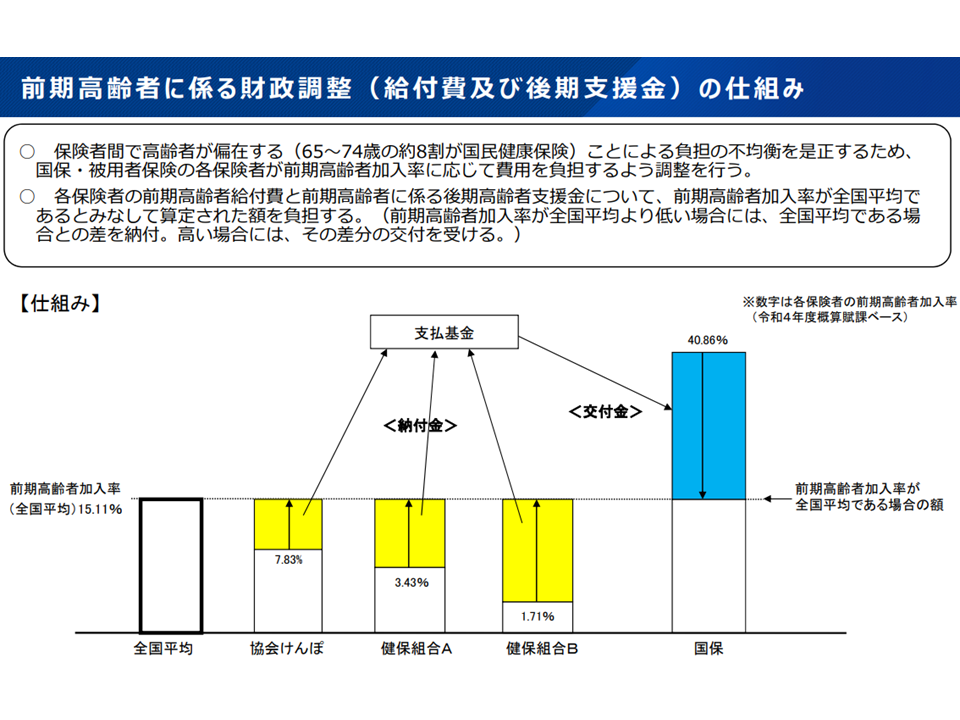
前期高齢者納付金の概要
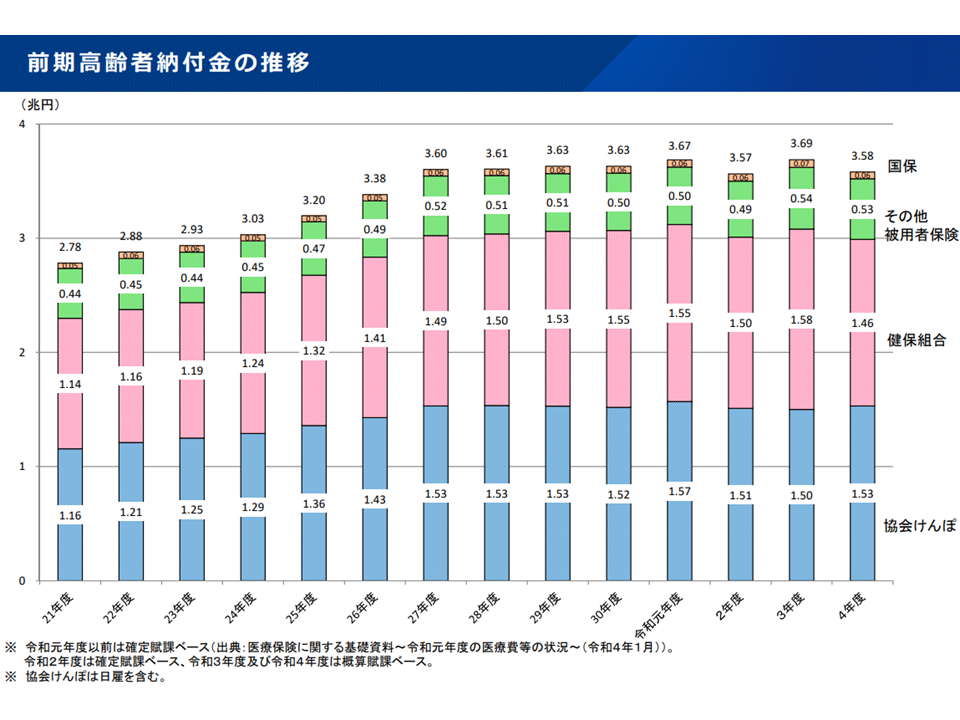
前期高齢者納付金の保険者別金額の推移
また、「健保組合は高所得者が多く、財政が安定している」と思われがちですが、実態を見ると「財政状況が非常によい(保険料率が5%未満)健保組合もあれば、財政状況が厳しく協会けんぽよりも高い保険料率(10%超)を設定している健保組合もある」ことが分かります。
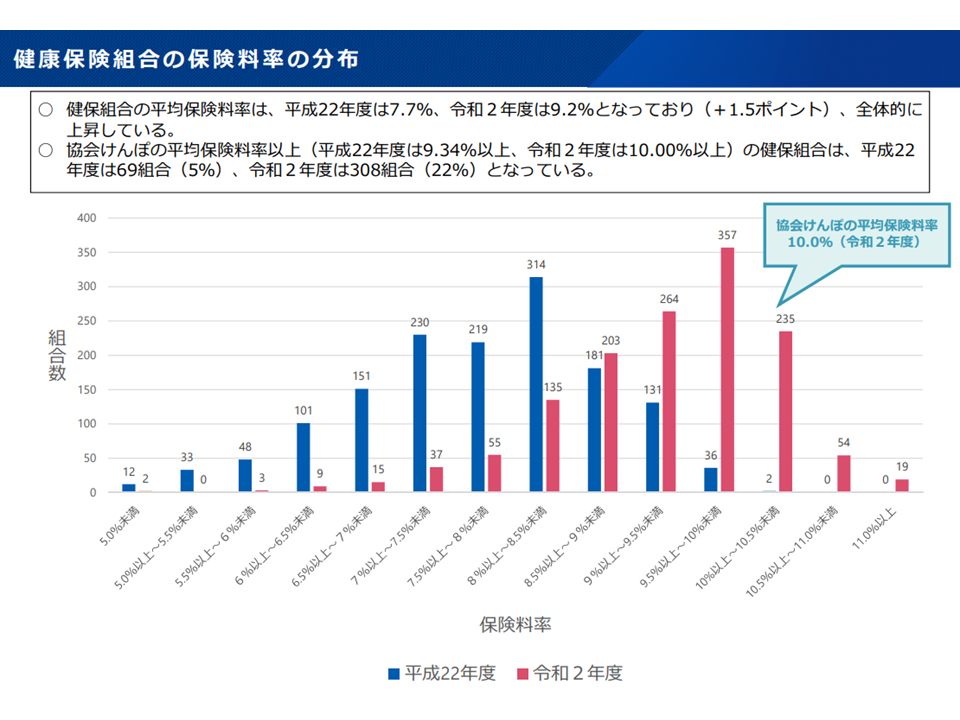
健康保険組合の保険料水準、協会けんぽの保険料平均(10%)を超えている組合も少なくない
こうした状況を踏まえて菅原委員や現在は「加入者の年齢構成・所得水準を細かくみたリスク構造調整を精緻に行う仕組みを導入すべきではないか」との考えを示しています。上述のように「高齢の加入者が多い医療保険では、支出(医療費)が多くなり、財政が不安定になりがち」です。また「高所得者の多い医療保険では、収入(保険料)が多くなり、財政が安定」します。こうした点を詳細に見て「財政の良い医療保険が、財政の厳しい医療保険をサポートする」(財政調整を行う)仕組みが必要となる」と菅原委員は強調しています。
こうした多様な意見を踏まえながら、今後、具体的な「負担の公平化」案を探っていくことになります。
診療報酬改定対応の負担を軽減するため「改定施行時期の後ろ倒し」検討等も議論の俎上に
さらに、(3)の医療費適正化に関しては、各都道府県が作成する「医療費適正化計画」(6年を1期とし、在院日数短縮や後発医薬品使用推進、特定健診・保健指導の充実などにより、医療費の伸びを抑制することを目指す)について、▼効果の確認▼より実効性のある仕組みへの見直し—などを検討していくことになります。

医療費適正化計画の概要
この点、池端幸彦委員(日本慢性期医療協会副会長)は「特定健診や保健指導で医療費の伸びが抑えられ、医療保険財政が安定化するというエビデンスがあるのだろうか?データ、エビデンスに基づき、効果を確認しながら施策を進めるべき」と進言しています。非常に重要な視点です。
このほか医療保険改革では、▼診療報酬改定DXを含めた医療DX(デジタル・トランスフォーメーション)▼薬剤料負担の見直し▼高額な新薬の保険適用の在り方―などの論点もあがっています。
「診療報酬改定DX」とは、2年毎の診療報酬改定において「2月上旬の答申から5月上旬の初回レセプト審査までのごくごく短い期間の間に、審査支払機関等で膨大な量のシステム改修をしなければならない」(医療機関や審査支払機関の負担が大きく、ミスも発生しやすい)点について改善・解決を目指すものです。厚労省に「医療DX令和ビジョン2030」厚生労働省推進チームが設置され、今後、精力的な検討が進められ、その内容も医療保険部会や中央社会保険医療協議会に報告されると見込まれます。例えば「医療機関やベンダーのレセコン等改修負担軽減に向けた共通の仕組みを構築できないか」「新点数表・新施設基準の施行(通常は4月1日)を後ろ倒しし、作業集中を解消できないか」などの点が検討項目に上がってくる可能性があります。
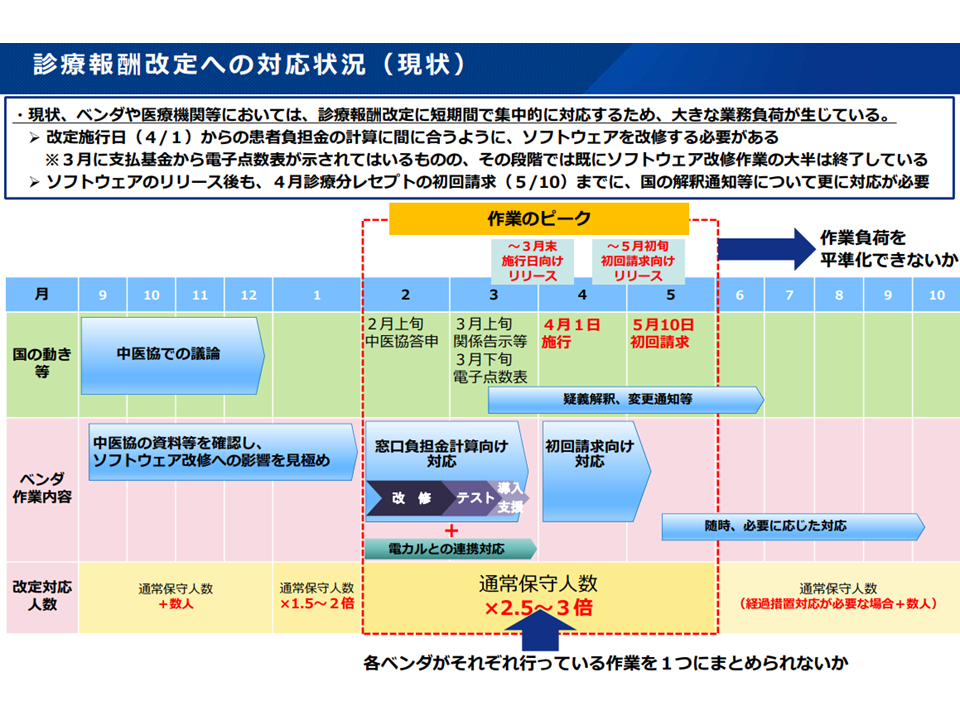
診療報酬改定の「対応負担」軽減に向けた検討が進む
今後、医療保険部会では急ピッチ(月2-3回)で改革論議を進め、年内(2022年内)に意見をとりまとめ全世代型社会保障構築会議に報告を行います。議論にあたっては、▼保険財政には一定の制約があることを国民に理解してもらう必要がある(藤井隆太委員:日本商工会議所社会保障専門委員会委員)▼なぜ医療保険改革が必要なのか、改革によりどういう効果が出るのかなどを国民に丁寧に説明する必要がある(井深陽子委員:慶應義塾大学経済学部教授)—といった意見も出ており、「結果だけでなく、議論の背景や途中経過、反対意見」なども含めて詳しい情報提供を行っていくことが期待されます。
【関連記事】
感染症「初動対応」を行う医療機関への減収補填措置は保険者にもメリット、公費と保険者で1対1負担へ—社保審・医療保険部会(1)
訪問診療や訪問看護等、初回訪問時に「過去の診療情報共有」等の包括同意を取得する仕組みに—社保審・医療保険部会(2)
新興感染症「初期」対応する中核病院等に対し、公費や保険料で「減収補填」を行ってはどうか—社保審・医療保険部会(1)





