救急外来における看護配置基準のあり方、救急救命士の院内実施業務拡大などの検討開始—救急外来医療職種在り方検討会
2022.10.21.(金)
救急外来の看護配置基準などを定めるべきか?救急救命士の院内業務実施が昨年(2021年)10月から認められているが、その効果はどのようなものか。今後、救急救命士の院内業務内容をどう拡大していくべきか—。
10月13日に開催された「救急医療の現場における医療関係職種の在り方に関する検討会」(以下、検討会)で、こういった議論が始まりました。来年(2023年)3月の意見とりまとめを目指します。
救急外来看護師、業務の多くの時間を「連絡・調整等」に費やしている
高齢化の進展等により「救急医療のニーズ」が高まってきています。その一方で、救急科の医師にも「働き方改革」(時間外労働の上限が原則960時間、例外的な場合に1860時間に制限される)が求められており、「全体としての救急医療提供量を確保しながら、どのように救急科医師の負担・業務量を減じていくか」が極めて重要な課題となっています。
このためには、医師は「医師免許を持っていなければできない業務」に専念し、「医師免許を保有していない者でも実施可能な業務」を他職種に移管していく(タスク・シフティング)が必要となります。ただし、例えば看護師も薬剤師もすでに多忙であり、単純に「医師から他職種へのタスク・シフティングを進める」のでは、他職種の業務負担が過重になってしまいます。そこで、医療関係職種全体の業務を洗い出し、業務を適切に配分し直すことが重要となります。
この一環として救急救命士法の改正が行われ、「救急救命士が医療機関の中で一定の救急業務を行う」ことが認められました。今後、さらなる業務範囲の拡大を検討していくことが求められています(関連記事はこちら)。
一方、救急現場でも大きな役割を果たす看護職員について、「救急外来における配置基準」は定められていません。医療法では、一般病院・特定機能病院ともに「外来では患者30人に対し1人以上」(=30対1以上)の看護配置を求めていますが、救急外来の態様は千差万別なため(救急外来と外来を一体的に運用している病院もあれば、別個に運用している病院もある)、「救急外来における配置基準」は定められていないのです。しかし、現場看護師からは「既に多忙であり、医師働き方改革などでさらに多忙になる中で、救急外来の看護配置基準を定めるべきではないか」との声が出ています。
こうした状況を踏まえ、検討会において(1)救急外来における人員配置基準(2)救急救命士の院内業務実施に関する効果検証(3)救急救命士の院外業務内容の拡大—の3項目を議論することになったのです。10月13日の初会合では、(1)と(2)を議題としました。
まず(1)の人員配置基準に関しては、現場の実態(どの職種がどの程度の時間、どのような業務を行っているのか)を正確に把握したうえで、「医師は●名、看護師は●名が必要である」などの基準を考えていく必要があります。
この現場実態について、任和子参考人(京都大学大学院医学研究科人間健康科学系専攻教授)から「救急外来における医師・看護師等の勤務実態把握のための調査研究」結果が報告されました。3次救急(救命救急センター)と2次救急において医療関係職種の労働実態(時間・内容)を調べたものです。
そこからは、例えば▼専門看護師・認定看護師・特定行為研修修了者を配置している施設では、救急車受け入れ台数が多く応需率が高い▼トリアージ担当看護職員を配置している施設では、救急車の受け入れ台数とウォークイン年間件数が多い▼看護補助者の配置がある施設では、救急車受け入れ台数及び応需率ともに有意に高い—ことなどが分かりました。
この結果を踏まえれば「救急外来には、専門性の高い看護師や看護助手を配置すべき」という方向が見えてきそうです。しかし加納繁照構成員(四病院団体協議会、日本医療法人協会会長)や細川秀一構成員(日本医師会常任理事)は「専門性の高い看護師を配置している病院、トリアージ看護師を配置している病院は、規模が大きいと考えられる。規模が大きな病院ではスタッフも多く配置されており、当然、多くの患者を受け入れることができ、当然の結果とも思える」と指摘します。今後、「同規模病院において、専門性の高い看護師を配置した場合と、していない場合とで、救急車受け入れ台数や応需率がどう違うのか」などの視点に立った追加分析を行う必要がありそうです。
また本研究では、東北地方・首都圏・近畿地方の3病院(大学病院および公的病院)において救急外来に配置されている看護師の詳細なタイムスタディも行われました(どの業務に、どの程度の時間を費やしているのかを正確に判定する調査研究)。その結果、どの病院において「救急外来に配置された看護師は、すべての勤務帯において『連絡・調整等』に多くの時間を割いている」ことが分かりました(業務時間の2割強から5割強)。
連絡・調整等の中身をみると、▼患者情報の共有・申し送り▼看護職員間の報告・連絡・相談▼記録(コンピュータ入力)▼記録(手書き入力)▼ 電話応対(職員間)▼患者やその家族からの電話対応(受診相談を含む)—などとなっています。
連絡・調整等のほかにも「物品等の準備・片付け」に業務時間の1-3割が費やされています。
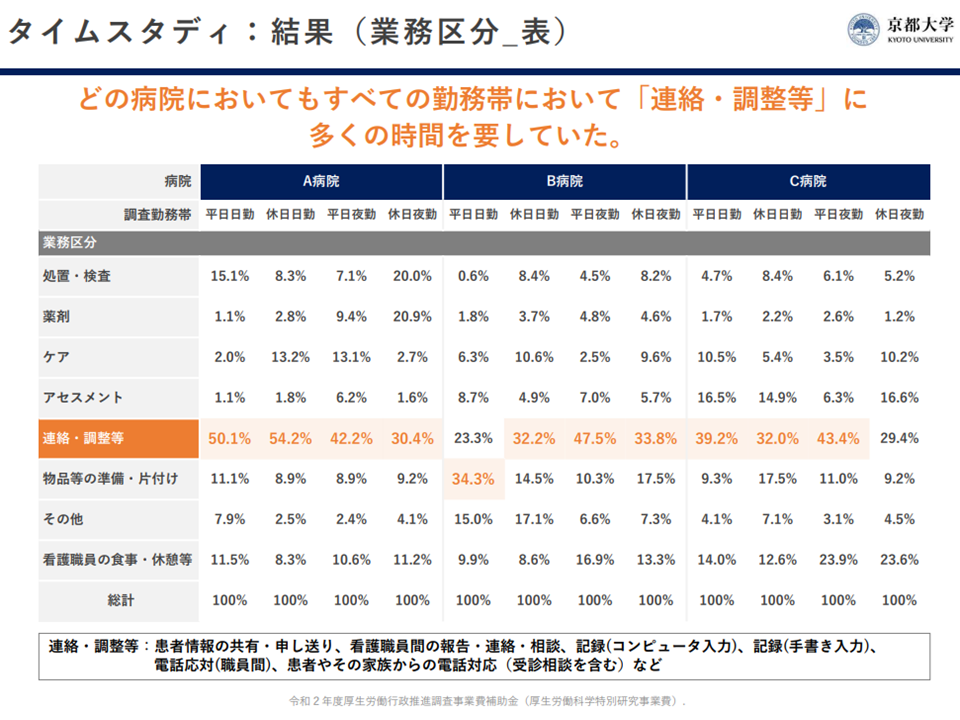
救急外来看護師の業務実態(1)(救急外来医療職種在り方検討会1 221013)
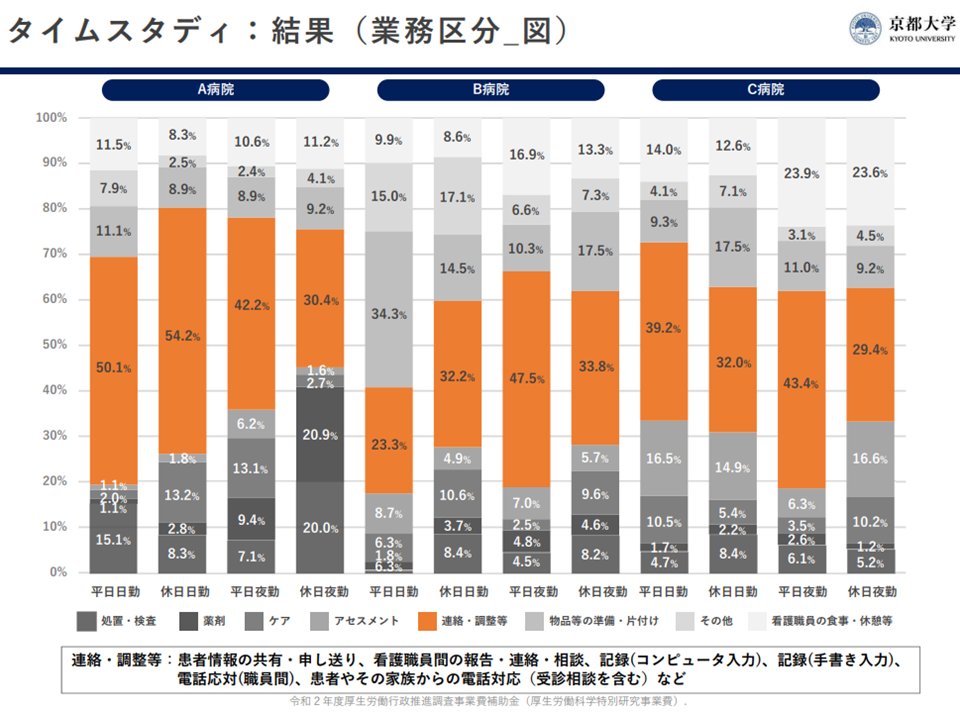
救急外来看護師の業務実態(2)(救急外来医療職種在り方検討会2 221013)
この点、加納構成員は「看護師資格を保有していなければ実施できない業務(処置など)に割いている時間は思いのほか少なく、看護師から他職種へのタスク・シフティングが相当程度可能であると考えられる。非常に貴重なデータである」とコメントしています。
もちろん、上記の「連絡・調整等」などについて、ベテランで知識・スキルの高い看護師等が救急外来業務全体を把握し、適切なマネジメントを行っていることで救急外来が円滑に回っている実態があると伺えます。ただし、看護師の負担軽減のためにも、看護師は「看護師資格保有者でなければ実施できない業務」への専念度を高め、「看護師資格を持たずとも実施可能な業務」は他職種(例えば救急救命士など)に段階的に移管していくことを検討していくことが重要でしょう。
また、(2)の救急救命士の院内配置の効果については、横田裕行参考人(日本体育大学大学院保健医療学研究科教授)から「アンケート調査を実施し、把握する」考えが提示されました。来年(2023年)1月頃から全国の救命救急センターに対し「救急救命士の院内配置の効果」についてアンケート調査を行うものです。
この点、加納構成員や井本寛子構成員(日本看護協会常任理事)は「救急救命士の医療機関内業務実施が認められてから日が浅い(2021年10月スタート)。そうした中で効果測定を行えば、十分な結果が得られないのではないか」と述べ、慎重な対応を求めています。
横田参考人が示したデータ(2021年12月から2022年2月のアンケート調査)によれば、救急救命士を雇用している救命救急センターでは「救急救命士の重要性」が認識されているのに対し、そうでないセンターでは重要性を感じる度合が低いという結果が示されています。救急救命士を雇用していない施設では、「初めから重要性が低いと認識している」「雇用していないので重要性の高さを認識できない」など、様々な背景があると思われます。加納・井本両構成員の指摘するように「救急救命士の院外業務実施から日が浅い」点も多く関係している可能性があります。
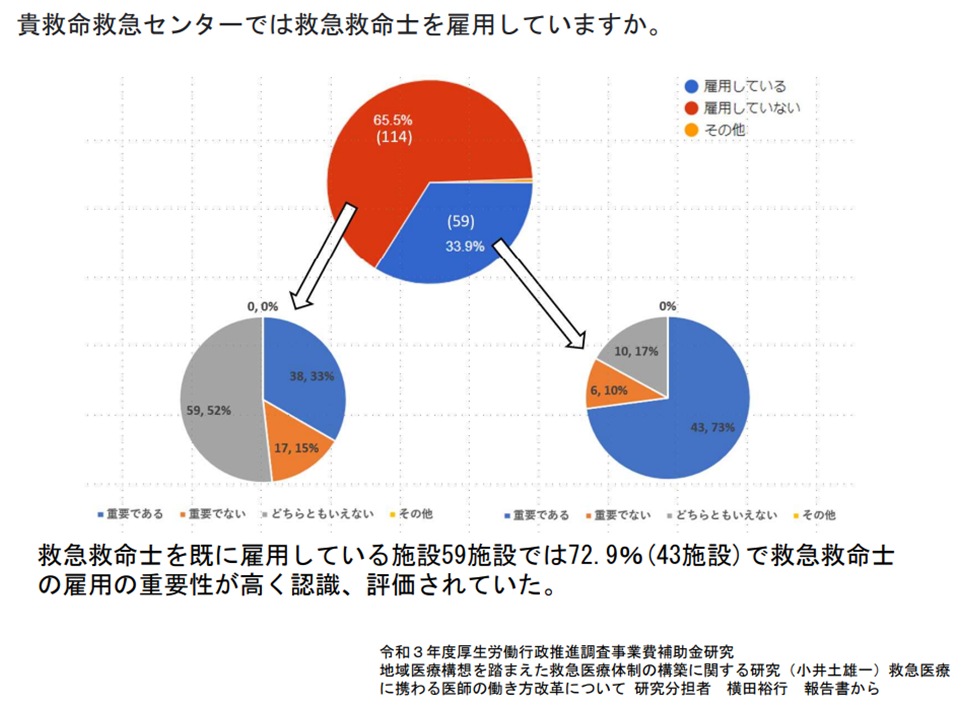
救命救急センターにおける救急救命士の評価)(救急外来医療職種在り方検討会3 221013)
検討会では、今後「(3)の救急救命士の業務範囲拡大」などについても議論を行い、来年(2023年)3月中の意見取りまとめを目指します。現時点で「救急外来の看護配置基準を定める」ことが決まっているわけではない点などに留意が必要です。
【関連記事】
救急救命士による院内業務実施に向けた委員会設置・院内研修、国が最低基準を、学会が望ましい在り方示す—救急・災害医療提供体制検討会





