【2016年度診療報酬改定総点検5】療養病棟の医療区分、「きめ細かい状況」をどのように考慮するのか?
2016.1.3.(日)
2016年度の次期診療報酬改定に向けた議論が佳境を迎えます。メディ・ウォッチでは近く再開される中央社会保険医療協議会の論議に備えるために、これまでの改定論議をおさらいしています。今回は、療養病棟入院基本料に焦点を合わせます。
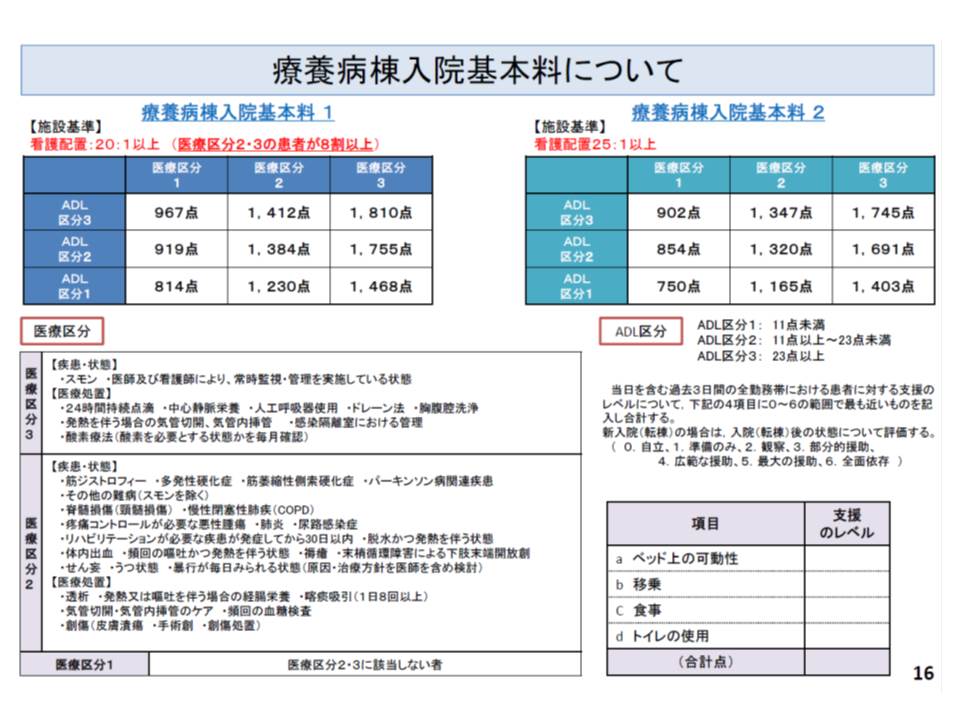
療養病棟の診療報酬は、次の2つに分かれています。
(1)20対1以上の看護配置を行い、入院患者の8割以上が医療区分1・2であるなどの施設基準を満たす場合に届け出られる「療養病棟入院基本料1」(以下、基本料1)
(2)25対1以上の看護配置を行うなどの施設基準を満たす場合に届け出られる「療養病棟入院基本料2」(以下、基本料2)
まず(1)と(2)の双方に関係するものとして「医療区分」の一部見直しが挙げられます。
一般病棟では入院期間による加算・逓減を除き、原則として、すべての入院患者について同じ入院基本料を算定します。しかし療養病棟では、患者の傷病や状態(医療区分)、患者のADL(ADL区分)に応じて9つの入院基本料が設定されています。
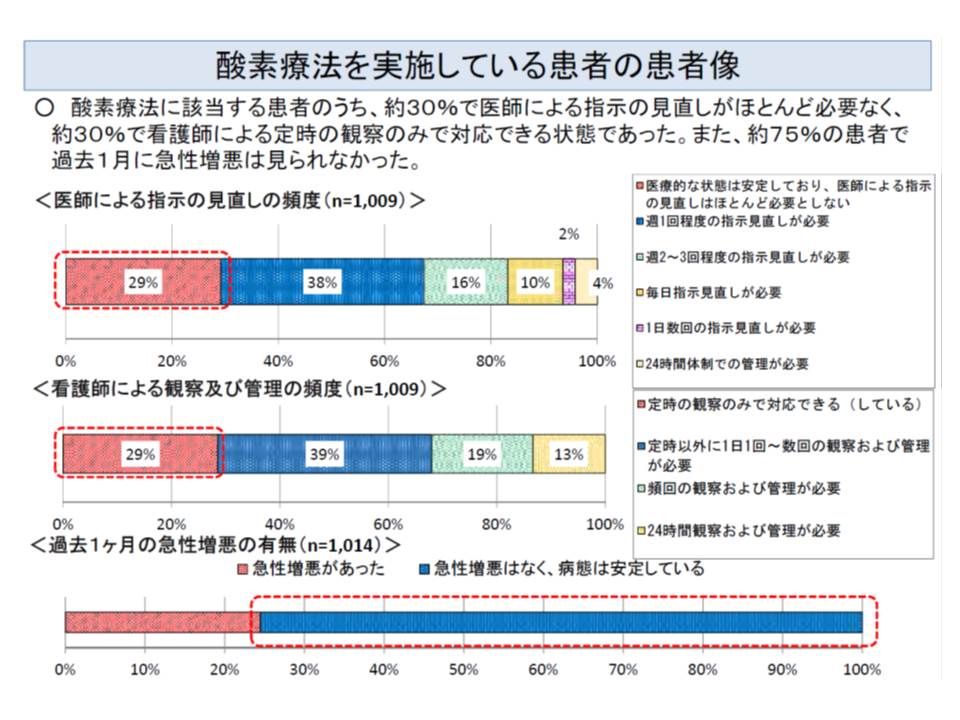
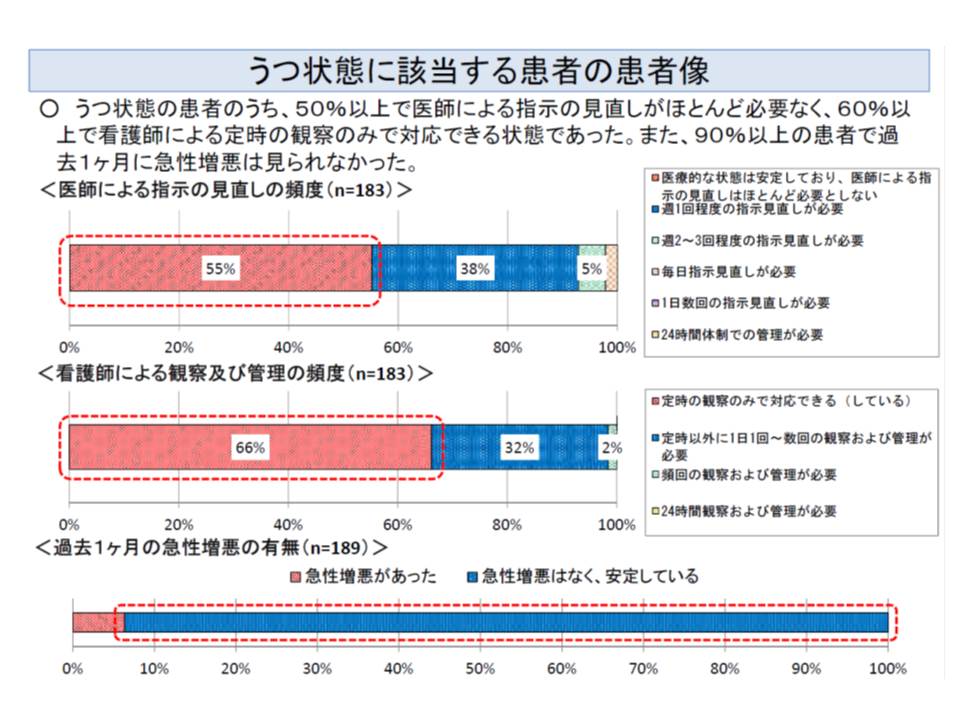
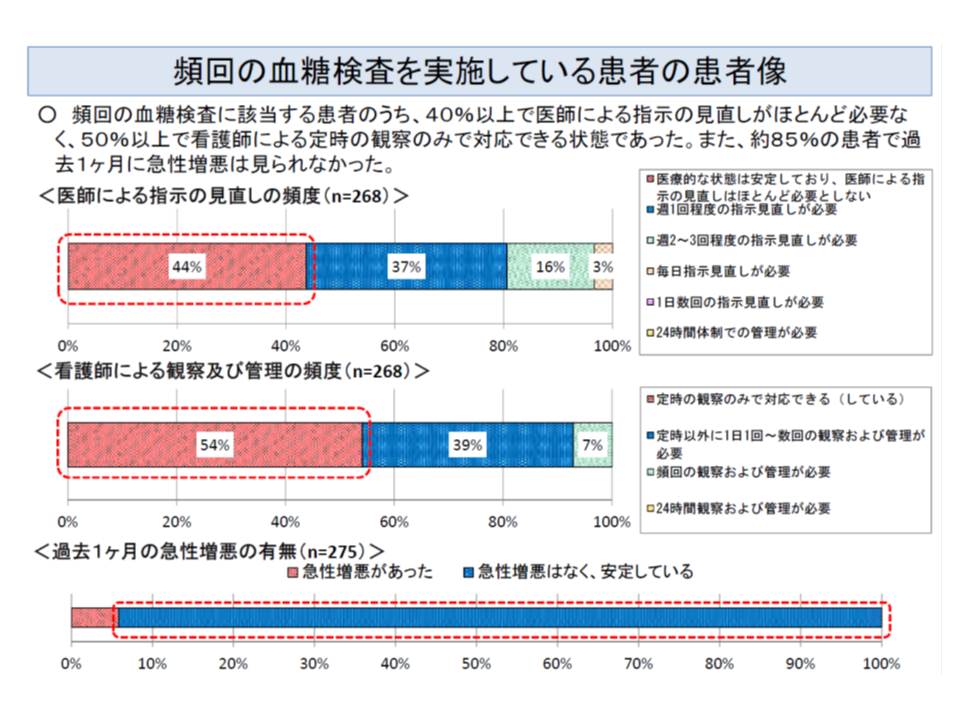
ところで、厚生労働省が医療区分3のうち「酸素療法」、医療区分2のうち「うつ病」「頻回な血糖測定」に該当する患者の状態を調べたところ、「一部の患者では急性増悪しているが、一部の患者では状態が安定している(医師による指示見直しの頻度が低く、看護師による観察・管理の頻度も低い)」ことが分かりました。つまり、同じ「酸素療法」を行っている患者であっても、状態は非常に多様なのです。しかし、診療報酬は医療区分1よりも医療区分2・3の患者では自動的に高く設定されているのです。
また「頻回な血糖測定」を行うと高い診療報酬が算定できるため、不適切に「過剰な血糖測定」を行っている医療機関の存在も疑われています。
厚労省はこうした事態を改善するために、「酸素療法」「うつ病」「頻回な血糖測定」について、よりきめ細かな患者の状況を勘案することを提案しています(関連記事はこちらとこちら)。
1月からの中央社会保険医療協議会総会では、「どのような患者の状況」を指標とするのかが議論されます。
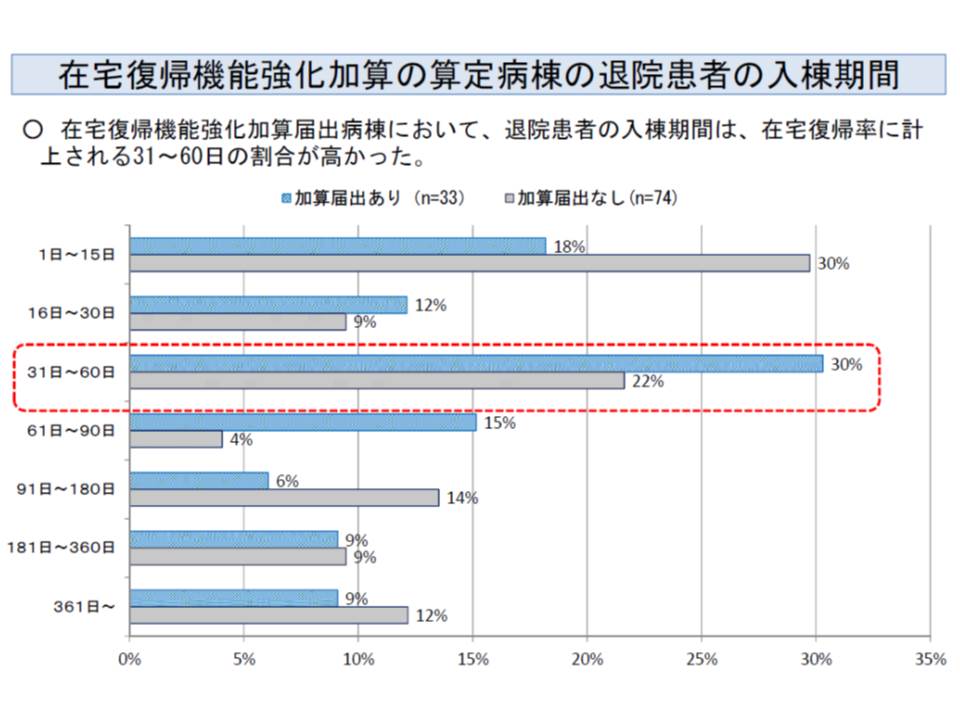
(1)の基本料1を届け出ている病棟のうち、「在宅復帰率が50%以上」などの要件を満たすところでは「在宅復帰機能強化加算」(1日当たり10点)を届け出ることができます。この加算を届け出ている療養病棟は、7対1病棟や地域包括ケア病棟からの「在宅復帰先」にカウントされます。したがって、7対1病院などからは「優良な連携先」と考えられ、集患面などで非常に有利になります。
ところで、厚労省が在宅復帰機能強化加算を算定している療養病棟の状況を調べたところ、次のような問題点が明らかになりました。
▽1か月未満の入院患者を在宅復帰率計算から除外しているため、入院が長期化している可能性がある
▽在宅復帰が容易な『自宅からの入院患者』を多く受け入れている(他院の急性期患者については加算を届け出ていない病棟と大きな違いはない)
厚労省は、こうした問題点を改善するために、2016年度改定で▽在宅復帰率の算出から1か月未満を除外するルールを見直す▽より直接的に急性期などから受け入れた患者の在宅復帰の頻度を評価する―という見直しを行う考えです(関連記事はこちらとこちらとこちら)。
1月からの中医協総会では、どのような計算式を設定すべきか、より具体的に議論していくことになります。
見直しによって加算が算定できなくなった場合、連携相手であった7対1や地域包括病棟では、当該病棟(加算を算定できなくなった病棟)に患者を退院させても在宅復帰率にカウントされなくなってしまいます。7対1病棟では、在宅復帰率の見直しも検討されており、この見直しにも注目する必要があります。
(2)の基本料2については、より医療必要度の高い患者を受け入れてもらうために、施設基準に「医療区分2・3の患者受け入れ割合」を設定してはどうかと厚労省は考えています(関連記事はこちら)。
この考えに明確な反対意見は出ておらず、1月からの議論では具体的に「医療区分2・3の患者割合を何%に設定するのか」が議論されます。その際、「新たに設定される施設基準を満たせない療養病棟は、低額な特別入院基本料を算定することになり、極論すれば廃院もあり得る」という点が考慮されることになるでしょう。
高めに患者割合を設定すれば、施設基準を満たすために病院側が「医療区分1の患者について無理な退院を勧める」ことも危惧されており、その点は中医協の支払側委員も「承知している」と明言しています。
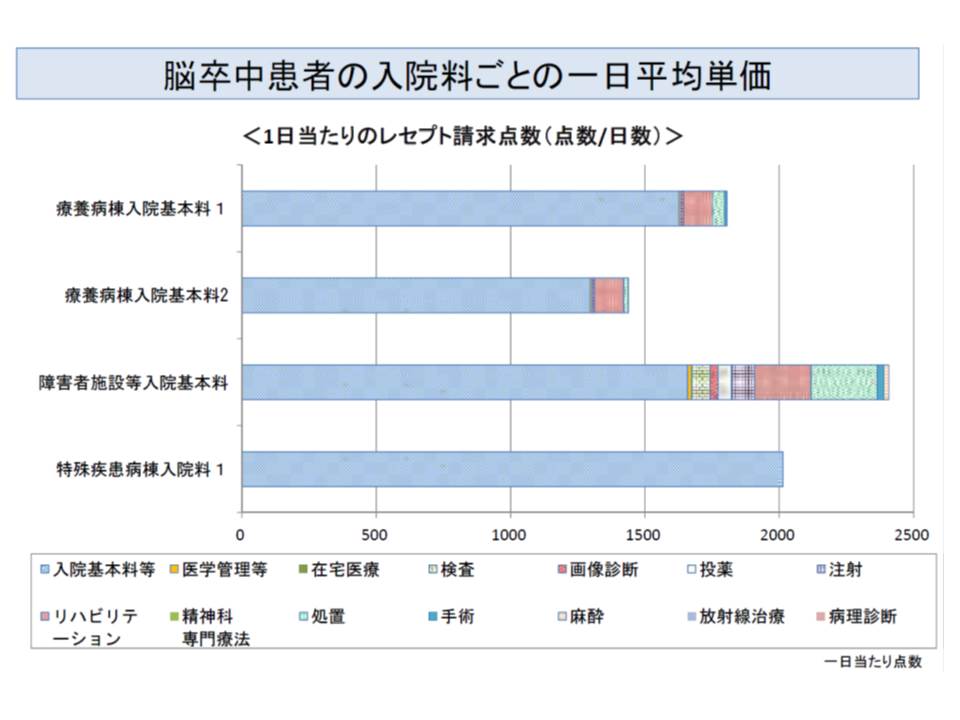
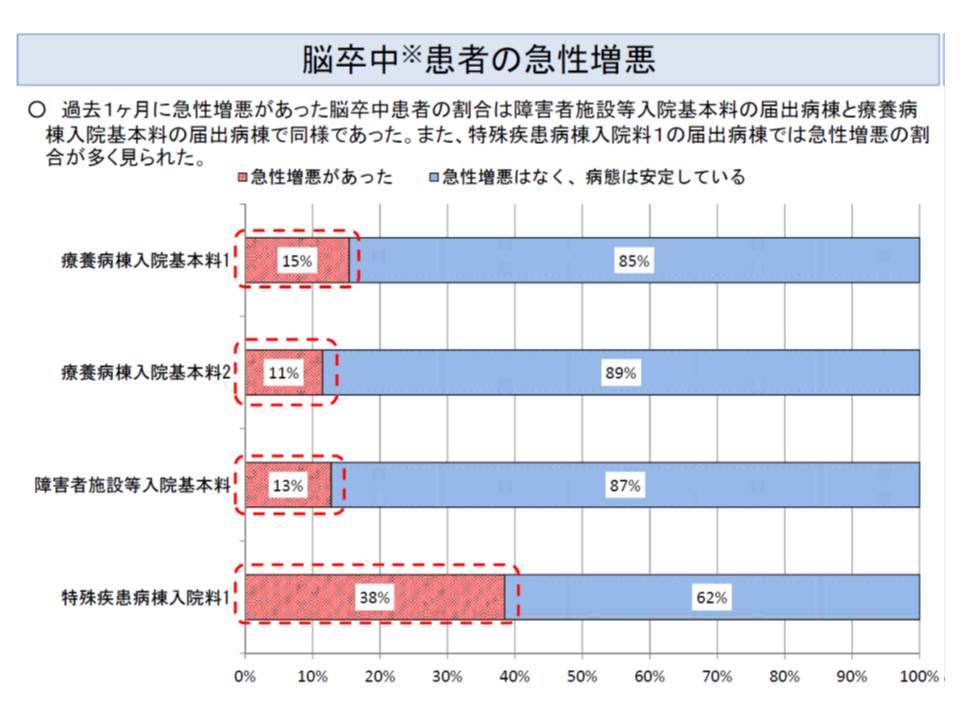
このほか、慢性期の入院医療に関連して「障害者施設、特殊疾患病棟において、脳卒中後遺症患者については療養病棟と同様の診療報酬を算定する」という見直しが行われる模様です。
障害者施設では原則として出来高の診療報酬が設定されており、特殊疾患病棟でも出来高で算定できる部分が多くなっており、障害者施設や特殊疾患病棟では、患者1人1日当たりの請求単価が療養病棟よりも高くなっています。
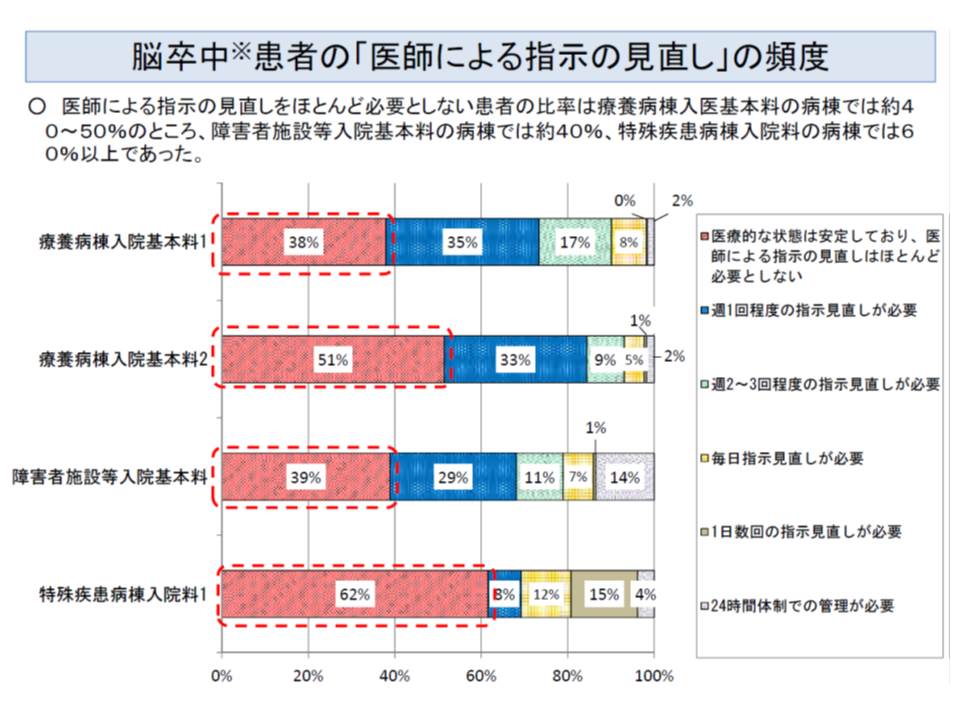
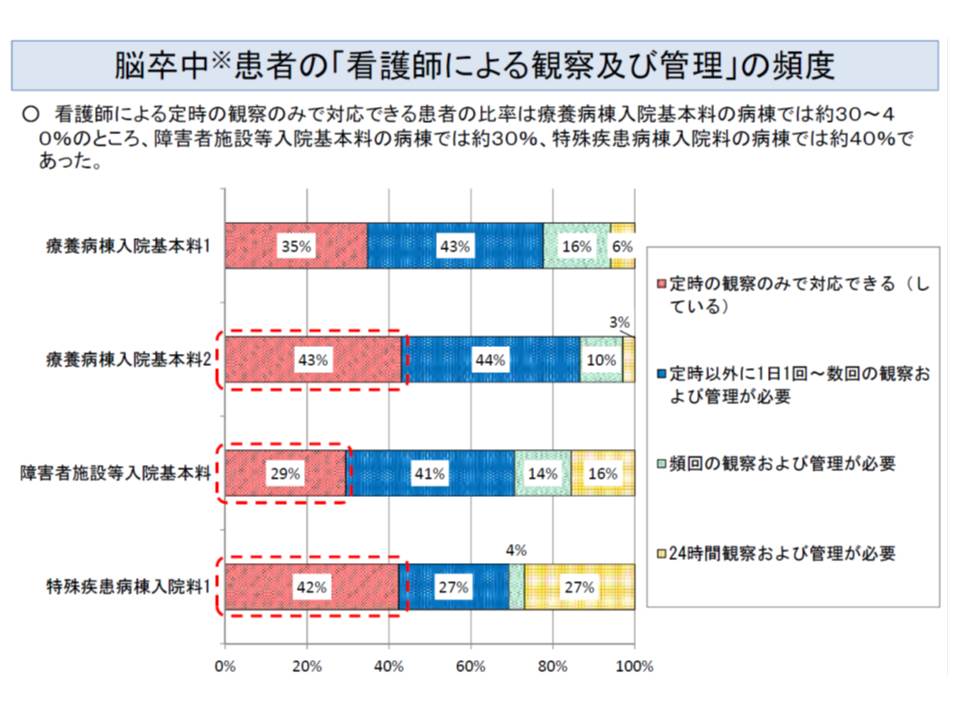
しかし脳卒中後遺症患者の状態について、障害者施設や特殊疾患病棟と、療養病棟とで比較すると、前者(障害者施設など)でも後者(療養病棟)と同じく安定している患者が一定程度入院していることも分かりました。
そこで厚労省は、「障害者施設、特殊疾患病棟において、脳卒中後遺症患者については療養病棟と同様の診療報酬を算定する」ことを提案しているのです(関連記事はこちらとこちら)。
ただし、「障害者施設などでは、状態が極めて不安定な脳卒中後遺症患者も一部入院している」という指摘もあり、こうした患者についてどのような取扱いをするのかが1月からの中医協で議論されることになります。
【連載】16年度診療報酬改定総点検
(1)7対1の施設基準は厳格化の方向、重症患者割合は25%に引き上げられるのか?
(2)地域包括ケア病棟、手術・麻酔の出来高評価について診療側の意見はまとまるのか?
(3)在宅医療の報酬体系を大幅に見直し、課題は是正されるのか?
(4)DPCの中で「医療法上の臨床研究中核病院」は評価されるのか?
(5)療養病棟の医療区分、「きめ細かい状況」をどのように考慮するのか?
(6)主治医機能の評価、紹介状なし大病院患者の特別負担によって外来医療の機能分化
【関連記事】
療養病棟の在宅復帰機能強化加算、急性期患者の受け入れ評価など見直しへ―中医協総会
療養病棟、病床回転率を工夫し「他院からの転院患者の在宅復帰」を高く評価―入院医療分科会
療養病棟、「他院からの転棟患者」の在宅復帰を高く評価―入院医療分科会
障害者施設、特殊疾患病棟の脳卒中患者、病態変動は療養病棟と同じ―入院医療分科会