看護必要度の「A1・B3のみ」等、急性期入院医療の評価指標として妥当か―入院医療分科会(1)
2019.9.19.(木)
2018年度の前回診療報酬改定で、重症患者(重症度、医療・看護必要度の基準を満たす)と判断することとなった「『A項目1点以上かつB項目3点以上』のうち、『診療・療養上の指示が通じる』『危険行動』のいずれかに該当した場合」などについて、急性期入院医療の評価指標として妥当かどうかを引き続き検討する必要がある―。
9月19日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(以下、入院医療分科会)で、こういった議論が行われました(関連記事はこちら)。
入院医療分科会では、このほかにも▼短期滞在手術等基本料▼データ提出▼DPCからの退出ルール―などについて議論を行っており、別稿でお伝えします。

9月19日に開催された、「令和元年度 第7回 診療報酬調査専門組織 入院医療等の調査・評価分科会」
目次
A1・B3のみに該当する患者、状態像をさらに詳しく分析
急性期一般病棟入院基本料(入院料1-7、従前の10対1・7対1)では、「重症患者の受け入れ状況」を「一般病棟用の重症度、医療・看護必要度(以下、看護必要度)を満たす患者の割合」で評価しています。従前の7対1一般病棟に相当する急性期一般1では、看護必要度評価票を用いた「看護必要度I」では30%以上、DPCデータを用いた「看護必要度II」では25%以上という施設基準設定が行われています。
看護必要度については、2018年度の前回診療報酬改定でさまざまな角度から検討が行われ、以下のような見直しを行うとともに、中長期的に「急性期入院医療をどのような指標で評価することが妥当か」という課題を検討・研究していくこととなっています。
【2018年度改定における看護必要度の見直し(例)】
▽看護必要度の定義を一部見直し、▼「A項目1点以上かつB項目3点以上」のうち、「診療・療養上の指示が通じる」「危険行動」のいずれかに該当すれば、「重症患者に該当」と扱う▼C項目の開腹手術(現在は5日間)について、所定日数4日に短縮する―こととする
▽従前からの看護必要度評価票に基づく重症患者割合の計算方法を「看護必要度I」、新たにDPCのEF統合ファイルに基づく計算方法を「看護必要度II」とし、それぞれで重症患者割合の基準値を設定する
このうち「『A項目1点以上かつB項目3点以上』のうち、『診療・療養上の指示が通じる』『危険行動』のいずれかに該当した場合」(以下、本稿ではA1・B3と呼ぶこととする)については、9月5日の前回会合で次のような分析結果が提示されました(関連記事はこちら)。
(1)A1・B3のみに該当する患者において、A1点は「心電図モニター」への該当が多く、B3点は「診療・療養上の指示が通じる+危険行動」や「移乗+衣服+指示」への該当が多い
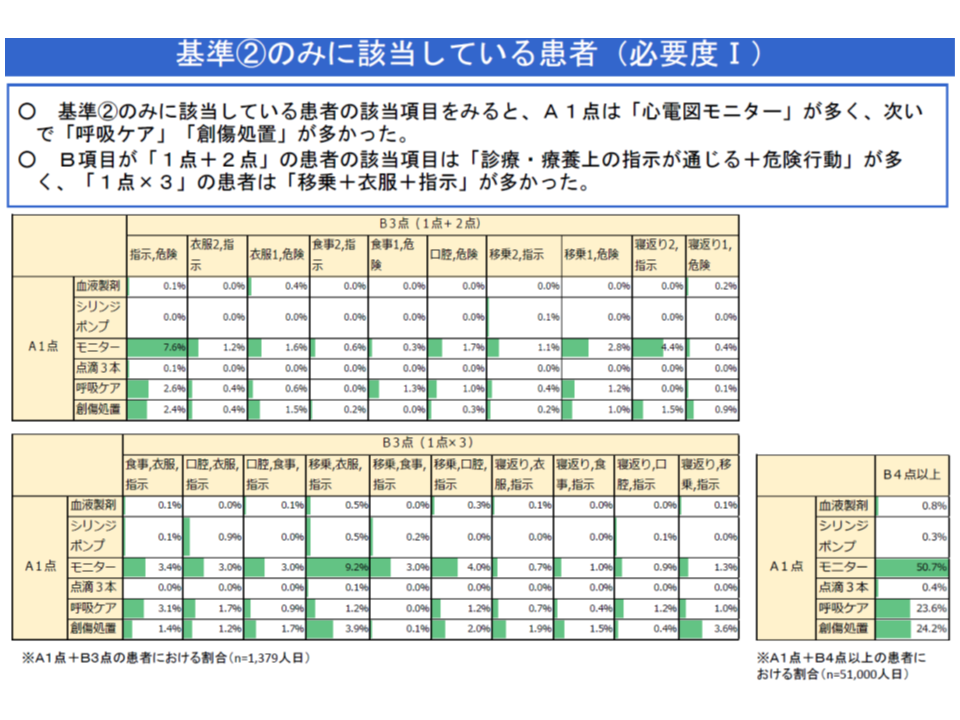
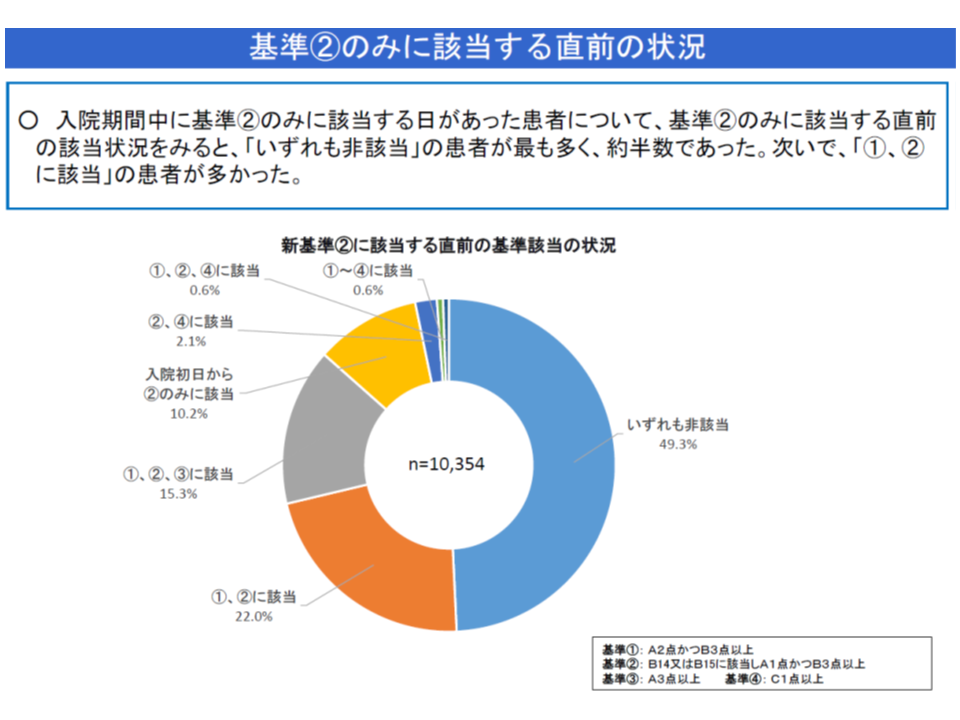
(2)A1・B3のみに該当する患者の約半数(49.3%)は、「非該当」(看護必要度を満たさない)からA1・B3へ移行しており、その多くは入院から2日目に移行している
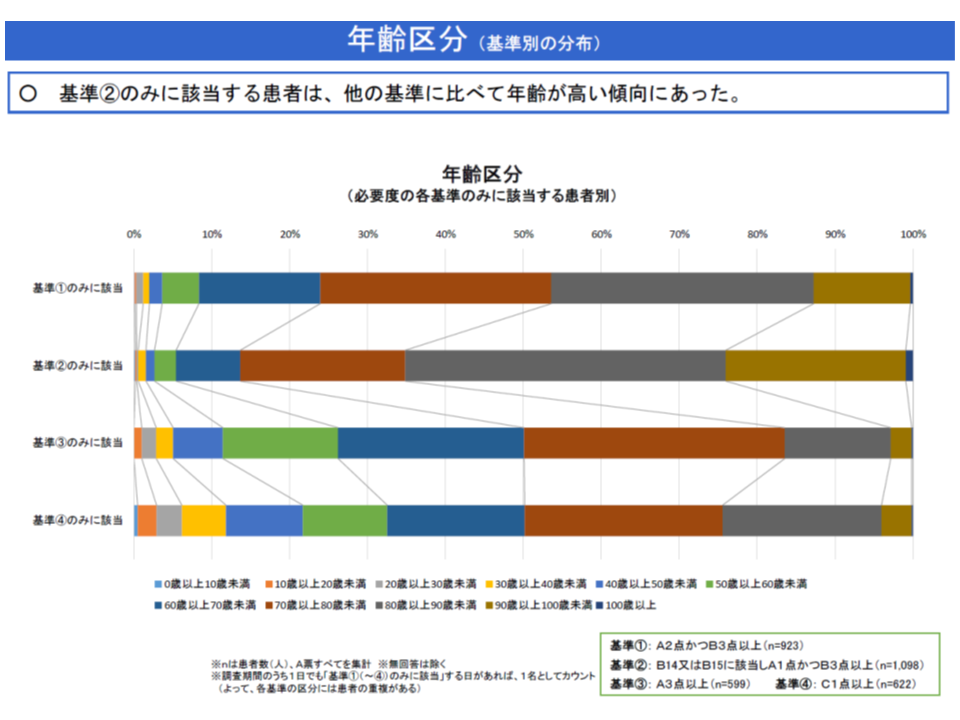
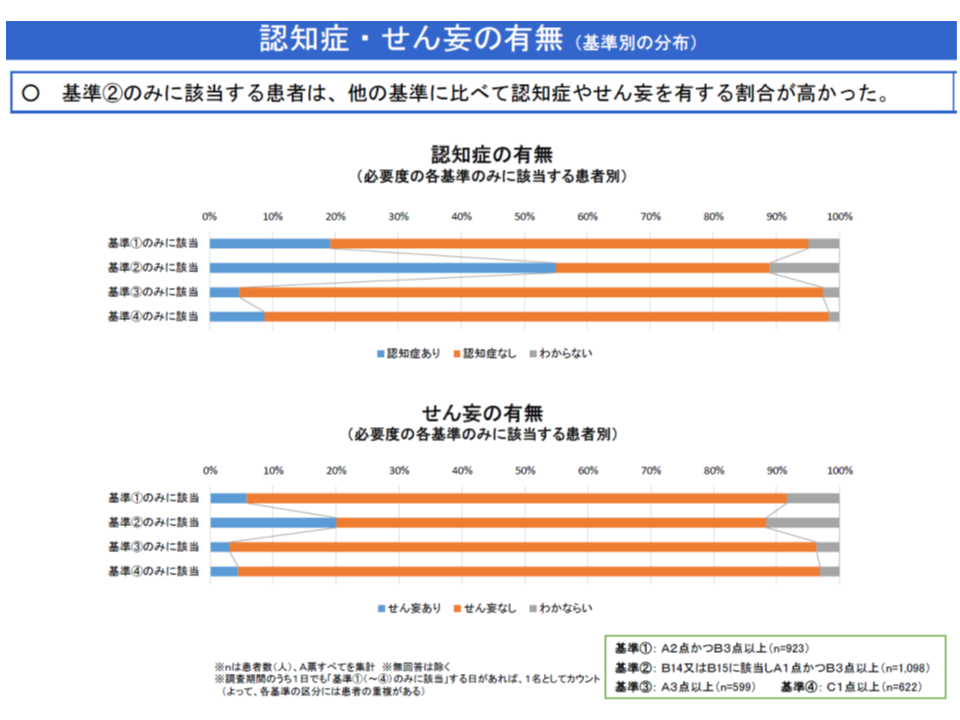
(3)A1・B3のみに該当する患者には、▼高齢である▼認知症・せん妄を有する割合が高い▼要介護度が高い▼認知症高齢者の日常生活自立度が低い▼経口でのみ栄養摂取する割合が低い(経管栄養等との併用や、経管栄養のみが多い)▼看護提供の頻度が高い▼「医学的に入院が望ましい」人の割合が小さい▼「入所先、転院先の確保」が課題である人が多い―などの特徴がある
厚生労働省はさらに詳しい分析を行い、9月19日の入院医療分科会に次のような結果を提示しました。
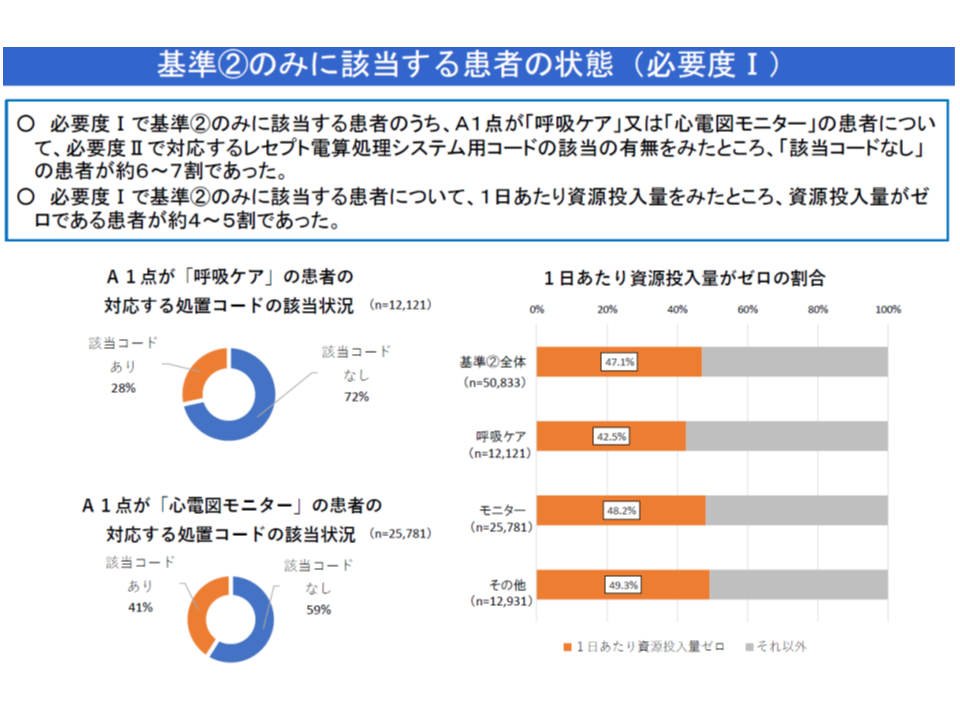
(i)看護必要度Iで「A1・B3のみに該当する患者」のうち「A1」が「呼吸ケア」または「心電図モニター」である患者について、看護必要度IIで対応するレセプト電算処理システム用コードを見ると、6-7割の患者で「該当コードなし」であった(下図左)
(ii)看護必要度Iで「A1・B3のみに該当する患者」の1日当たり医療資源投入量を見ると、4-5割の患者で「ゼロ」であった(下図右)
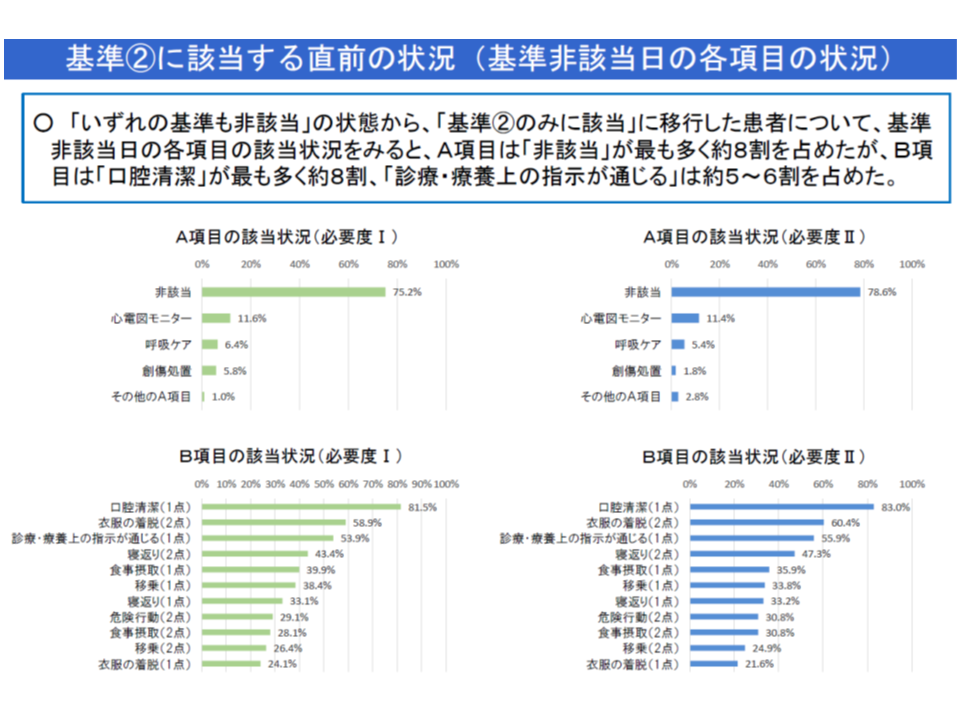
(iii)「いずれの看護必要度基準にも非該当」の状態から「A1・B3のみに該当」に移行した患者(上記の(2))について、基準非該当日の各項目の状況をみると、▼A項目は「非該当」が最も多く約8割▼B項目は「口腔清潔」が最多で約8割、「診療・療養上の指示が通じる」は約5-6割―であった
看護必要度Iに該当する医療行為の中に、看護必要度IIで評価されないものもある
これら(i)から(iii)の結果については解釈が難しいところですが、次のように考えることが可能と思われます。
まず(i)については、看護必要度I(評価票に用いる方式)と看護必要度II(DPCのEFファイル)との間に整合性が取れていない部分がある、と考えられるでしょう。看護必要度IのA項目「呼吸ケア」「心電図モニター」に該当する診療行為を行っているが、当該行為が看護必要度II(つまりDPC制度)においてコード化されていないものがある、というイメージです。牧野憲一委員(日本病院会常任理事、旭川赤十字病院院長)や武井純子委員(社会医療法人財団慈泉会相澤東病院看護部長)は、「排痰のための体位ドレナージ、スクウィージングは、看護必要度IIでは該当コードがない」ことなどを例示しており、今後、精緻化を検討していく必要があるでしょう。
A1・B3のみ患者における「医療資源投入量がゼロ」をどう解釈するか
また(ii)からは、「EFファイル」に出来高算定情報を十分に記載していないケースが相当程度あることが伺えます。さらに、一部の患者については「医療行為が何ら実施されていない」可能性もあります。
まず、前者(EFファイルへの記載が不十分)については、こうした分析の大きな弊害になることが明らかで、各病院において適切に記載していくことが望まれます。なお、こうしたケースでは、看護必要度IIによる重症患者割合が相当低くなると想定され、「看護必要度IとIIとの差」という視点での分析も必要かもしれません。井原裕宣委員(社会保険診療報酬支払基金医科専門役)は「医療現場が多忙であることは理解するが、それを理由に必要な項目を適切に記載しないことは許されない。診療報酬点数の低さを理由にあげる声もあるようだが、点数の引き上げは患者負担増につながり、『医療現場の問題をすべて患者負担増で解決すべき』という意味を含んでいることにも留意すべきである」と厳しいコメントを行っています。
一方、後者(医療行為を実施していない)については、こうした患者が本当にいるとすれば「急性期病棟への入院の必要性」に遡って考える必要があるでしょう。(ii)の4-5割の患者が、前者に該当するのか、後者に該当するのか、さらに別の理由があるのかは、このデータだけでは判断できませんが、「大きな課題」を含んだ分析結果と考える必要がありそうです。
A1・B3のみ患者の相当数、もともとB項目に該当しており、そこにA1点が付加
さらに(iii)からは、「A1・B3のみ患者の多くは、A1・B3に該当する前に、すでにB項目に相当程度該当しており、何らかの理由でA項目1点(呼吸ケアや心電図モニター)に該当するに至ったと考えることができそうです。
この点について神野正博委員(全日本病院協会副会長)は、例えば「肺炎が悪化したなどの事態が生じて呼吸ケアを実施。そのためにA1・B3に該当するに至った」患者が相当程度いると考えることができるとし、「A1・B3」について、急性期入院医療における重症患者の評価指標として一定の妥当性があるとの考えを強調しています。
もっとも、これに対し菅原琢磨委員(法政大学経済学部教授)や松本義幸委員(健康保険組合連合会参与)は「A1・B3のみ患者は、療養病棟の入院患者と状態像が相当程度重複していると考えることもできそうだ。急性期入院医療における重症患者の評価指標といての妥当性を引き続き検討する必要がある」との見解を示しました。ただし、同様の評価項目であっても、療養病棟と一般病棟では、想定する患者像が異なる部分も相当あることから、「A1・B3のみの患者」の状態と「療養病棟の入院患者」の状態とは単純に比較することは困難な点に留意が必要です。
なお、牧野委員は、前回会合と同様に「A項目の中で評価されていない医療的処置が数多くある。現在の基準だけから『A1・B3のみの患者』と『療養病棟の患者』とが類似していると判断することは難しい」ともコメントしています。
ところで、(iii)については、▼「せん妄等が生じたためにA1・B3に該当するに至った患者」は限られている▼B項目該当患者に、特段の必要性なく呼吸ケア・心電図モニターを行い、看護必要度を満たす患者としたケースが存在する可能性もある―との見方もできそうです。
後者について、「医療の必要性が低い患者(極論すれば健康な者)でも心電図モニターはつけられ、それでA1点となる。認知症患者に心電図モニターをつければ看護必要度を満たせてしまう」との問題点を指摘する識者もおられ、今後、「呼吸ケアや心電図モニター実施に至った理由・イベント」なども分析していく必要が出てくるかもしれません。
また前者からは「重症度、医療・看護必要度の中で、B項目をどこまで重視すべきか」という論点が生まれてきます。A1・B3導入論議の中では「手術後などにせん妄を生じる患者が相当程度いる」という指摘がありましたが、そうした患者は少数派であることが分かりました。
一般に高齢患者はB項目への該当性が高く、そうした一般的な特性をとらえ(B3点など)、そこに「A項目1点」を加えることのみで、重症患者と評価してよいのかという問題点を指摘する方もおられます。識者の中には「A項目・C項目を重視し、B項目は補助的な扱いとすべき」と指摘する方もおられます。これらは中長期的な検討テーマとなりますが、(iii)は、こうした議論にも影響を与える重要なデータと考えることができそうです。
今後も引き続き、「A1・B3のみ患者」の取り扱い(急性期入院医療における重症患者の評価指標として妥当か否か)や、「A・B・C項目それぞれの在り方」(現在は、A項目のうち「心電図モニター」が妥当かが大きな論点の1つとなっている)などを議論していくことになりそうです。なお、入院医療分科会では、こうした論点に関して技術的検討をするにとどめ、結論は親組織である中央社会保険医療協議会・総会に委ねることになります。

【関連記事】
回復期リハ病棟でのFIM評価、療養病棟での中心静脈栄養実施、適切に行われているか検証を―入院医療分科会(2)
入院で実施されていない「免疫抑制剤の内服」「膀胱脱手術」など、看護必要度の評価対象から除くべきか―入院医療分科会(1)
回復期リハビリ病棟から退棟後の医療提供、どのように評価し推進すべきか―入院医療分科会(3)
地域包括ケア病棟の実績評価要件、在宅医療提供の内容に大きな偏り―入院医療分科会(2)
点数が「DPC<地域包括ケア」時点にDPC病棟からの転棟が集中、健全なのか―入院医療分科会(1)
療養病棟に入院する医療区分3の患者、退院患者の8割弱が「死亡」退院―入院医療分科会(2)
入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
リンパ浮腫指導管理料等、2020年度改定に向け「算定対象の拡大」を検討―中医協総会(2)
入院患者のポリファーマシー対策、減薬の成果だけでなく、減薬に向けた取り組みも評価してはどうか―中医協総会(1)
かかりつけ医機能を評価する【機能強化加算】、要件を厳格化すべきか―中医協総会
小規模な急性期一般1で認知症患者が多い背景、回復期リハの実績評価の妥当性など検討を―中医協・基本小委
2020年度診療報酬改定に向けた議論整理、地域医療構想の実現・働き方改革・オンライン診療などで意見対立―中医協総会
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会
2040年にかけて人口が70%減少する地域も、医療提供体制の再構築に向け診療報酬で何ができるのか―中医協総会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
東日本大震災を受けた診療報酬の被災地特例、福島では継続するが、宮城・岩手は最長2021年3月で終了―中医協総会(2)
要介護高齢者への維持期「疾患別リハ料」は2019年3月末で終了、介護保険への移行完了―中医協総会(1)
妊産婦の診療に積極的な医師、適切な要件下で診療報酬での評価に期待―妊産婦保健医療検討会
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定




