入退院支援加算1の「病棟への入退院支援スタッフ配置」要件、緩和すべきか―入院医療分科会(1)
2019.7.3.(水)
病棟に「入退院支援・地域連携」業務を行うスタッフを配置することで、例えば「入退院支援業務の担当者が明確になり、地域との連携、調整がスムーズになる」「入退院支援に係る院内調整を円滑に行える」「より早期に退院支援を行う患者を病棟で抽出・関与できる」といった効果がある。ただし、そのスタッフが「専従であるか、専任であるか」などで効果の程度に明確な違いはない―
7月3日に開催された診療報酬調査専門組織「入院医療等の調査・評価分科会」(以下、入院医療分科会)で、厚生労働省からこういった調査結果が示されました。
こうした点を単純に受け止めれば、【入退院支援加算1】の取得で必要となる「入退院支援・地域連携業務に専従する看護師または社会福祉士を、加算算定病棟に専任で配置する」との施設基準を緩和してもよいのではないか、とも思われますが、「病院の規模」や「入退院支援・地域連携業務の担当スタッフの受け持ち患者数」なども詳しく分析していく必要がありそうです。

7月3日に開催された、「2019年度 第4回 入院医療等の調査・評価分科会」
目次
病棟での入退院支援スタッフ配置、大きな効果を病院側は実感
2016年度・18年度の診療報酬改定では、退院困難な患者を早期に見つけ出し、集中的に支援することで早期退院を促す「入退院支援」の充実が重要テーマの1つとなりました。
2016年度改定では、【入退院支援加算】(当時は退院支援加算)について、病棟に入退院支援等を行うスタッフ配置などを求める【入退院支援加算1】(当時は退院支援加算1)を創設。▼入退院支援部門を設置し、「専従の社会福祉士1名以上+専任の看護師」または「専従の看護師1名以上+専任の社会福祉士」を配置する▼病棟に「入退院支援・地域連携業務に専従する看護師または社会福祉士」を「専任」で配置する(1人につき2病棟、120床まで)▼20以上の医療機関・介護サービス事業所などと連携し、入退院支援等業務に従事するスタッフと連携先の職員が年3回以上の頻度で面会し、情報共有などを行う―ことなどの施設基準が設定されました(関連記事はこちらとこちら)。
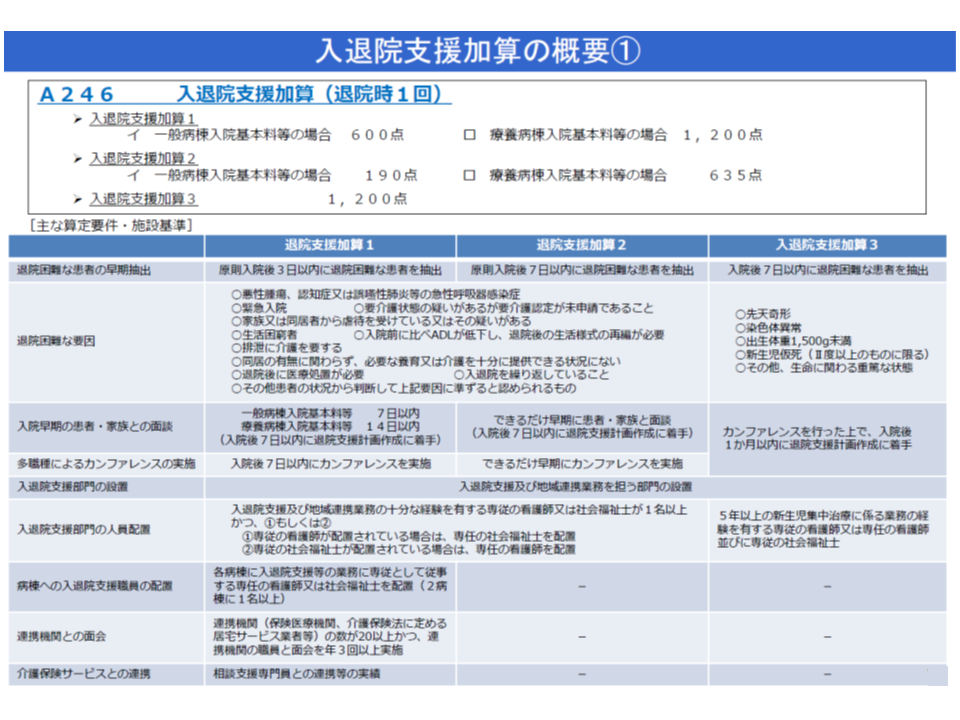
地域連携室で「入退院支援が必要な患者がいる」という報告を待つのではなく、病棟で積極的に退院困難な患者を見つけて支援していくことを目指すもので、いわば「エース級」の看護師・社会福祉士が入退院支援・地域連携業務に携わることが期待されました。「専従のスタッフを、専任で配置する」とは、「入退院支援・地域連携業務に80%以上携わるスタッフ」(専従について明確な規定はないが、業務時間の概ね80%以上を当該業務に充てることと理解されている)が、最大2病棟を担当する(専任は同様に50%以上を当該業務に充てることとなるため、最大2病棟までしか担当できない)というイメージです。
今般、厚労省が広く「病棟における入退院支援・地域連携業務に従事するスタッフの配置状況、活動状況」を調査したところ、▼【入退院支援加算1】の届け出・算定とは別に、当該スタッフを配置している病院も一定程度ある▼入退院支援等に向けて大きな効果が感じられている―ことが明らかとなりました。
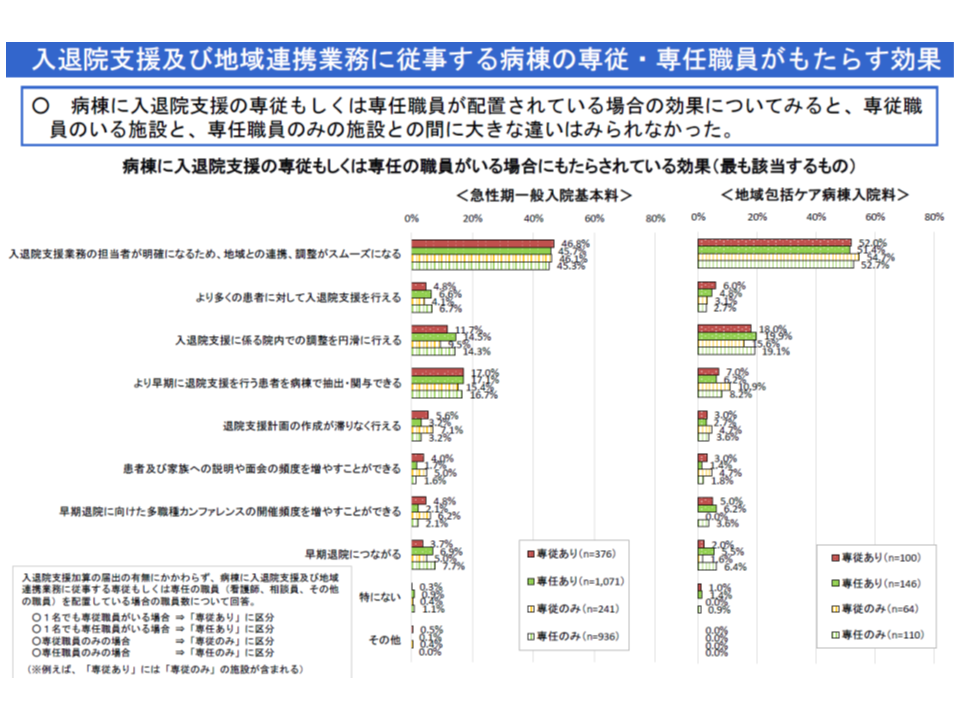
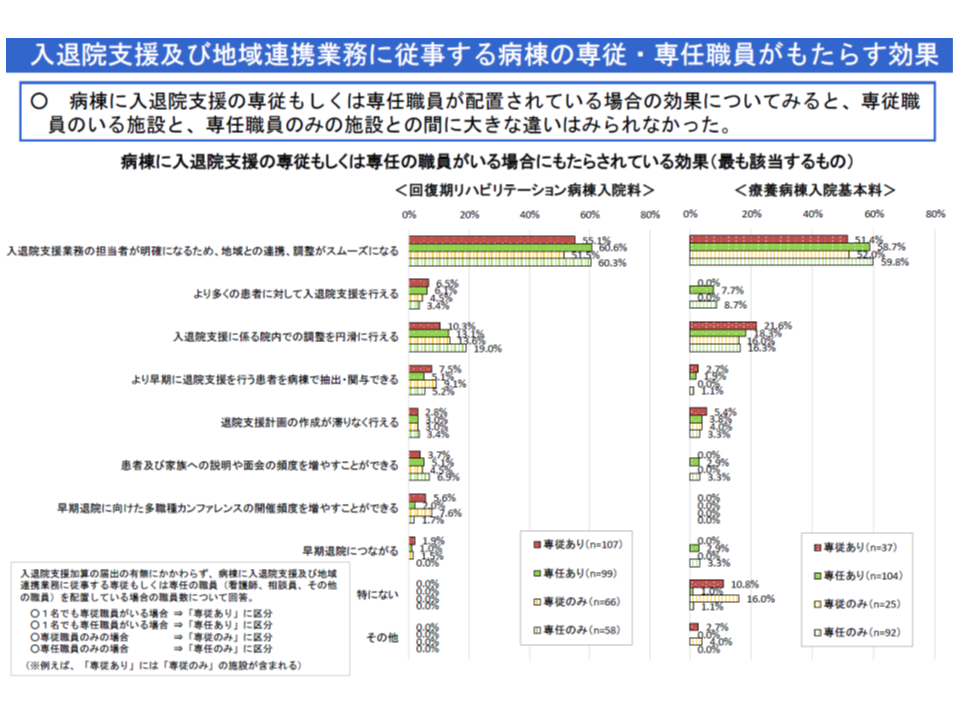
具体的な効果としては、▼入退院支援業務の担当者が明確になり、地域との連携、調整がスムーズになる▼入退院支援に係る院内調整を円滑に行える▼より早期に退院支援を行う患者を病棟で抽出・関与できる―などが目立ちますが、より明確に「早期退院につながる」という声も出ています。
早期退院を進めることにより、▼急性期一般病棟(旧7対1・10対1一般病棟)等における「重症患者割合」(重症度、医療・看護必要度の基準を満たす患者の割合)の向上▼DPC特定病院群(旧II群)要件の1つである「診療密度」の向上▼「院内感染」や「ADL低下」などのリスク軽減▼患者のQOL向上(例えば職場への早期復帰を果たし、生活の安定を取り戻す)—といった経営の質・診療の質を向上させることが可能であり、多くの病院で「早期退院に効果があると考えられる病棟の入退院支援等スタッフを配置している」実態は非常に喜ばしいことと考えられます。
入退院支援加算1、「病棟の専従・専任スタッフ」要件をどう考えるか
ところで、今般の調査では「こうした効果の程度は、入退院支援等スタッフが専従であるか、専任であるかなどで明確な違いはない」ことも分かりました。この結果を単純に踏まえると、【入退院支援加算1】の「病棟に入退院支援・地域連携業務に専従する看護師または社会福祉士を専任で配置する」という施設基準を緩和しても良いのではないか、と考えることもできそうです。地域において医療従事者が不足し、かつ「働き方改革」(時間外労働上限規制の厳格化など)が求められる中で、「専従・専任要件の緩和」は非常に重要なためです。
しかし入院医療分科会では、牧野憲一委員(日本病院会常任理事)や神野正博委員(全日本病院協会副会長)、武井純子委員(社会医療法人財団慈泉会相澤東病院看護部長)らから「この結果のみを持って、【入退院支援加算1】の施設基準緩和を検討することは非常に乱暴で、早計である」との意見が出され、例えば▼病院の規模別▼入退院支援等スタッフ1人当たりの担当患者数別(個々のスタッフに着目した分析をし、特定のスタッフに業務が集中していないかも見ていく必要がある)▼具体的なアウトカム(定量的な在院日数短縮度合い)―などで詳しく分析できるか検討することになりました。詳細な分析により、「専従でも、専任でも効果等に大きな違いはない」という結果が出れば、「施設基準を緩和できないか」という議論に結びつきやすく、逆に「やはり専従スタッフのほうが大きな効果等が出ている」という結果が出れば、「専従スタッフ配置が好ましく、これを促すために報酬でも必要な対応を行うべきではないか」という議論に結びつきやすくなります。
入院時支援加算、必須要件でない「褥瘡リスクや栄養状態の評価」は未実施病院も多い
2018年度診療報酬改定では、「入院の前から退院が困難になるであろう患者を抽出し、支援を行っていく」ことの重要性が再確認され、新たに【入院時支援加算】(【入退院支援加算】の加算)が設けられました。例えば、「退院後に訪問介護などが必要になる」と予想される患者には、退院が見えてくるはるか前、つまり入院前に「要介護認定を受けているか」などを確認し、未申請であればケアマネジャーなどと連携して申請を支援することで、「要介護認定結果を待ち、退院が遅れる」事態を避けることができます(関連記事はこちらとこちら)。
厚労省の調査では、【入院時支援加算】により▼入院前に利用していたサービスが把握できることで、退院先の見通しが立てやすくなった▼入退院支援加算に係る退院困難な要因を有している患者の抽出が容易となった▼病棟での入院時の受入における入院生活等の説明に係る負担が減った―などの効果が出ていることが確認できました。また、従前より「入院前からの患者支援」を推進している佐久総合病院・佐久医療センターの西澤延宏・副統括院長兼副院長は、グローバルヘルスコンサルティング・ジャパン開催のセミナーで、▼患者満足度の向上▼病棟スタッフの負担軽減▼診療単価の向上―など、さまざまな効果があることを強調しています(関連記事はこちら)。
ところで、【入院時支援加算】を算定するためには、【入退院支援加算】を算定する予定入院患者に対し、入院前に▼身体的・社会的・精神的背景を含めた患者情報の把握(必須)▼入院前に利用していた介護サービス・福祉サービスの把握(必須、要介護等の場合のみ)▼褥瘡に関する危険因子の評価▼栄養状態の評価▼服薬中の薬剤の確認▼退院困難な要因の有無の評価▼入院中に行われる治療・検査の説明▼入院生活の説明(必須)―を行うとともに、「入院中の看護・栄養管理等に係る療養支援計画」を立て、それを患者や病棟スタッフと共有することなどが必要となります(他、施設基準を満たす必要がある)。

ただし、厚労省の調査では、入院前に実施すべき項目のうち、必須とされていない▼褥瘡に関する危険因子の評価▼栄養状態の評価―などは必ずしも十分に行われていないことが分かりました。多くの病院は、全項目を実施していない理由について「全項目を入院前に実施する必要がなかった」としていますが、「配置看護師・社会福祉士のみでは、全項目の実施は困難」「他職種(医師、薬剤師、管理栄養士等)の協力が必要」という声も少なくありません。
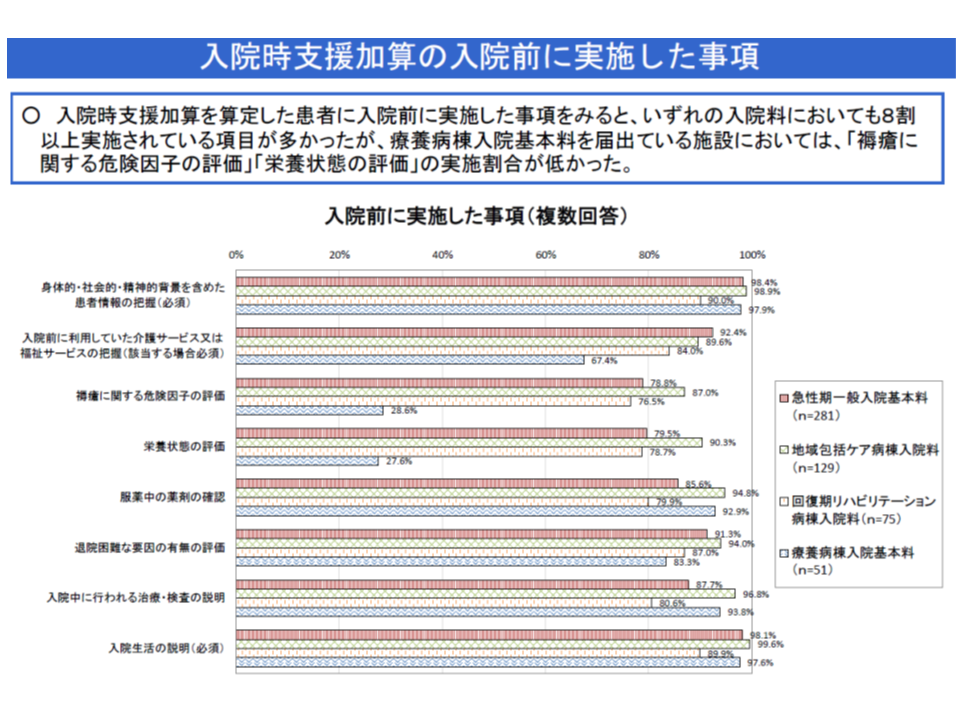
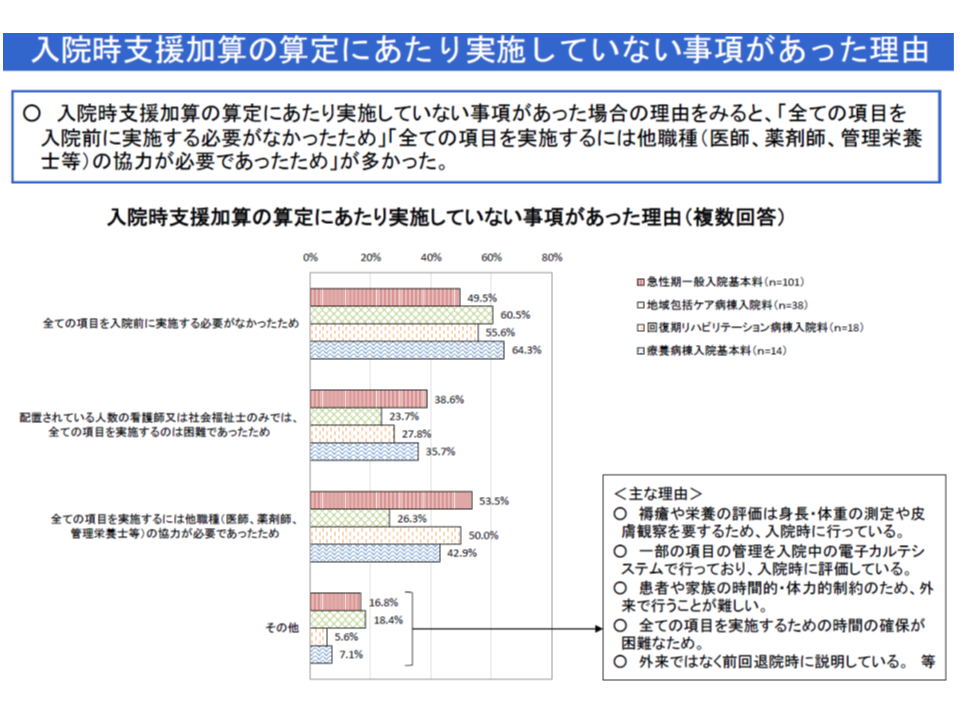
今後、円滑な入院生活の確保や早期退院に向けて「褥瘡リスクや栄養状態の評価」は必ずしも行わなくてよいのか、行うべきなのかなどに遡って議論が行われる見込みです。ただし、「褥瘡対策が重要となる療養病棟において、褥瘡リスクの評価が十分に実施されていない」点には別の角度からの分析・検討も必要かもしれません。
【関連記事】
介護医療院の整備など進め、患者・家族の「退院後の介護不安」解消を図るべき―入院医療分科会(2)
急性期一般1では小規模病院ほど認知症入院患者が多いが、看護必要度への影響は―入院医療分科会(1)
看護必要度IとIIとで重症患者割合に大きな乖離、要因を詳しく分析せよ―中医協・基本小委
自院の急性期患者の転棟先として、地域包括ケア病棟を選択することは「問題」なのか―入院医療分科会(2)
7対1から急性期2・3への移行は3%強にとどまる、看護必要度IIの採用は2割弱―入院医療分科会(1)
2020年度改定、入院医療では「救急」や「認知症対策」なども重要論点に—入院医療分科会(2)
DPC対象病院の要件を見直すべきか、入院日数やDPC病床割合などに着目して検討―入院医療分科会(1)
2018年度改定で新設された【急性期一般入院料1】を選択する理由はどこにあるのか―入院医療分科会
2020年度の次期診療報酬改定に向け、急性期一般入院料や看護必要度などを調査―入院医療分科会
CT・MRIの共同利用、医療被曝防止に向けたガイドライン活用などを診療報酬でどう進めるか―中医協総会(2)
ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
東日本大震災を受けた診療報酬の被災地特例、福島では継続するが、宮城・岩手は最長2021年3月で終了―中医協総会(2)
要介護高齢者への維持期「疾患別リハ料」は2019年3月末で終了、介護保険への移行完了―中医協総会(1)
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
外来から入院、退院後の在宅医療までをマネジメントするPFM、さまざまなメリットが!
外来から患者の入退院を支援するPatient Flow Management(PFM)が急性期病院の将来を救う
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
看護必要度IIの詳細、入院時支援加算における専従・専任看護師の規定など解説―疑義解釈1【2018年度診療報酬改定】(1)
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
「入院前」からの外来で行う退院支援、診療報酬で評価―中医協総会 第377回(1)
地域で求められる医療を提供する医療機関を応援―厚労省医療課の林補佐がGHCの2016年度改定セミナーで講演
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会




