医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
2019.5.29.(水)
医師の働き方改革を診療報酬によっても推進していくべきだが、その際、「入院基本料の引き上げ」や「加算の創設・増点」などを行うべきだろうか―。
5月29日の中央社会保険医療協議会・総会では、こうした点に関する熱い議論が行われました(関連記事はこちらとこちらとこちらとこちらとこちら)。

5月29日に開催された、「第415回 中央社会保険医療協議会 総会」
診療側は「コストを点数増で賄うべき」と主張するも、支払側は「違和感あり」と反論
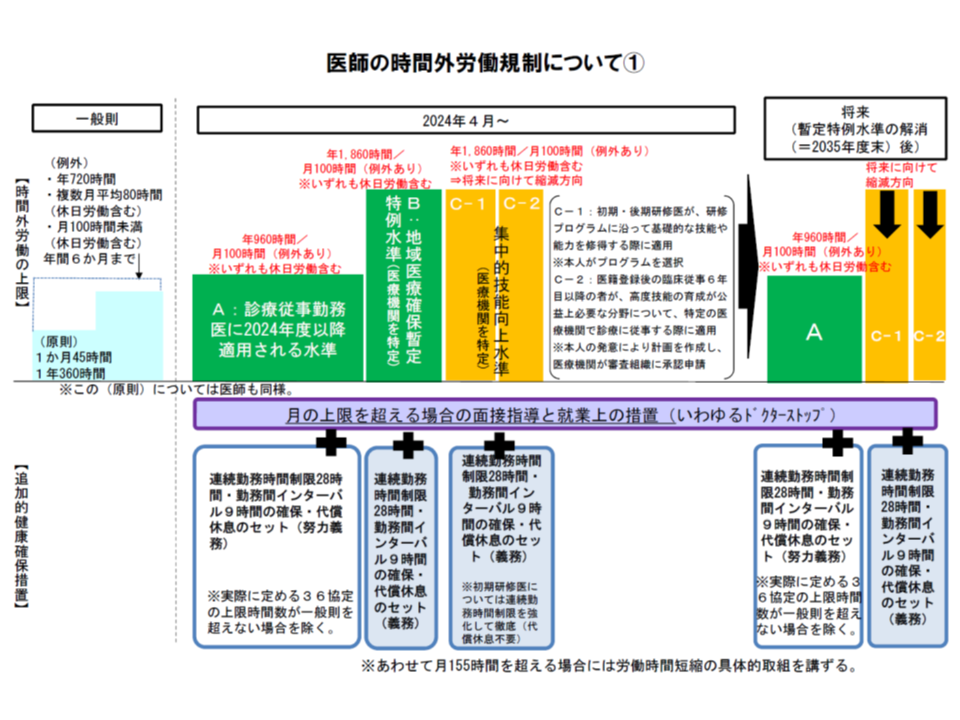
すべての医療機関において労務管理の徹底・労働時間の短縮などを進め、2024年4月以降は「年間の時間外労働960時間以下」を目指す。もっとも、労働時間短縮を進めてもこの上限に収まらない労働が必要な救急医療機関等では、暫定的に「年間1860時間以下」の特例を目指す―。
我が国の優れた医療提供体制は、実は「個々の医師の過重労働」によって支えられています。こうした状況を改善するために、「医師の働き方改革」が求められているのです(関連記事はこちら)。

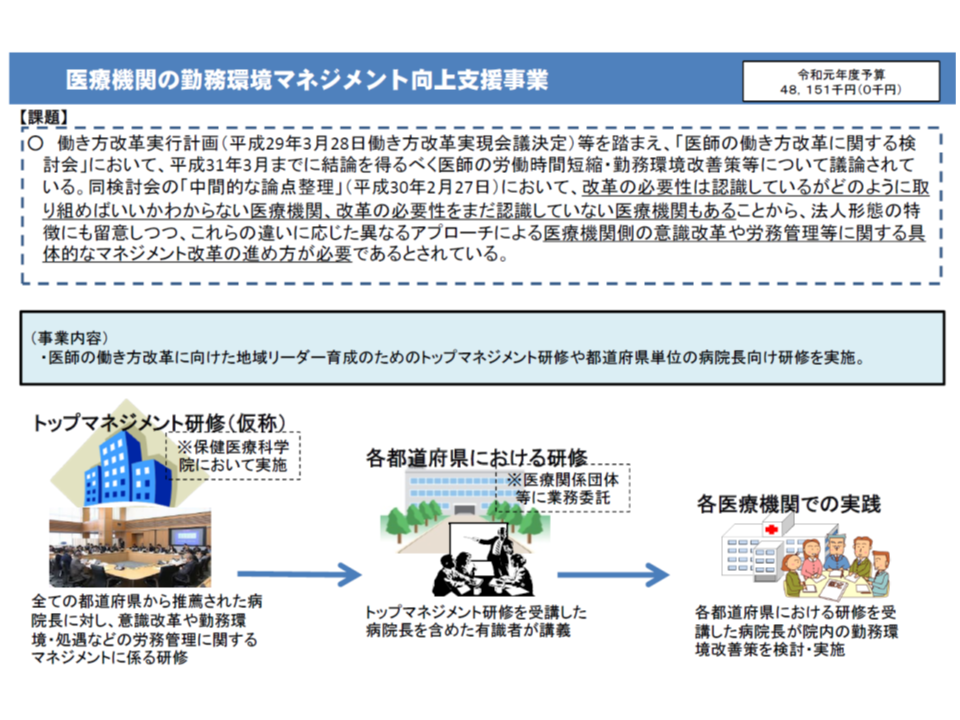
改革を進めるために厚生労働省では、例えば▼「医療機関の勤務環境マネジメント向上支援事業」(2019年度には4800万円の予算を確保)▼患者・国民が適切な受診を行うことを目指した「医療のかかり方普及促進事業」(同じく2億円弱)―などの支援を行っています。

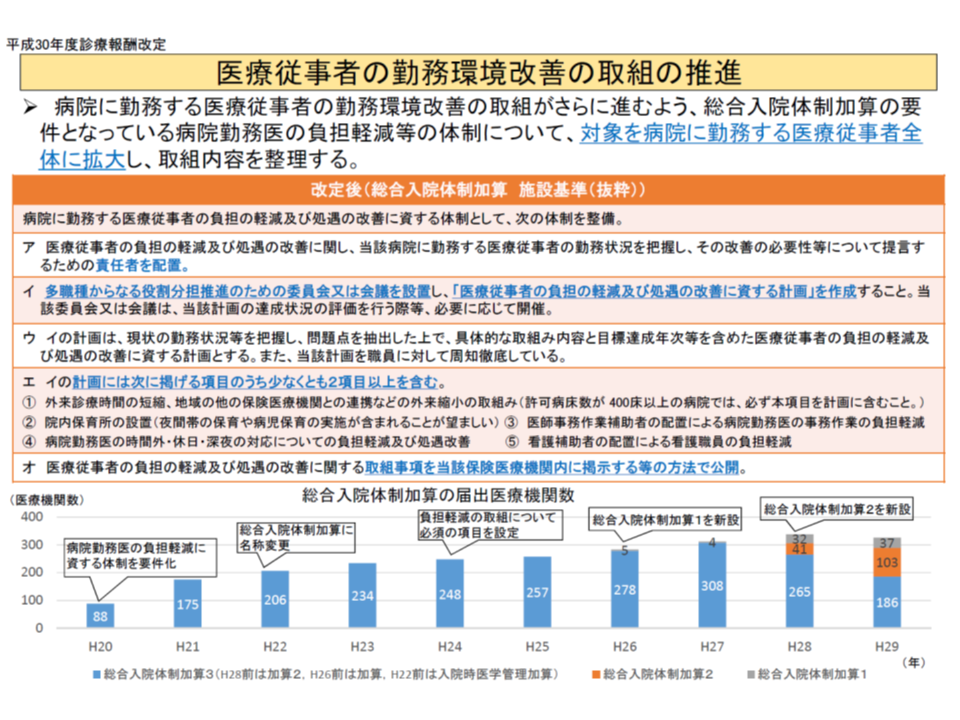
さらに、かねてより診療報酬で様々なサポートをしており、例えば、広範かつ高度な医療提供を行う病院を評価するA200【総合入院体制加算】(加算1:240点、加算2:180点、加算3:120点)は、「医療従事者の負担軽減・処遇改善」を実施している病院でなければ算定することはできません。逆に言えば、「医療従事者の負担軽減・処遇改善」、つまり働き方改革に取り組んでいる病院に、経済的インセンティブを与えています。
また、働き方改革では「医師でなくとも実施可能な業務を他職種に移管し、医師は『医師でなければ実施できない業務』に集中する」というタスク・シフティングが非常に重要となります。
この点、例えば、A207-2【医師事務作業補助体制加算】は、医師が行っている事務作業を補助者(クラーク)に移管することを経済的に後押ししています。
また、A244【病棟薬剤業務実施加算】は、病棟薬剤師が「入院患者の過去の投薬・注射、副作用発現状況などの情報収集」などを行うことで、医療安全の向上を狙うとともに、「医師の負担軽減」の実現をも目指した点数と言えます。
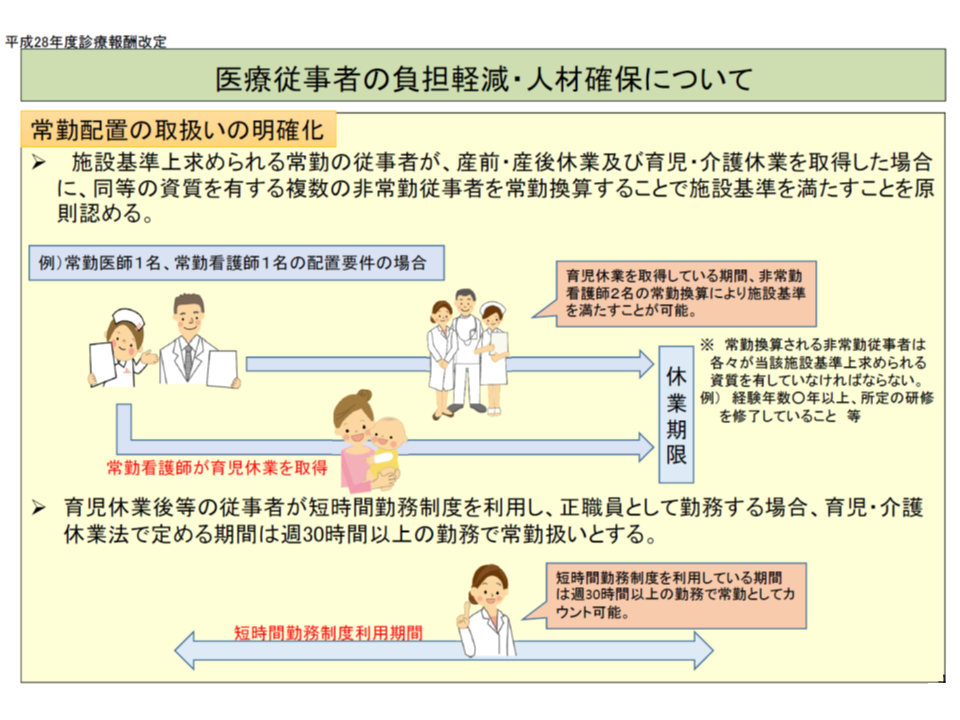
一方、医療の質や安全性を確保するためには、高度なスキルを持った医療職種が配置されていることが求められ、例えば▼専従の常勤医師・常勤看護師の配置▼専任の常勤医師・常勤看護師の配置―などが、さまざまな点数の施設基準で求められています。ただし、医療現場では「厳しい施設基準をクリアするために、医師や看護師などのスタッフの労働が過剰になっている面もある」との指摘もあります。そこで、昨今の診療報酬改定では「施設基準の緩和・柔軟化」が図られており、例えば「常勤職員が産前・産後休業、育児・介護休業を取得した場合、同等の資質を有する『複数の非常勤職員』を常勤換算して施設基準を満たすことを原則認める」などです。

さらに、医療従事者にとって非常に大きな負担となっている、提出書類などについても簡素化が図られています。
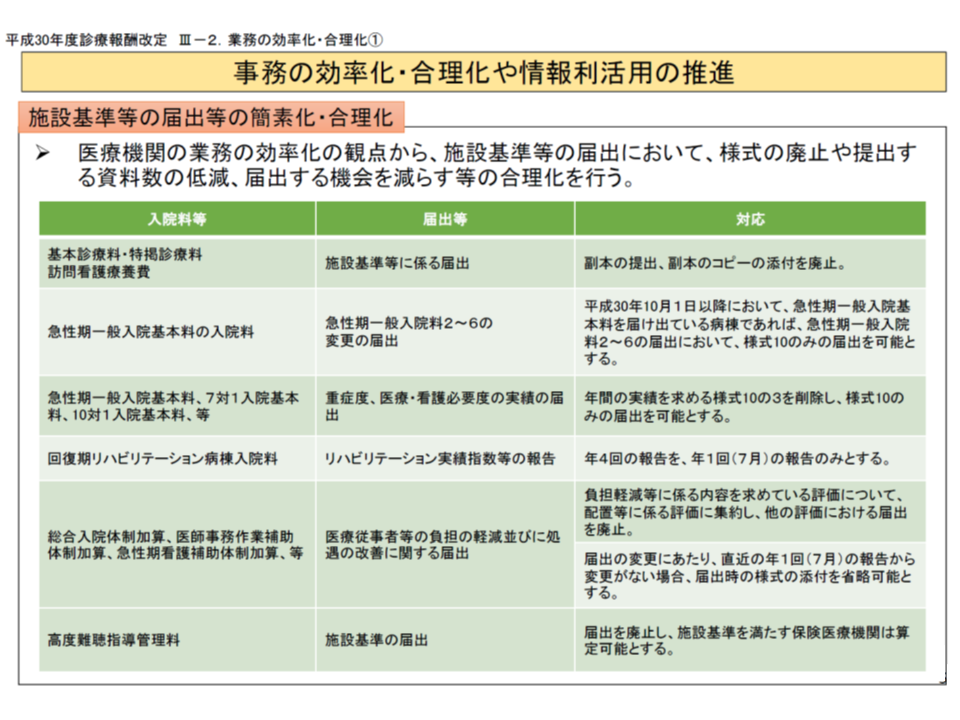
こうした診療報酬による「医師をはじめとする、医療従事者の働き方改革」サポートは極めて重要で、2020年度の次期診療報酬改定でも「最重要項目」の1つに位置付けられると見込まれます。
5月29日の中医協総会では、診療側委員から「診療報酬による働き方改革サポート」の充実を求める具体的な声が相次ぎました。
猪口雄二委員(全日本病院協会会長)は、「夜勤スタッフの確保のためにコスト(人件費)が高騰し、病院経営はますます厳しくなっている。全病院に共通する入院基本料の引き上げなどを検討すべき」と提案(関連記事はこちらとこちら)。
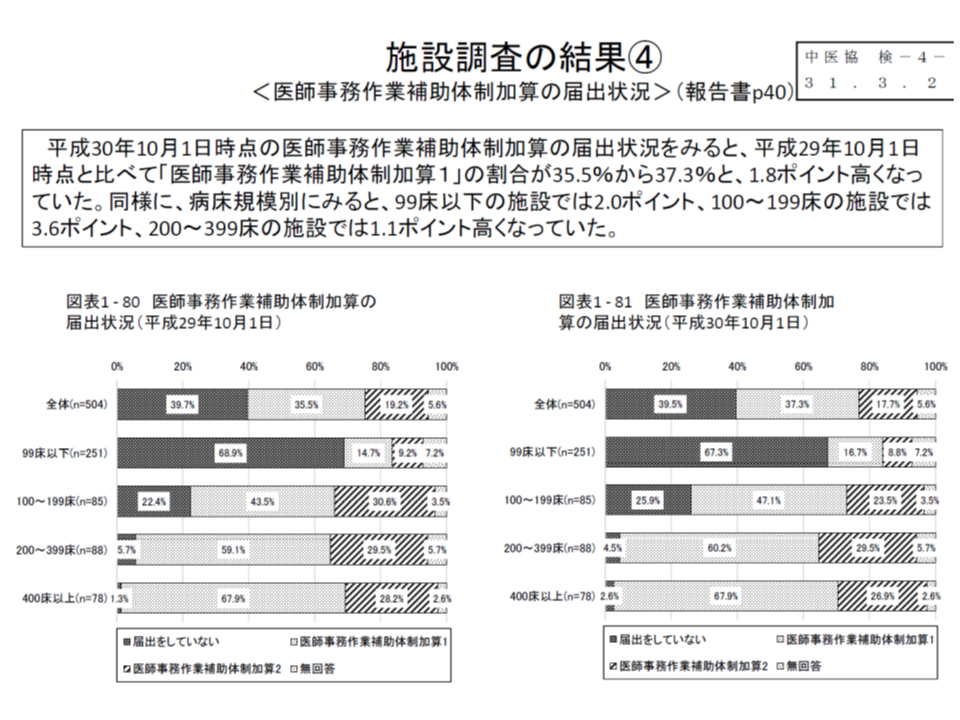
また松本吉郎委員(日本医師会常任理事)や今村聡委員(日本医師会副会長)、猪口委員は、「A207-2【医師事務作業補助体制加算】は、医師の負担軽減に大きな効果があるが、届け出は病院全体の3割程度にとどまり、とくに中小病院で届け出がなされていない」と指摘。背景を詳しく分析し、施設基準緩和などの対策をとるべきと訴えています。
こうした診療側の指摘・要望に対し支払側委員は「違和感を覚える」と反論。幸野庄司委員(健康保険組合連合会理事)は、「医師の働き方改革を診療報酬でサポートする場合、業務効率化を阻害する要因の排除(例えば過剰な書類の整理など)を念頭に置くべきで、入院基本料の引き上げや加算創設・増点などではない。働き方改革は、▼トップ(院長等)のマネジメント改革▼医療従事者の意識改革▼業務の効率化―という順で進めるものだ。診療報酬はだれが負担しているのかを考えるべきである」と述べています。
この点、診療側の今村委員・松本委員は「医師の働き方改革は、医療安全の向上に資する」点を強調しています。▼点数の引き上げ→▼スタッフの確保→▼医師の負担軽減→▼医療の質の向上―という流れを考えれば、点数(入院基本料や加算など)の引き上げを行う方向は誤ってはいないとの再反論と言えるでしょう。
今後も(おそらく2020年度診療報酬改定以降も)議論すべき、非常に重要な論点といえます。
この点をどう考えていくべきでしょうか。まず医療においては「質の低下は許されない」ことを考えなければなりません。例えば、最近では「コンビニエンスストアの24時間営業の是非」が問われています。人件費高騰による経営圧迫や、そもそもスタッフ確保が困難なため、オーナーサイドから「必ずしも24時間営業をする必要はないのではないか」との声がにわかに高まっています。しかし、医療において、院長が「スタッフが確保できず、また人件費が嵩むので24時間の救急体制はとれない」と判断することは非常に困難でしょう(仮に判断するとしても断腸の思いでのものと推測されます)。通常のサービスと異なり、医療は「人の生命を預かっている」という点に留意が必要です。
また、一般のサービスにおいて「人件費増を価格に上乗せする」ことは頻繁に行われます。保険医療の価格は「診療報酬」であり、改定論議の中で「人件費増を価格に上乗せする」という判断も選択肢の1つと言えそうです。保険医療機関では、公定価格である診療報酬が主な収入源となるため、人件費や物価の変動は診療報酬の中で勘案する必要があるためです。
一方で、財源には限りがあることも事実です。こうしたさまざまな要素も踏まえた、積極的な改定論議に期待が集まります。
なお島弘志委員(日本病院会副会長)は、この点に関連して「現在でも多くの病院に労働基準監督署が入るが、そこで最も大きなダメージを受けるのが『救急医療』である。医療の質を落とさずに、労働時間をどう短縮していけばよいのか、皆で知恵を出し合う必要がある」と述べています。医療現場が疲弊すれば、それは我々国民に跳ね返ってきます。良いサービスを受けるには、それなりの対価が必要になることをしっかりと理解し、「より良い医療が提供され、同時に、より良い医療が受けられる」体制に向けて建設的な議論をしていく必要があります。
入院基本料の「看護師夜勤72時間」要件、柔軟にすべきか、堅持すべきか
なお、働き方改革が求められるのは「医師」だけでなく、「看護師」などのメディカルスタッフも同様です。この点について、猪口委員は「入院基本料の施設基準の1つに盛り込まれている『看護師夜勤72時間』要件について柔軟な取り扱いを検討してはどうか」との考えを示しました。しかし、吉川久美子専門委員(日本看護協会常任理事)は「72時間要件は堅持すべき」と強く反論、入院基本料に関する「重要論点」として今後も議論が継続されると考えられます。
さらに猪口委員は「専従・専任等の運用をさらに緩やかにしてはどうか」とも提案しています。A業務に専従するスタッフが、B業務との兼務も可能となれば、より少ない人数でより広範な業務を遂行できる、つまり「生産性が向上する」と期待されるのです。これに対し平川則男委員(日本労働組合総連合会総合政策局長)は「専従・専任のスタッフ配置をはじめとする診療報酬の施設基準は、安全性確保のために設定されたと考えられる。緩和等で安全性がどうなっているのかを見ていく必要がある」と慎重姿勢をとっています。
上記の72時間要件も施設基準の1つであり、さまざまな角度からの検討が行われることになるでしょう。
【関連記事】
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
東日本大震災を受けた診療報酬の被災地特例、福島では継続するが、宮城・岩手は最長2021年3月で終了―中医協総会(2)
要介護高齢者への維持期「疾患別リハ料」は2019年3月末で終了、介護保険への移行完了―中医協総会(1)
3割程度の救急病院で医師の働き方改革が「困難」、医師増員での対応は実現可能か―日医
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、診療報酬で対応できる部分も少なくない。医師増員に伴う入院基本料引き上げも検討を―四病協
病院の働き方改革等に向け、多職種の行為を診療報酬で評価し、入院基本料を引き上げよ―日病協





