救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
2019.2.21.(木)
2024年4月から適用する「勤務医の時間外労働上限」について、▼原則として年960時間以内・月100時間未満▼救急医療機関など地域医療確保のために必要な特例水準として年1860時間以内―としてはどうか―。
厚生労働省は2月20日の「医師の働き方改革に関する検討会」(以下、検討会)に、新たにこういった提案を行いました。

2月20日に開催された、「第19回 医師の働き方改革に関する検討会」
目次
勤務医の時間外労働は「年間960時間以下」が原則、救急医療機関などでは長い上限を
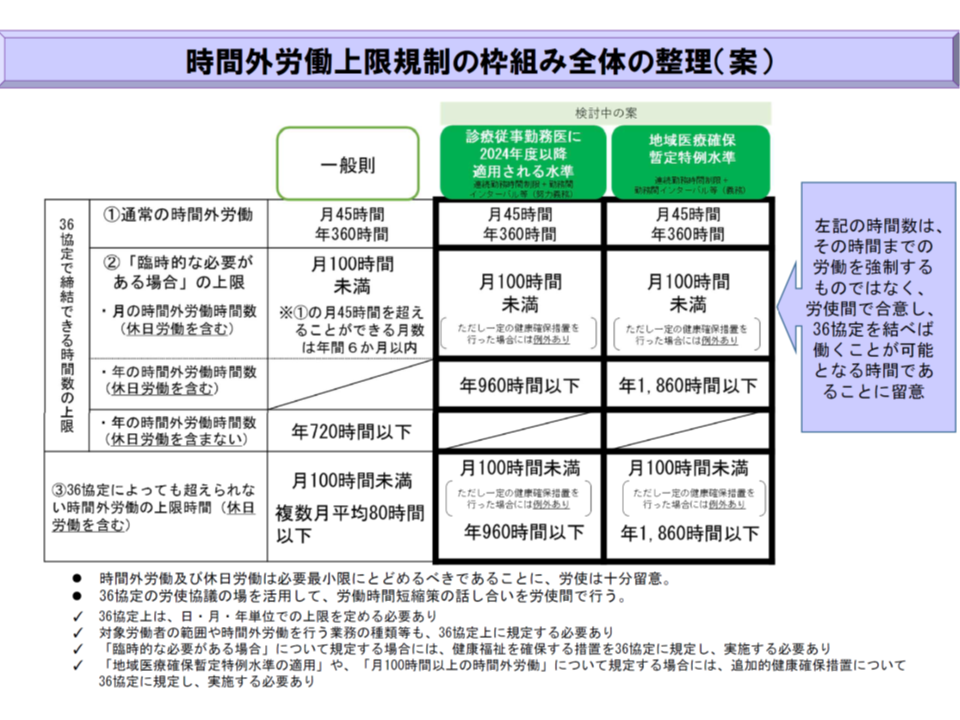
この4月(2019年4月)より「時間外労働の限度を、1か月当たり45時間、かつ1年当たり360時間とする原則を設け、これに違反した場合には、特例の場合を除いて罰則を課す」「労使が合意して協定を結ぶ場合においても、上回ることができない時間外労働時間(特例)を年720時間(=月平均60時間)とする」といった改正労働基準法が適用されます(看護師などにも適用される)。
ただし医師(勤務医)については応召義務などの特殊性があることから、今年(2019年)3月までに「規制の在り方」を検討会で固め、その適用を5年後(2024年4月から)とすることになっています。
検討会では、「医師でなくとも実施可能な業務を、他職種に移譲していく(タスク・シフティング)」「労働と研鑽の切り分けを明確化していく」などの方針を固め、現在、「時間外労働の上限をどの程度に設定するべきか」という詰めの議論を行っています。
この時間外労働上限(仮に労使が合意したとしても、超過が認められない)については、これまでに次のような提案が厚労省からなされていました(関連記事はこちら)。
【原則(A水準)】
年間960時間以下・月100時間未満(やむを得ず月100時間を超える場合には「産業医等による面接に基づく必要な措置(就労制限など)をとる」ことを義務化し、あわせて連続勤務28時間以内・勤務間インターバル9時間以上などの努力義務を課す)
【地域医療を確保するための特例(B水準)】(地域医療確保暫定特例水準、救急医療機関など)
年間1900-2000時間以内(やむを得ず月100時間を超える場合には「産業医等による面接に基づく必要な措置(就労制限など)をとる」こと、連続勤務28時間以内・勤務間インターバル9時間以上などを義務化する)
【技能向上のための特例(C水準)】(研修医や専攻医など)
A水準よりも長い上限を設定する(やむを得ず月100時間を超える場合には「産業医等による面接に基づく必要な措置(就労制限など)をとる」こと、連続勤務28時間以内・勤務間インターバル9時間以上などを義務化する)
2月20日の検討会では、B水準・C水準について新たな提案がなされ、非常に活発な議論が行われました。本稿では「B水準」についてお伝えし、C水準については別稿で紹介します。
データ精査(労働から研鑽を除外)し、「救急医療機関等で年間1860時間」の新提案
B水準の旧提案である「1900-2000時間」は、勤務医の10%程度が「脳・心臓疾患の労災認定基準における時間外労働の水準」の2倍となる年間1920時間を超えて労働を行っている(さらに1.8%の勤務医は、「脳・心臓疾患の労災認定基準における時間外労働の水準」の3倍となる年間2880時間超)とのデータを踏まえ、こうした超過重労働(上位10%)を「まず1900-2000時間程度以内に抑え、健康確保に努める必要がある」との考えに基づいて設定されました。
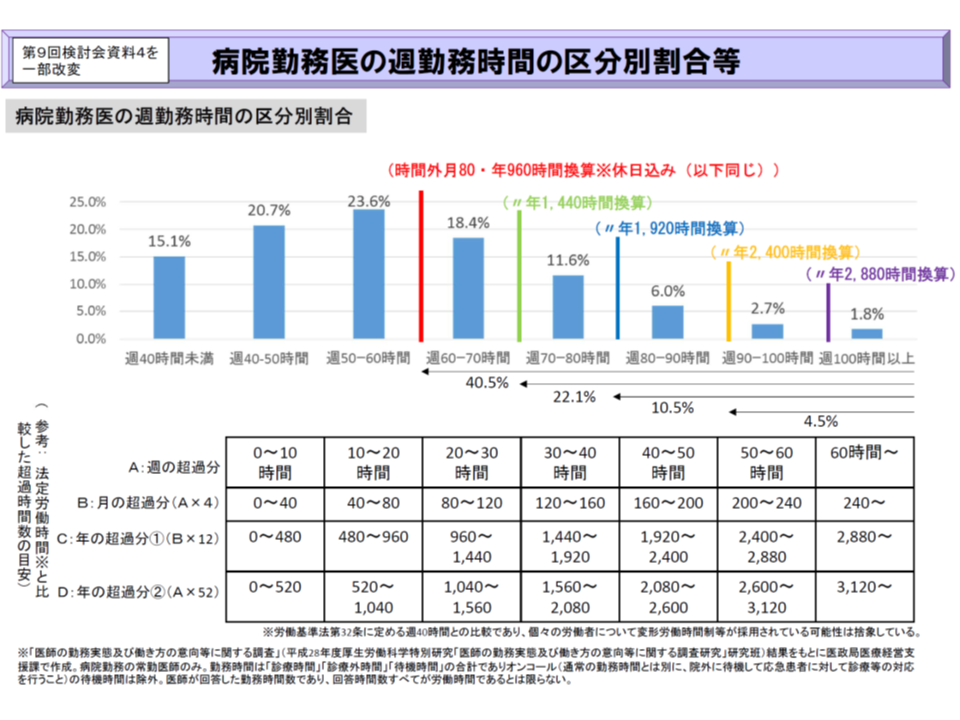
勤務医の4割は年間960時間超の、10.5%は1920時間超の、1.8%は2880時間超の過重労働をしている
検討会では、このデータについて「労働時間の中に、労働に該当しない研鑽などが含まれているのではないか」との指摘があり(関連記事はこちら)、厚労省で精査。具体的には、これまでの議論で「労働は管理者や上席の指示を受けるもの、研鑽は指示なしに行うもの」という一定のラインが引かれつつあることを踏まえ、「時間外のうち、指示のない時間」を削除しています。この結果、勤務医の労働時間はわずかながら「短い」方向にシフトしました(上位10%の時間外労働は、旧データでは1944時間、精査後の新データでは1904時間)。
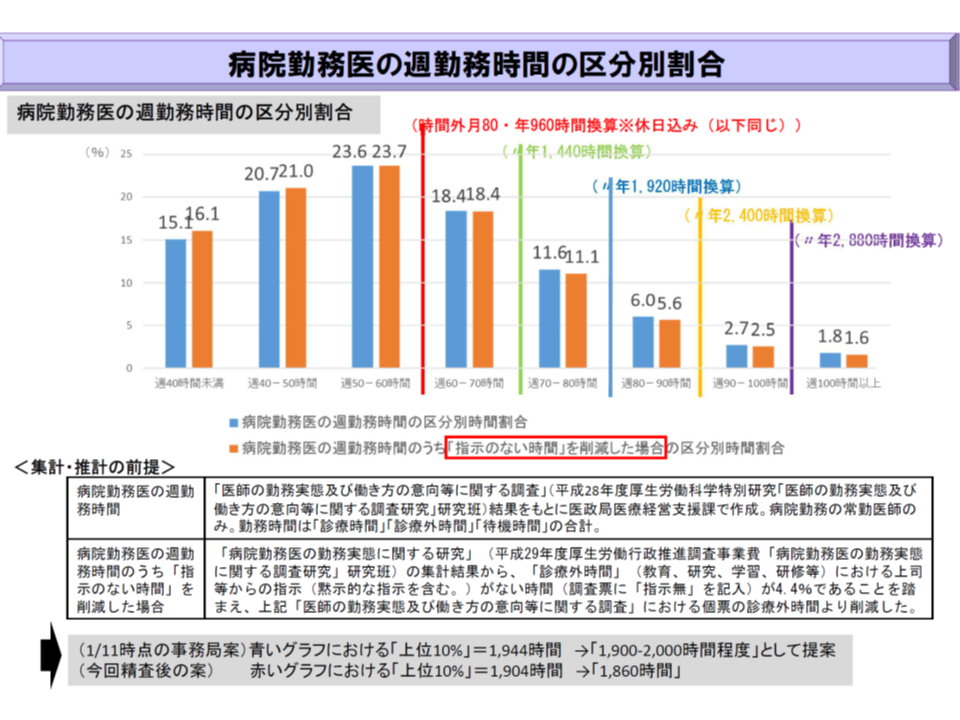
これを受け、今般、厚労省はB水準の時間外労働上限として「年1860時間以下」という新たな提案を行いました(1904時間を下回り、12か月で割り切れる、切りの良い数字というイメージ)。旧提案に比べて一定程度「短い上限」となりましたが、これは、上述のようにデータの精査に基づくものと言えます。
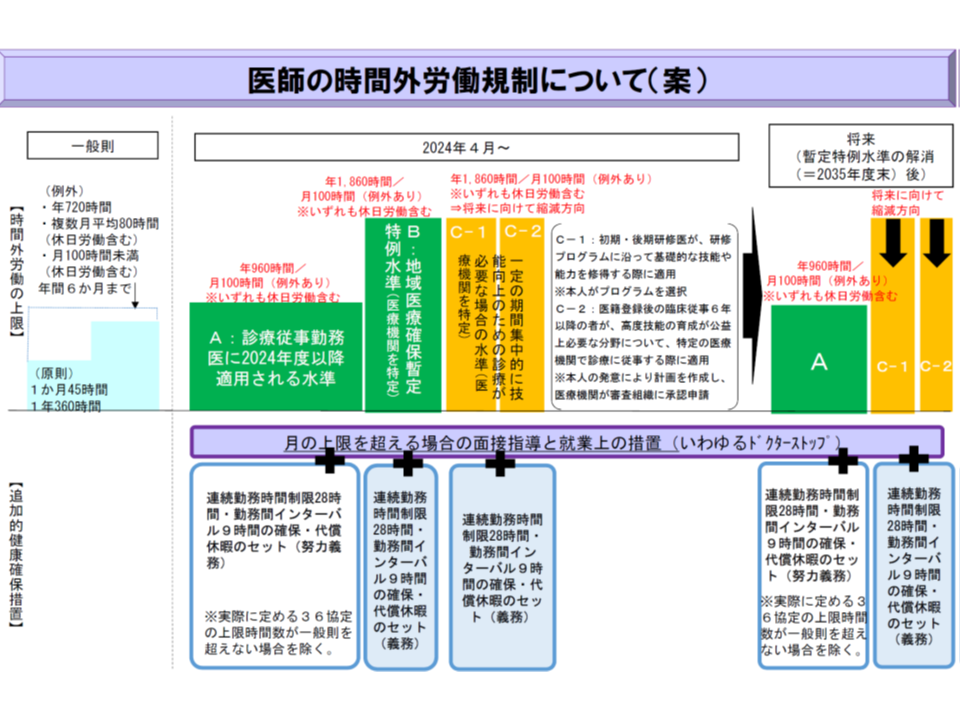
また、繰り返しになりますが、B水準の医療機関では「勤務医すべてが年1860時間の時間外労働をしなければならない」わけではありません。当該病院において、例えば「救急医療に従事する医師を対象として、年間●●時間の時間外労働が可能」という協定(36協定)を結ぶことになり、その●●時間の上限が「1860時間」となるのです(病院によって「1500時間」のことも、「1000時間」のこともある)。
なお、B水準の対象医療機関は、都道府県で特定することになりますが、その目安として、厚労省は、(1)3次救急医療機関(2)2次救急医療機関かつ「年間救急車受入台数1000台以上」かつ「医療計画で5疾病5事業確保のために必要と位置付けられた医療機関」(3)在宅医療で特に積極的な役割を担う医療機関(4)都道府県知事が地域医療の確保のために必要と認める医療機関(小児救急医療機関や、へき地の中核医療機関など)(5)特に専門的な知識・技術や高度かつ継続的な疾病治療・管理が求められ、代替することが困難な医療を提供する医療機関(高度がん治療、移植医療等極めて高度な手術・病棟管理、児童精神科等)―というより詳しい例示を行いました(案)。(1)から(4)で約1400施設が該当する((5)は推計が困難)とみられます。
B水準・1860時間にも賛否両論
この新提案(B水準・1860時間以内)に対し、検討会委員からはさまざまな意見が出されました。
若手医師の代表とも言える三島千明構成員(青葉アーバンクリニック総合診療医)は、健康確保措置(連続勤務28時間以内や9時間以上の勤務間インターバルなど)の確実な実行などを条件に、B水準(年間1860時間以内)は「許容できる水準である。制度の建付けとしては良い」と厚労省案を評価。
他方、病院経営者でもある馬場武彦構成員(社会医療法人ペガサス理事長)は、大阪府で実施した独自調査結果(救急搬送の4割程度は、大学病院等からのアルバイト医師がいることで対応できている)も踏まえ、「地域医療を守るためには、旧提案である1900-2000時間程度の上限設定が必要である」と強く訴えました。
これに対し、労働組合の立場として参画する森本正宏構成員(全日本自治団体労働組合総合労働局長)は、「B水準は、現状の労働(超過重労働)を追認するもので、容認できない」と明確に反対しました。
賛否両論があり、今後も意見調整を進める必要があるでしょう。
さらに、時間外労働上限の設定をめぐって渋谷健司副座長(東京大学大学院医学系研究科国際保健政策学教室教授)は、「病院経営者サイドは『地域医療を守る』と言うが、それは患者を人質にとって、若手医師に苛酷な労働を強いているだけではないか」「そもそも、なぜ『上位10%』ラインを上限に設定するのか、その根拠が明確でない」「若手勤務医がこの上限をどう捉えているのか、きちんと検討すべきだ」と強い口調で指摘しました。
この指摘に対し厚労省大臣官房の迫井正深審議官(医政、医薬品等産業振興、精神保健医療、災害対策担当)(老健局、保険局併任)は、「勤務医の労働実態に関するデータを精査し、また地域医療の実態を踏まえて、『ここまでなら実現できる』というライン(上限)が1860時間である」「地域医療の確保と医師の健康確保は渋谷副座長の指摘するようにトレードオフの関係にはない。ただし、働き方改革を進めると同時に、守らなければならないものもある(地域医療が崩壊することは許されない)」「全病院において労務管理等を適切に行ってもらう必要がある」旨を述べ、厚労省提案への理解を求めました。しかし、渋谷副座長は「このままの議論では、副座長を辞させてもらう」とも述べており、議論が大詰めを迎える中、どのように調整が行われるのか、を進めるのか注目が集まっています。
働き方改革に限らず、政策には「解」がありません。仮に「解」があれば、関係者が貴重な時間を使って議論する必要はないのです。可能な限りのエビデンスに基づいて選択肢を用意し、その中から、より「納得感の高い」もの、より「実現可能性が高い」ものを探り、さらに効果を検証して「選択肢を修正していく」しかないのです。
その「実現可能性が高い」選択肢として、今回「B水準・1860時間」が導きだされたものですが、未来永劫「B水準・1860時間」が続くわけではありません。継続した実態調査が行われ、徐々に時間短縮を行い、さらに現時点では「2036年の解消を目指す」こととされています。労働法制の研究者である荒木尚志構成員(東京大学大学院法学政治学研究科教授)は「スタートとして悪くない水準ではないか。実態法規として、健康確保措置などが盛り込まれたことは非常に大きい」と厚労省案の実現可能性の高さを評価しています。
また岩村正彦座長(東京大学大学院法学政治学研究科教授)も、「働き方改革後の行動変容は読み切れない。まず最も苛酷な労働を行っている医師の救済に絞って、上限の設定や健康確保措置を組み合わせて医師の健康を守り、あわせて地域医療への影響も検証していく方向で検討すべきではないか」とコメントしています。
医師働き方改革が、地域の医師偏在等を助長しないか
ところで、勤務時間の長い医師が多く在籍している医療機関として「大学病院」があげられます。大学病院長である山本修一構成員(千葉大学医学部附属病院院長)は、「これまで大学病院では労務管理の意識が薄かった。現在、個々の病院でも、大学病院の集まり(医学部長病院長会議など)でも労務管理に努めている」ことを説明しています。
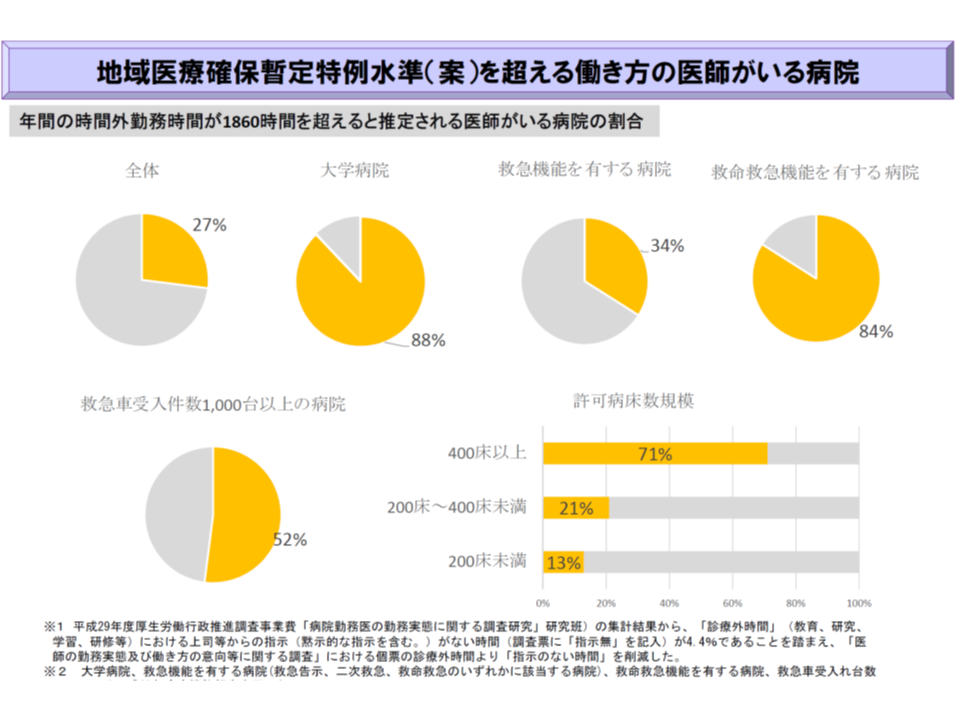
ただし、大学病院で徹底した労務管理を行うとすれば、「大学病院本院において、より多くの医師が必要となり、地域の病院から派遣医師を引き揚げる」ことにつながるのではないか、との懸念もあります(検討会では今村聡構成員(日本医師会副会長)が指摘)。そうした場合、「医師偏在が助長されないか」という別の問題も出てくるため、地域医療への影響を十分に見ていく必要があるでしょう。この点、地域の病院の合併・統合が極めて重要な選択肢となります。
また、中井修参考人(日本病院会常任理事、岡留健一郎構成員(日本病院会副会長)の代理出席)は、「勤務医の労働時間が長くなる背景には、医師不足があり。この一因として、勤務医でいるよりも、診療所を開業したほうが、収入が良くなることがあげられると思う。病院への診療報酬財源を手厚くし、勤務医の処遇改善を図る必要がある」と述べ、医師の働き方改革は、▼医師需給▼診療報酬―とも関連する問題であると指摘しています。
たしかに、医師の働き方改革論議が決した後には、「上限を守りながら(つまり医師の健康を確保しながら)、地域医療を守るためには、医師の増員が必要である」といった方向が示される可能性もあるかもしれません。
【関連記事】
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
業務移管など「勤務医の労働時間短縮策」、実施に向けた検討に着手せよ―厚労省
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
医師事務作業補助体制加算、より実効ある「負担軽減」策が要件に―中医協総会 第387回(2)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
医師の労働時間規制、働き方を変える方向で議論深める―医師働き方改革検討会(2)
勤務医の負担軽減目指し、業務移管など緊急に進めよ―医師働き方改革検討会(1)
タスク・シフティングは段階的に進める方向で議論―医師働き方改革検討会
医師の勤務実態を精緻に調べ、業務効率化方策を検討―医師働き方改革検討会
罰則付き時間外労働規制、応召義務踏まえた「医師の特例」論議スタート—医師働き方改革検討会
医師への時間外労働規制適用に向けて検討開始、診療報酬での対応も視野に—厚労省
医師も「罰則付き時間外労働の上限規制」の対象とするが、医療の特殊性も検討―働き方改革
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医師の働き方改革、細部論議の前に「根本的な議論」を改めて要請―四病協
医師の働き方改革に向け、議論の方向を再確認してもらうための提言行う—四病協
地方勤務の意思ある医師、20代では2-4年を希望するが、30代以降は10年以上の希望が増える—厚労省
医師の働き方改革、地域医療提供体制が崩壊しないよう十分な配慮を―四病協
「医療の危機的状況」を明らかにし、患者・家族の「不安」を解消して、適切な医療機関受診を促せ―厚労省・上手な医療のかかり方広める懇談会
医療現場の窮状、国民にどう周知し、理解してもらうかが重要な鍵―厚労省・上手な医療のかかり方広める懇談会
「ここに行けば正しい医療情報が得られる」サイト構築等の検討を―厚労省・上手な医療のかかり方広める懇談会
医療は危機的状況、良質な医療確保のため「上手に医療にかかる」ことが必要不可欠―厚労省・上手な医療のかかり方広める懇談会
「webサイト構築で情報伝達」は幻想と認識し、ターゲットにあった伝達経路を考えるべき―厚労省・上手な医療のかかり方広める懇談会
医療現場の窮状、国民にどう周知し、理解してもらうかが重要な鍵―厚労省・上手な医療のかかり方広める懇談会
「ここに行けば正しい医療情報が得られる」サイト構築等の検討を―厚労省・上手な医療のかかり方広める懇談会
看護師特定行為研修、▼在宅・慢性期▼外科術後病棟管理▼術中麻酔―の3領域でパッケージ化―看護師特定行為・研修部会
看護師の特定行為研修、「在宅」や「周術期管理」等のパッケージ化を進め、より分かりやすく―看護師特定行為・研修部会
感染管理など、特定看護師配置を診療報酬算定の要件にできないか検討を—神野・全日病副会長
看護師に特定行為研修を実施する機関、34都道府県・69機関に―厚労省
看護師の行う特定行為「気管挿管」「抜管」を除く38行為に―15年10月から研修開始、医道審部会
特定行為研修、厚労省が詳細を通知―10月施行に向け
特定行為研修を包含した新認定看護師を2020年度から養成、「特定認定看護師」を名乗ることも可能―日看協
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
主要手術の公民比率など見て、構想区域ごとに公立・公的等病院の機能を検証―地域医療構想ワーキング(1)
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
学識者を「地域医療構想アドバイザー」に据え、地域医療構想論議を活発化―地域医療構想ワーキング(2)
再編・統合も視野に入れた「公立・公的病院の機能分化」論議が進む―地域医療構想ワーキング(1)
2018年度の病床機能報告に向け、「定量基準」を導入すべきか―地域医療構想ワーキング
2025年に向けた全病院の対応方針、2018年度末までに協議開始―地域医療構想ワーキング
公的病院などの役割、地域医療構想調整会議で「明確化」せよ—地域医療構想ワーキング
急性期病棟、「断らない」重症急性期と「面倒見のよい」軽症急性期に細分―奈良県
「入院からの経過日数」を病棟機能判断の際の目安にできないか―地域医療構想ワーキング(1)
急性期の外科病棟だが、1か月に手術ゼロ件の病棟が全体の7%—地域医療構想ワーキング(2)
公的病院や地域医療支援病院、改革プラン作成し、今後の機能など明確に—地域医療構想ワーキング(1)





