勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
2018.2.20.(火)
医師の働き方改革を進めるためには、医師の勤務実態の正確な把握をした上で、タスク・シフティング(業務の他職種への移管)やタスク・シェアリング(業務の共同)、女性医師支援などを行う必要があり、勤務医の特性も考慮した時間外労働の上限を設定する必要がある。その際、「医療機関の経営」や「地域医療の確保」「国民の理解」などを総合的に検討しなければならない―。
厚生労働省の「医師の働き方改革に関する検討会」(以下、検討会)は2月16日、こうした内容を盛り込んだ「中間的な論点整理」(以下、中間まとめ)を行いました。
検討会では今秋(2018年秋)ごろまでに、より具体的な議論を本格化させ、来年(2019年)3月を目途に最終報告書をまとめる予定です。なお、円滑な議論に向けて労働時間上限などに関する「医療界案」が近く提示される見込みです。

2月16日に開催された、「第7回 医師の働き方改革に関する検討会」
目次
宿日直許可の現行基準、実態に合っておらず見直すべきか
お伝えしているように検討会では、医師への「罰則付きの時間外労働の上限規制」の適用の在り方や、そもそもの「医師の働き方改革」などに関する議論を行っています。今般、これまでの議論を整理し、具体的議論の素材となる中間まとめを行いました。
まず「医師の働き方改革」に関連の深い論点を見てみましょう。
中間まとめでは、まず、我が国の医療が「一人ひとりの医師の崇高な理念(極めて長時間の労働を行うという、いわば自己犠牲)により支えられてきた」ことを確認した上で、「我が国の保健医療が、医療従事者の負担と倫理観に過度に依存したシステムであってはならない」と強調。医師の働き方改革を早急に進めることが必要と宣言しています。
こうした基本認識に立って、(1)医師の勤務実態(2)勤務改善の環境―について現状と今後の方向性を示しています。
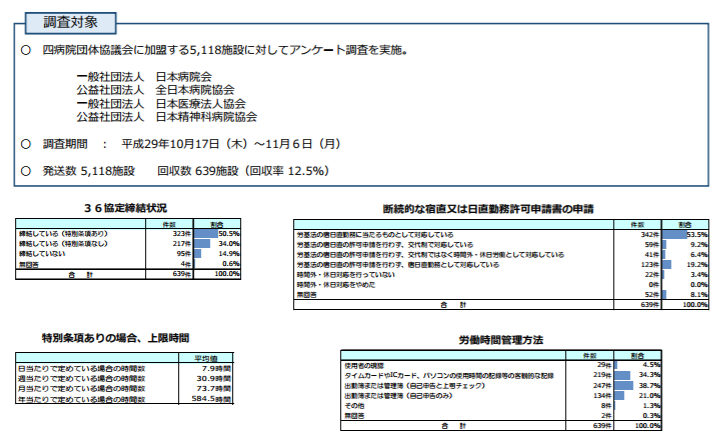
前者の(1)勤務実態については、▼社会情勢、働き方、テクノロジーが変化してきている中、応召義務の在り方をどう考えるか▼自己研鑽には「一般診療における新たな知識習得のための学習」「学位取得するための研究や論文作成」「専門医取得するための症例研究や論文作成」などさまざまあるが、労働時間該当性をどう考えるか▼宿日直許可の基準について、実態などを踏まえてどう考えるか―といった点が今後の重要論点になります。
このうち自己研鑽については、「医師は患者に対して質の高い医療を提供するために、使用者の指示とは関係なく自己研鑽に努める倫理観を強く持っており、労働に該当するかどうかの切り分けが困難である」「労働ではなくあくまで『自己研鑽』である」との意見が出ており、最終報告書に向けた議論が白熱すると予想されます。
また宿日直については、現在▼夜間業務が、少数の要注意患者の定時検脈のような「軽度または短時間の業務」のみにとどまる▼夜間に十分睡眠をとり得る―といった場合には労働時間に含めないという基準が設定されています。しかし、医療現場での宿日直の実態をみれば、こうした基準に合致するケースは少なく、規定通りに考えれば「宿日直であっても労働時間に含まれる」ことになってしまいます。このため岡留健一郎構成員(福岡県済生会福岡総合病院名誉院長、日本病院会副会長)は、「現状に合っていない基準の方を見直すべき」と強く求めています。
一方、福島通子構成員(塩原公認会計士事務所特定社会保険労務士)は、「現行基準は医師の健康管理に資するもので、変えるべきではない」と主張。ただし「宿日直時間のうち休憩時間などを労働時間から除外する運用を行ってはどうか」といった旨の提案も行っています。もっとも「宿日直のうち、どの程度の休憩時間があるのか」というデータはなく、厚労省が現在行っている「タイムスタディ調査」で把握できるのか、結果発表が待たれます。
厚労省は、当直時の休憩時間などの実態を把握するため、病院勤務医のタイムスタディ調査を実施している
なお、自己研鑽に関連して、「大学病院を一般病院と同列に考えるべきか」という問題意識を持つ構成員が少なくないことも分かりました。大学病院は、「治療」のほかに「教育」「研究」の役割も担っており、こうした点を考慮すべきか、どうかという点です。
山本修一構成員(千葉大学医学部附属病院病院長)や猪俣武範構成員(順天堂大学付属病院医師)ら大学病院関係者だけでなく、裵英洙構成員(ハイズ株式会社代表取締役社長)ら多くの構成員が「大学病院では教育や研究を行っており、ガバナンスの仕方も違う。医師一律に働き方改革を検討するではなく、特性に応じた働き方改革の検討を行うべきではないか」との見解を示しています。もっとも、これを敷衍していけば「救急医療の基幹となっている病院」「臨床研修医や専門医を目指す専攻医を多く抱える病院」なども、重要な役割・特性を担っており、どこまで「機能や特性を考慮すべき」なのか、難しい論点となりそうです。
タスク・シェア等進めるために、病院の集約化を検討すべきか
後者の(2)勤務環境の改善については、▼健康管理の充実▼タスク・シフティング(業務の他職種への移管)▼タスク・シェアリング(業務の医師間での共同)▼女性医師の支援▼ICT活用▼都道府県に設置された医療勤務環境改善支援センターの改善―などが、論点に挙げられています。
このうちタスク・シフティングについては、あわせて固められた「緊急的な取り組み」にも盛り込まれており、継続した「業務移管」が重要であることが分かります(関連記事はこちら)。この方向に異を唱える構成員はいませんが、森本正宏構成員(全日本自治団体労働組合総合労働局長)は「業務を移管される側の医療関係者への影響も大きく、その意見も十分に踏まえるべき」と注文を付けています。
またタスク・シェアリングについては、「同一医療機関内での複数主治医制やシフト制の導入」「地域の複数の医療機関による時間外対応の体制整備」などが例示されました。後者は地域医療ネットワーク構築ともいうべきもので、地域によっては相当程度進められており、さらに2018年度の診療報酬改定では在宅医療分野でも評価されることになっています(関連記事はこちら)。
一方、前者の複数主治医制などを導入するには「医師の確保」が個別医療機関に求められ、解決しなければならない課題がいくつもあります。例えば、地方では医師不足・偏在が指摘されており、鶴田憲一構成員(全国衛生部長会会長)は「大学が医師確保のために、地方に派遣した医師を引き上げれば、地方の医療が疲弊するは明らか」と述べ、全国ベースでの検討が必要となりそうです。
さらに、山本構成員は、「各診療科に1、2人の医師がいるだけという小規模病院では医師が疲弊し、十分な医療提供は行えない。公的病院に限定してもよいが、集約化を検討すべきである」と訴えました。
この点、病院の集約化、つまり再編・統合を行えば、医師1人当たりの業務負担は減少します。また、米国メイヨ―クリニックとグローバルヘルスコンサルティング・ジャパンとの共同研究では「「症例数の集約化が、医療の質の向上につながる」ことが明らかになっており、近い将来、各地で検討しなければならない重要テーマの1つとなります。
ただし、病院の集約化には、地域住民が「医療へのアクセスが阻害される」と感じてしまうこともあり、地域住民の理解を得ながら慎重に進める必要があります。この点について戎初代構成員(東京ベイ・浦安市川医療センター集中ケア認定看護師)は、「自分(地域住民)が重症化した場合に、交通機関を利用してどの程度の時間内に一定の医療機関に運んでもらえるのか」が分かるようなツールがあれば、集約化への理解は得やすいのではないかと提案しています。
労働時間上限、病院経営や地域医療の確保とも密接に関連
次に、検討会に課せられた重要ミッションである「医師の時間外労働の上限規制」について、中間まとめの内容を見てみましょう。
検討会では、労働時間上限が「医師の生命・健康を守る」ことから導かれる点に鑑みて、「脳・心臓疾患の労災認定基準である【月100時間・2-6か月の各月平均で80時間】を超える上限設定は好ましくないとの指摘が一方であります。工藤豊構成員(保健医療福祉労働組合協議会事務局次長)は、「医療安全確保のためにも、スタッフが疲弊してしまうような緩やかな上限を設けるべきではない」旨を述べ、この点を改めて強調しています。
他方、医療提供の現状(例えば、救急医療や時間外診療、緊急手術など)を考慮すれば、「現状と著しく乖離した労働時間の上限規制を設ければ、病院経営・地域医療が確保できなくなってしまう」という問題点もあります。例えば「厳しい上限規制の下でも、十分な救急医療を提供しなければならない」と考えれば、シフトを組むための医師を確保しなければならず、人件費増で病院経営は窮地に立たされるでしょう。逆に「上限規制を守り、病院経営を確保しよう」と考えれば、「救急医療提供を控える」という選択をせざるを得ず、地域医療の確保が困難になるでしょう。
さらに、ここで考えなければいけないのは「国民の意識改革」も必要であるという点です。救急医療で言えば「軽症であるにもかかわらず、救急車をタクシー代わりに利用する」というモラルハザードが指摘され、ここまでいかずとも「空いているので、日中の受診を控え、夜間や休日に受診する」患者も少なくないと指摘されます。
中間まとめでは、▼病院経営を確保するために「財政的支援等」が必要である▼地域医療の実態、医療機関の役割や診療科等ごとの多様性を踏まえる必要がある▼行政や保険者も交えた国民の意識改革を進める必要がある―といった意見があることを紹介しています。
円滑な議論に向け「医療界案」の提示を日医の今村構成員が宣言
このように、労働時間の上限設定や働き方改革を進めれば、非常に幅広い分野に影響が生じ、逆に言えば幅広い分野からのサポートが必要となり、論点それぞれが非常に重要なものです。このため今村聡構成員(日本医師会副会長)は、「医療界が自主的に組織をつくり、まず、そこで上限などの具体案を作成して提案したい。残り少ない時間(2019年3月までの1年強)を考えれば、それをベースに検討会で議論してはどうか」と提案。厚労省医政局総務課の榎本健太郎課長は「中間まとめには、時間をかけて議論すべき論点と、速やかに整理しなければならない論点とが含まれている。これらを厚労省で整理して、他の検討会も含めて議論してもらう。今村構成員の自主的な取り組みは、検討を前に進めることができ、非常にありがたい」とコメントしています。
近く、具体的な上限時間などの「医療界案」と言うべきものが提示されることなり、その内容に注目が集まります。


【関連記事】
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
業務移管など「勤務医の労働時間短縮策」、実施に向けた検討に着手せよ―厚労省
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
医師事務作業補助体制加算、より実効ある「負担軽減」策が要件に―中医協総会 第387回(2)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
医師の労働時間規制、働き方を変える方向で議論深める―医師働き方改革検討会(2)
勤務医の負担軽減目指し、業務移管など緊急に進めよ―医師働き方改革検討会(1)
タスク・シフティングは段階的に進める方向で議論―医師働き方改革検討会
医師の勤務実態を精緻に調べ、業務効率化方策を検討―医師働き方改革検討会
罰則付き時間外労働規制、応召義務踏まえた「医師の特例」論議スタート—医師働き方改革検討会
医師への時間外労働規制適用に向けて検討開始、診療報酬での対応も視野に—厚労省
医師も「罰則付き時間外労働の上限規制」の対象とするが、医療の特殊性も検討―働き方改革
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会



