医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
2018.11.28.(水)
新たな医師偏在指標に基づき、今後、3次医療圏単位・2次医療圏単位で「医師多数地域」「医師少数地域」「医師中程度地域」(多数地域・少数地域以外)を定め、各都道府県において「医師確保計画」を定めることになる。その際、「医師多数地域」が、さらに他の地域から医師を確保することになれば、医師の地域偏在が助長されてしまうため、「医師多数地域」の計画では「他地域からの医師確保をしてはならない」こととしてはどうか―。
11月28日に開催された「医師需給分科会」(「医療従事者の需給に関する検討会」の下部組織)で、こういった方針が概ね固められました。後述するように、個別病院のリクルート活動などを規制するものではありませんが、医師偏在がまったく是正去れない状況が続けば、「別の規制」を求める声も出てきそうです。
医師需給分科会は、さらに詳細に医師偏在対策の内容を詰め、厚生労働省は、それをもとに今年度(2018年度)内に「医師確保計画」策定ガイドラインを固める考えです。

11月28日に開催された、「第24回 医療従事者の需給に関する検討会 医師需給分科会」
目次
地域の医師配置状況に応じた「医師確保計画」を策定
医師の地域偏在・診療科偏在が大きな課題となっています。政府(厚生労働省)は、「医師需給分科会」と「医療従事者の需給に関する検討会」の議論を踏まえた、改正医療法・医師法(今年(2018年)7月成立)に、次のような医師偏在対策を盛り込みました。
▼医師少数区域等で勤務した医師を認定する制度の創設
▼都道府県における医師確保対策の実施体制の強化(新たな「医師確保計画」の策定など)
▼医師養成過程を通じた医師確保対策の充実
▼地域の外来医療機能の偏在・不足等への対応
このうち「医師確保計画」は「医療計画」の一部として、都道府県が作成し、実行するものです。2020年度から稼働する(医師確保計画に沿って、各都道府県で医師確保対策を進める)予定で、▼今年度(2018年度)中に、厚労省が「計画作成」のための指針(ガイドライン)を定める▼来年度(2019年度)に、ガイドラインを拠り所に各都道府県で計画を作成する▼2020年度から実行する―というスケジュールが描かれています。
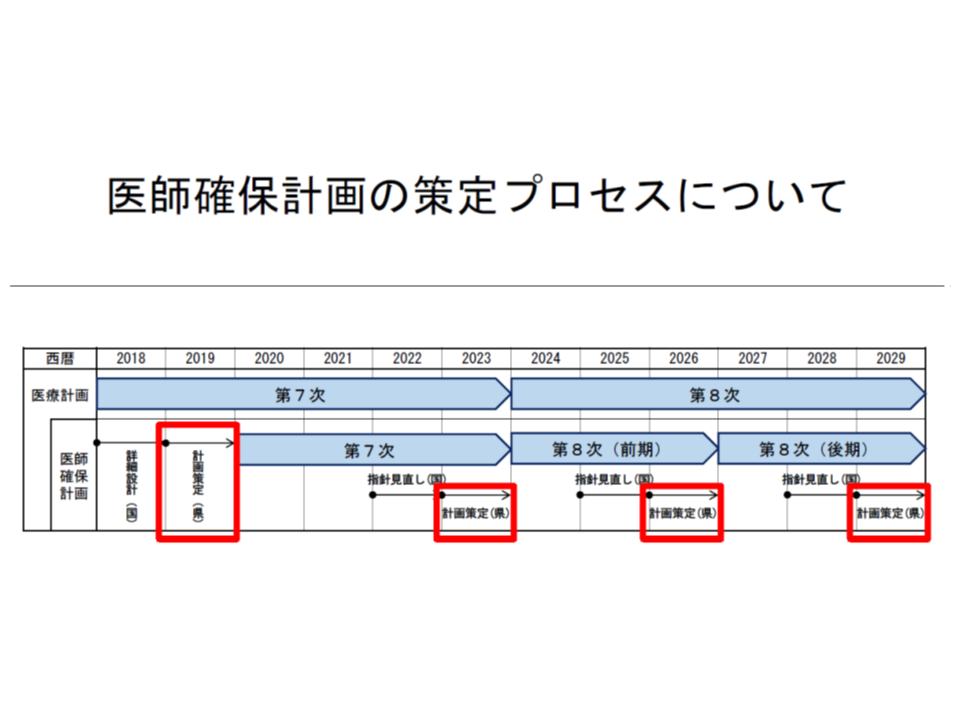
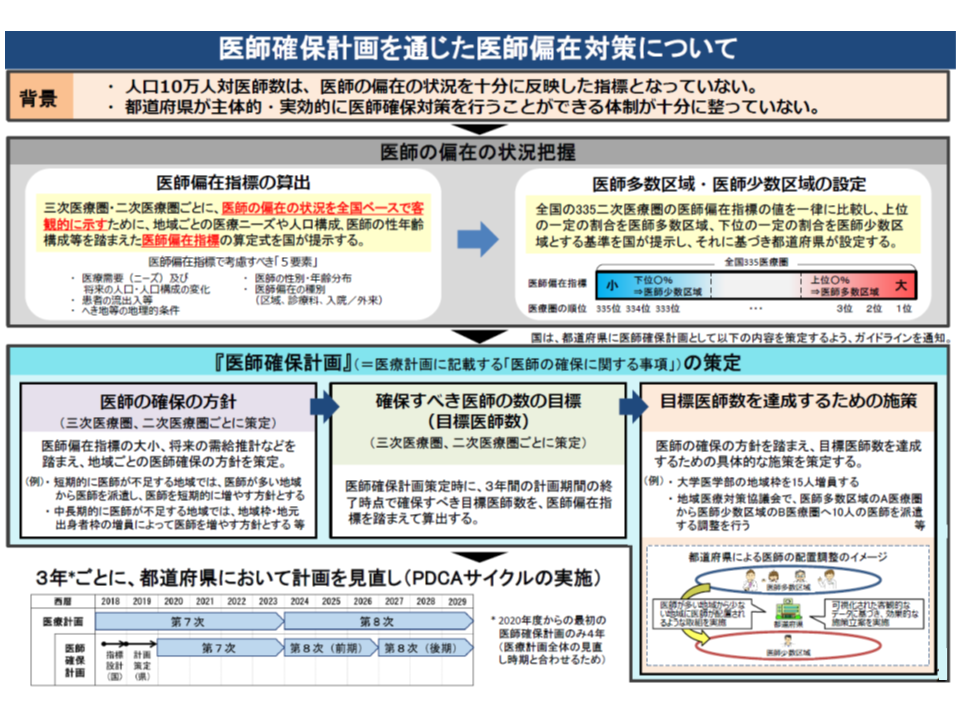
日本全国で見ると、▼地域ごとに「勤務する医師が、相対的に多数なのか、少数なのか」(充足しているかは別問題とされる)を客観的指標に基づいて把握し、「医師が相対的に多数配置されている地域」と「医師が相対的に少数しか配置されていない地域」を定める → ▼各地域において「医師確保の目標値」と「具体的な医師確保策」を計画の中に盛り込み、医師確保を実行する―という流れで、医師偏在対策を進めていきます。これまでに、前者に関する「医師が多数過少数かを把握するための客観的指標」(新たな医師偏在指標)、「医師が多数の地域、少数の地域の設定に関する考え方」などが既に固められており(関連記事はこちらとこちらとこちら)、11月28日の会合では、後者のうち「具体的な医師確保策」の考え方について議論を行いました。
医師の養成には時間がかかる(学部教育に6年、初期臨床研修に2年、後期臨床研修(新専門医研修)に3年など)ため、現時点では、医師に「医師が多数いる地域」から「医師が少数しかいない地域」へ移動してもらうことが「具体的な医師確保策」の主軸となります(短期的施策)。その際、当然のことですが、「医師多数地域が、さらに他の地域から医師を確保する」ようなことがあれば偏在が助長されてしまいます。
このため医師需給分科会では、各地域の医師配置状況(多数なのか少数なのか)に応じて、次のように「具体的な医師確保策」の策定方針を変える必要性を確認しました。
(1)医師少数の3次医療圏・2次医療圏においては、「他の地域からの医師確保(派遣など)」を可能とする(下2図の向かって左側の地域)
(2)医師多数の3次医療圏・2次医療圏においては、「他の地域からの医師確保(派遣など)」は認めない(下2図の向かって右側の地域)
(3)医師中程度(少数・多数以外)の3次医療圏・2次医療圏においては、必要に応じて「他の地域からの医師確保(派遣など)」を可能とする(下2図の中央の地域)
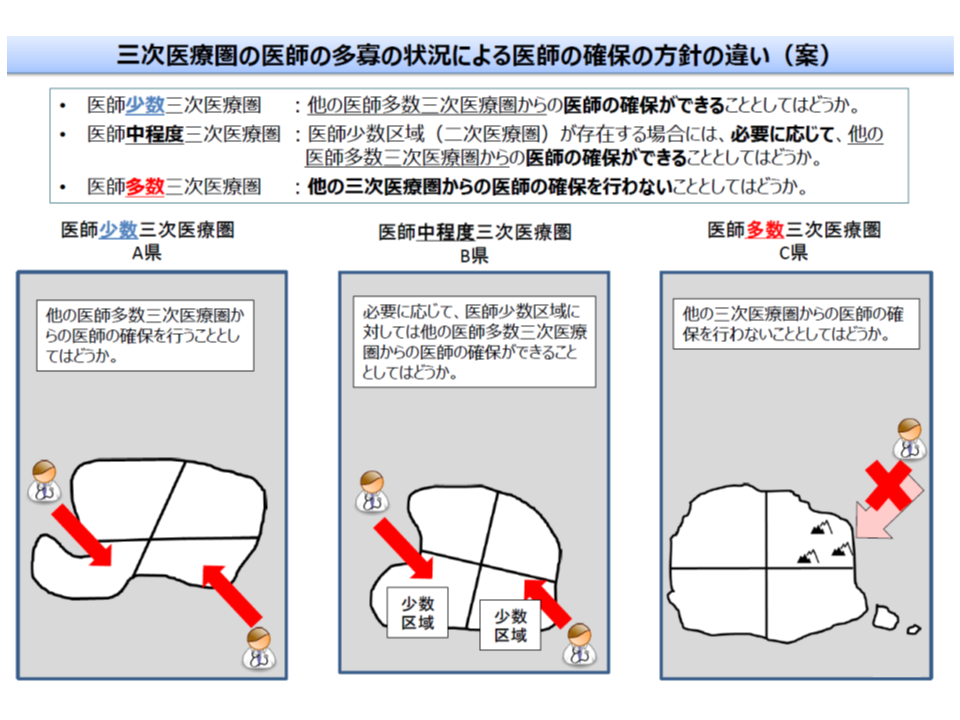
医師多数区域では、偏在の助長を防ぐために、「他地域からの医師派遣など」を医師確保計画に盛り込むことはできない(好ましくない)(その1、3次医療圏)
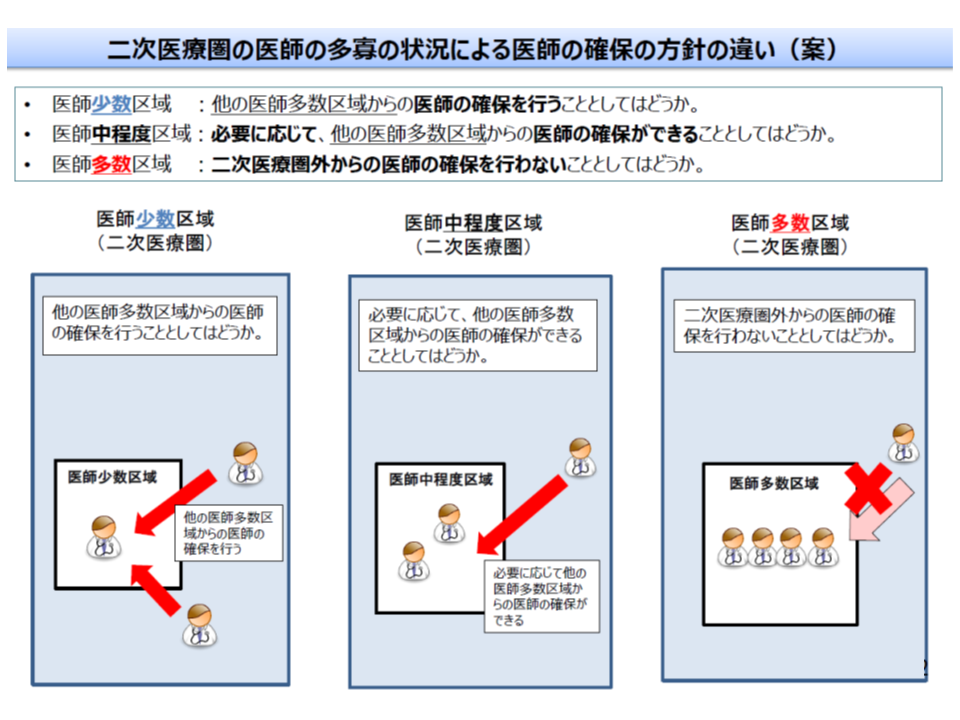
医師多数区域では、偏在の助長を防ぐために、「他地域からの医師派遣など」を医師確保計画に盛り込むことはできない(好ましくない)(その1、2次医療圏)
例えば、東京都などは(2)の「医師多数」と判断されると思われますが(未確定、多数と判断されない可能性もある)、その場合、医師確保計画の中に「近隣県から医師派遣を求めていく」方策などを盛り込むことは認められなくなるでしょう(ただし計画は認可されるものではないので、そうした計画は立てないでほしいとの要請が行われる見込み)。
また(3)の医師中程度となる県では、県内に「医師多数」の地域や「医師少数」の地域が混在することが考えられますが、「県内での医師移動だけでは、医師少数2次医療圏の医師確保が難しい」場合には、「近隣県等からの医師派遣を求める」といった方策を医師確保計画に盛り込むことになるでしょう。
一方、(1)の医師少数となる県では、他自治体からの「医師確保」などを積極的に求める計画を作成することになります。厚労省では「全国の医師データベース」を構築し、「どの地域に医師派遣を要請すればよいか」(専ら医師多数地域へ派遣等を要請することになる)などを把握しやすくする環境を整えるとともに、少数地域の取り組みを支援していくことになります。詳細は、今後さらに検討されます。
「他地域からの医師確保」不可は医師確保計画の話で、個別病院を縛るものではない
なお、これらは「医師確保計画」に関するものであり、個別医療機関の医師確保に関する行動が縛られるものではありません。例えば、ある病院が、医師多数地域に所在していたとしても、「●●科の医師が不足している」「◆◆科を新設しよう」などと考え、他地域(それが医師少数地域であっても)から医師をリクルートしてくることなどは可能なのです。この点について小川彰構成員(岩手医科大学理事長)から「個別病院の動きを規制できないのであれば、医師偏在の是正は全く進まないのではないか」といった指摘がありましたが、厚労省は「現時点で規制等は考えていない」とコメントしています。
たしかに、「どういった経営方針を立て、どういった人事計画を立てるのか」などは個別病院の極めて広範な自由裁量が認められ(日本国憲法第22条から導かれる「営業の自由」で保障される)、個別病院の医師リクルート行動を規制することは非常に難しいと考えられます。しかし、個別病院があまりに自由に行動し「医師確保計画が全く意味をなさない」事態が明らかとなれば、「別の規制を求める」声も出てくるかもしれません。地域医療構想も含めた「医療提供体制の確保」(当然、医師偏在の是正も包含される)を勘案した人事計画なども考えていくべきでしょう。
将来の医師配置状況も踏まえ、「医師派遣」や「地域枠」などを組み合わせて医師確保
また「医師確保の進展」や「地域の患者数の変化」などにより、例えば、現時点では「医師少数」地域であるが、将来は「医師少数」でなくなると予想される地域が出てきます。
こうした地域では、現時点の「医師少数」状態を改善するために、▼医師の派遣▼医師の定着促進—といった医師確保策(短期的施策)を実施することが必要ですが、将来は医師が一定程度充足するため「大学医学部の地域枠・地元枠設定」などの長期的施策の必要性は低くなります。
このように、地域ごとに「現時点」と「将来時点」とを勘案した「具体的な医師確保策」が必要となり、医師需給分科会では次のような整理を行いました。
(i)現在「医師少数」で、将来も「医師少数」にとどまると想定される地域
→短期的施策(医師派遣等)と長期的施策(地域枠・地元枠等)を組み合わせて実施する
(ii)現在「医師少数」だが、将来は「医師多数」や「医師中程度」になると想定される地域
→短期的施策(医師派遣等)を実施する
(iii) 現在「医師多数」「医師中程度」だが、将来は「医師少数」に陥ると想定される地域
→長期的施策(地域枠・地元枠等)を実施し、将来に備える
(iv)現在「医師多数」「医師中程度」で、将来も「医師多数」「医師中程度」にとどまると想定される地域
→短期的施策・長期的施策のいずれも実施する必要性は低い
もっとも、(ii)や(iv)のように「将来、医師多数等になる」と想定される地域であっても、その圏域の中に「医師不足地域(例えば無医地区や準無医地区など)があり、そこに医師を配置しなければならない」といった場合には、地域枠や地元枠を設け(長期的施策)、医師を養成していくことは十分に認められます。例えば、「医師多数」と判断されると思われる東京都の大学医学部でも、「離島などで地域医療に従事する医師を養成する必要がある」と考えて地域枠・地元枠を設けることは否定されません。決して(ii)や(iv)の地域で「地域枠・地元枠を設定してはならない」わけではない点に留意が必要です。
なお、地域枠・地元枠の中には、「他県からの要請を受けて」設定されるケースもあります。例えば、医師が不足する青森県から、東京都の医学部に「将来、青森県の医療機関に従事する医師を地域枠として養成してほしい」と要請する場合などです。今後、地域枠はさらに複雑になっていくと想定され、「設置状況、学生の充足状況、将来の地域医療への従事状況」などをしっかり把握していく必要がありそうです。この点、別稿で述べるように「2020年度選抜から、地域枠は一般枠とは『別枠』とする」ことが定められています。
地域医療構想とマッチするように「医師確保計画」を定めることが必要
医師が少数な地域(医師が少数となる2次医療圏を「医師少数区域」、より小さな地域で医師が少数となる場合(市町村単位など)には「医師少数地区」と呼ぶ)については、一般に、上記のように医師確保策を講じることが考えられますが、地域によっては、医師確保が必ずしも「医療機能の分化・強化、連携を進める地域医療構想とマッチしない」ケースも出てきます(関連記事はこちら)。
例えば、ある県で「急性期医療機能をY地域にあるA病院とB病院に集約して、充実を図る。他地域(X地域とする)には、交通集団の確保やサテライト病院・診療所で対応する」といった内容の地域医療構想が策定され、関係者間で合意されたとします。その場合、必然的に医師についてもA・B病院(Y地域)に集約することとなり、他地域(X地域)が「医師少数」となってしまう可能性があります。これに対し、機械的に「X地域は、医師偏在指標に基づければ『医師少数区域』となる。Y地域からの医師派遣が必要となる」と判断したのでは、当該県の地域医療構想と矛盾することになってしまいます。
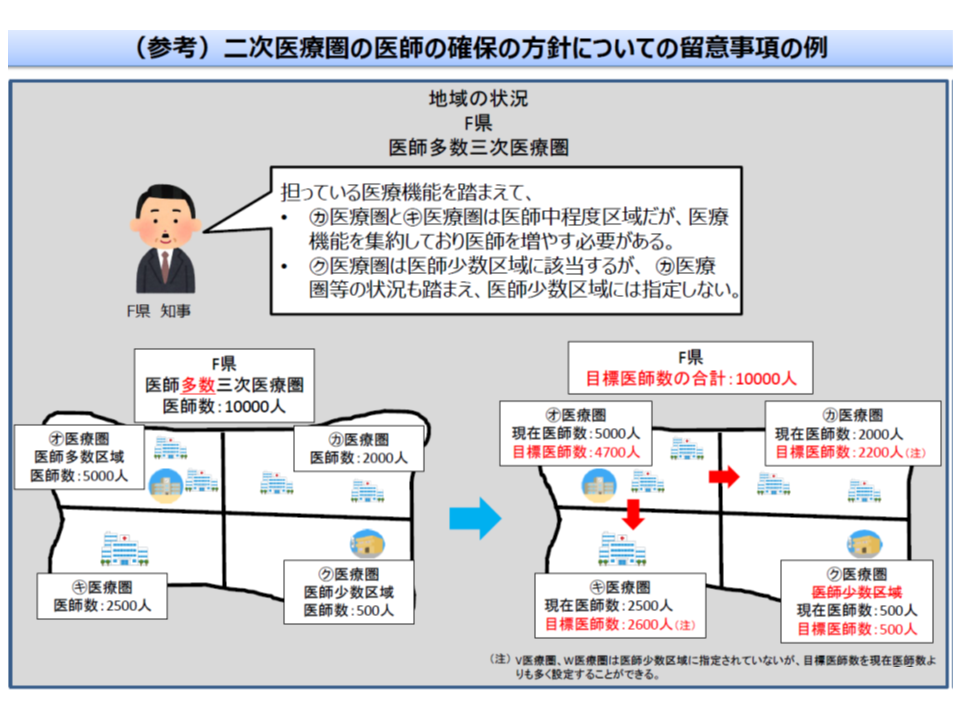
指標に基づく数値上は「医師少数区域」となる2次医療機関があったとしても、「地域医療構想の実現」のために、あえて「医師少数区域」と指定しないことも可能
厚労省は「地域医療構想の実現に沿った医師確保計画を認める」としており、こうした場合、県で「X地域は医師少数地域に指定しない」と判断することが認められます。ただし、逆に「医師少数地域の要件を満たさないが、県で医師少数地域に指定する」ことは認められません。
この考え方について、堀之内秀仁構成員(国立がん研究センター中央病院呼吸器内科病棟医長)や権丈善一構成員(慶應義塾大学商学部教授)は「医療機能の分化、連携の強化、医師の改革などの視点で、医療資源集約は好ましい方向とも思える。例外ではなく、推進すべき」旨の見解を述べています。医療資源の均てん化は重要な視点ですが、一方で「我が国は、先進諸国に比べてベッド数が多く、それが『病床数当たりの医師数不足』『症例の分散』を招き、医師の過重労働を生み、医療の質向上を阻んでいる」という指摘もあります。グローバルへルスコンサルティング・ジャパン(GHC)と米国メイヨークリニックやスタンフォード大学との共同研究では、「症例数と医療の質(例えば医療安全)は相関する」ことが明らかになっており、両構成員の指摘は今後の重要テーマの1つとなることでしょう。
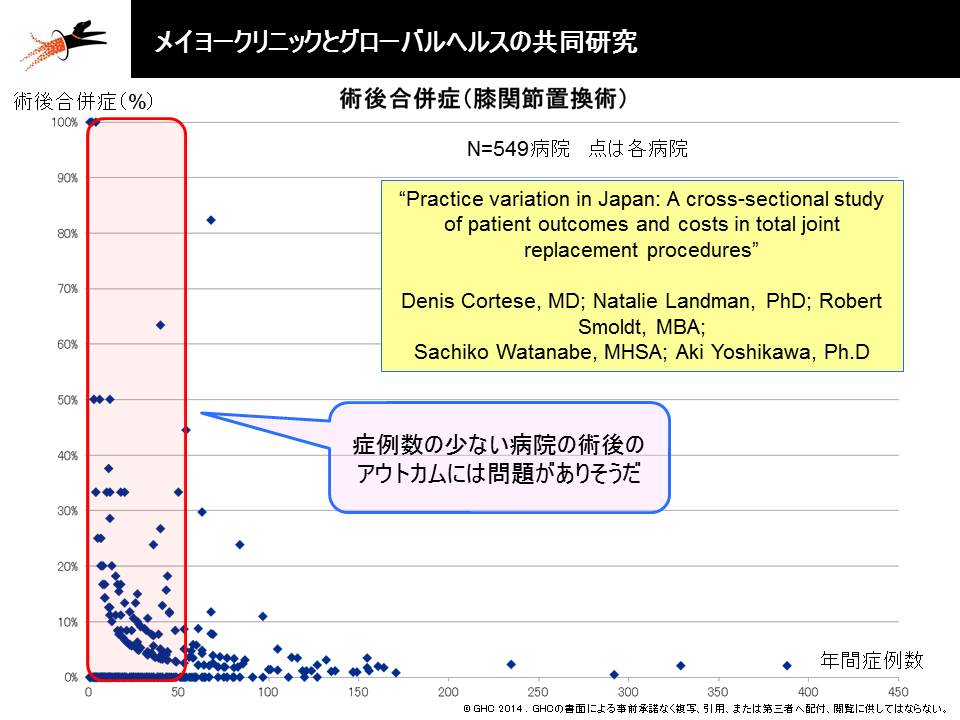
人工膝関節置換術における症例数と術後合併症の関係
なお、医師少数地区(医師が少数な町村など)での医師確保については、医師派遣などを進めると同時に、「移動診療」や「遠隔診療」(神野正博構成員:全日本病院協会副会長が提案)なども活用していくことになります。当該地区では「患者が少数で医療機関経営が困難」なことが強く想定されるためです。
こうした医師確保計画を各都道府県が作成した後には、「それをいかに実行し、成果を上げていくか」が重要となります。11月28日の医師需給分科会では、この点も議論されており別稿でお伝えします。
【関連記事】
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
医学部教育における「臨床実習」が年々充実、3000時間近い医学部も―医学部長病院長会議
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)





