2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2018.5.21.(月)
2020・21年度の医学部入学定員は、トータルで現状を維持したうえで、各都道府県や各大学の要望を慎重に精査していくこととしてはどうか。2022年度以降については、将来的に医師供給が過剰になることに鑑み、医師の働き方改革論議や医師偏在対策の効果を踏まえながら、「減員」に向けて検討していくことしてはどうか―。
5月21日に開催された医師需給分科会(「医療従事者の需給に関する検討会」の下部組織)で、こういった方向(第3次中間取りまとめ案)が確認されました(関連記事はこちらとこちら)。近く、親会議「医療従事者の需給に関する検討会」と医師需給分科会との合同会議を開き、そこで正式に取りまとめることになります。

5月21日に開催された、「第20回 医療従事者の需給に関する検討会 医師需給分科会」
目次
精密な医師需給見通しの結果、2018-33年以降、医師の供給過剰が明らかに
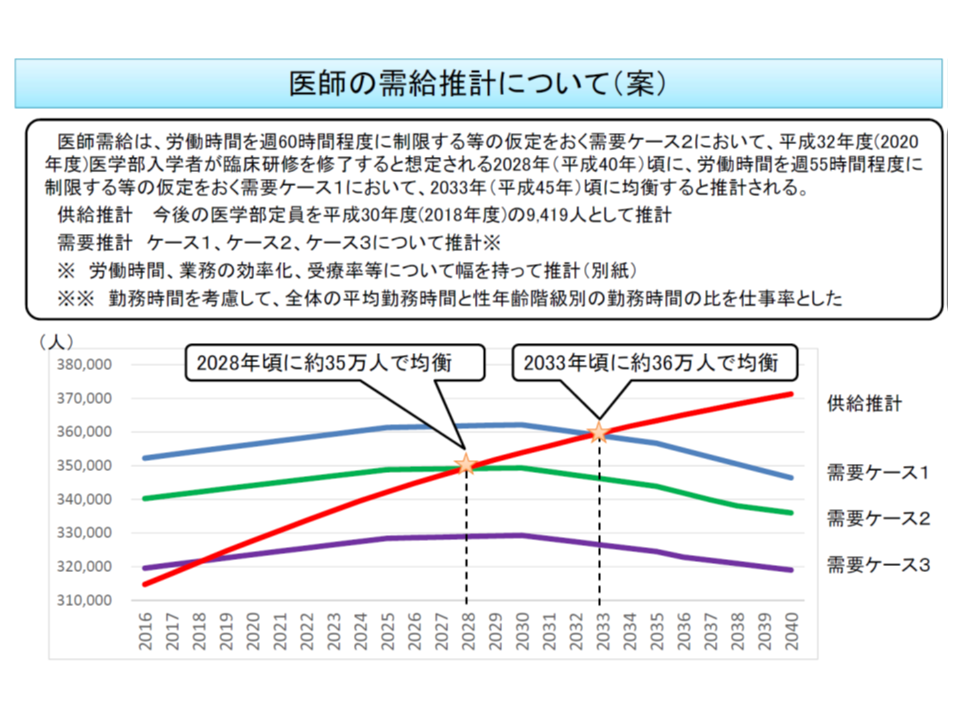
医師の需給見通しについては、2016年5月の医師需給分科会(以下、分科会)で、地域医療構想に基づき、高度急性期や回復期などの機能ごとに医師の必要数を推計する手法を用いて、「2018年から33年頃に医師の需要と供給が均衡し、以降、医師の供給数が過剰になる」との結果が導かれました(医師の勤務時間改善状況に応じて、均衡時期がずれる)(関連記事はこちらとこちらとこちら)。
その後、▼「医師人口ピラミッド」を作成し、医師人口の動態を見ていく(長時間労働の多い、若手医師数の変化などを勘案する)▼最新の調査研究に基づき性・年齢階級別の「仕事量」を勘案する▼医師の働き方改革について一定の仮定を置く(医師の時間外労働を▼一般労働者並みの月60時間とする▼過労死ガイドラインに基づき月80時間とする▼米国の研修医並みの週80時間とする―など)―といった「精緻化」を実施。次のように、やはり「2018-33年頃に医師の需要と供給が均衡し、以降、医師の供給数が過剰になる」ことが分かりました(関連記事はこちら)。
【医師の需要がもっとも大きくなるケース1】(医師にも、一般労働者と同じ時間外労働規制(月60時間まで)を行い、AI等の活用で2040年には業務が7%削減される、などと仮定)
→2033年頃に医師の需給が約36万人で均衡し、以降、医師供給数が過剰となり、2040年には2万5000人程度の医師過剰となる
【医師の需要が中程度となるケース2】(医師の時間外労働規制を、過労死ガイドライン水準(月80時間まで)とし、AI等活用で2040年には業務が10%削減される、などと仮定)
→2028年頃に医師の需給が約35万人で均衡し、以降、医師供給数が過剰となり、2040年には3万5000人程度の医師過剰となる
【医師の需要がもっとも少なくなるケース3】(医師の時間外労働規制を、米国の研修医並み(週80時間まで)とし、AI等活用で2040年には業務が20%削減される、などと仮定)
→2018年頃に医師の需給が約32万人で均衡し、以降、医師供給数が過剰となり、2040年には5万2000人程度の医師過剰となる
2022年度以降、医学部の入学定員を「減員」する方向で検討
このように「将来的に医師の供給過剰となる」ことが予想される中では、医師の養成数、つまり「医学部の入学定員」を徐々に縮小していくことが必要となるでしょう。
医学部の入学定員については、地方の医師不足・医師偏在を是正する観点から、現在、「恒久定員」(下図の青色の部分)に加えて、臨時の定員増(臨時定員)が行われています。臨時の定員増は、▼医師確保が必要な地域・診療科のための暫定増(下図の黄色の部分)▼地域枠などを設定するための追加増(下図の赤色の部分)—に分けられます。
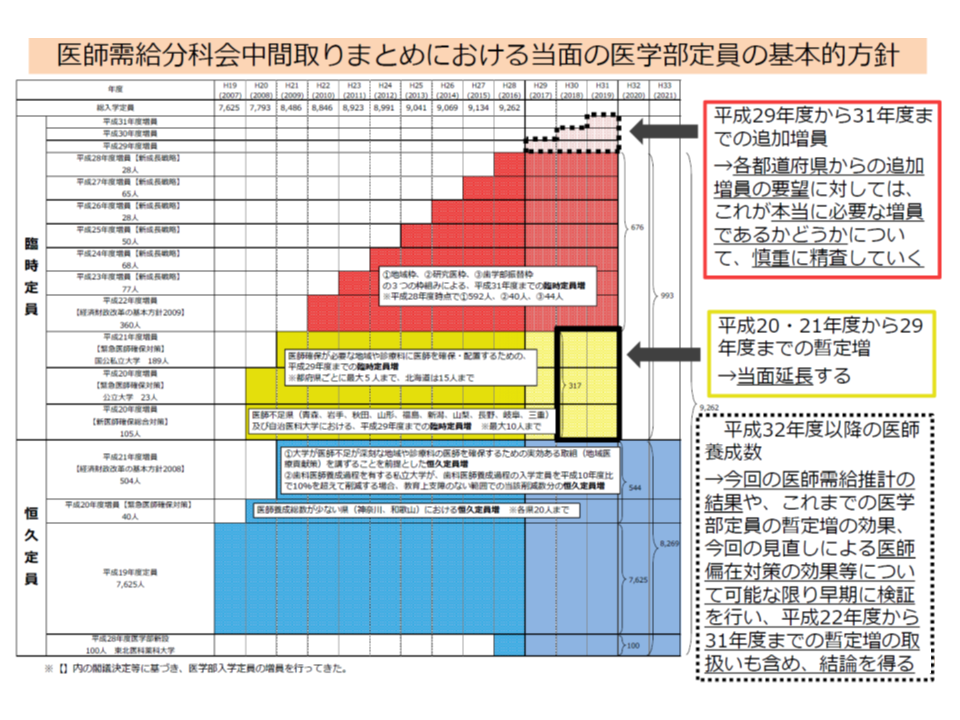
当面の医学部入学定員
分科会では、「将来の医師供給過剰」を踏まえて、「将来的(2022年度以降)な医学定員の『減員』」に向けた議論の必要性が確認されました。もっとも、▼地域・診療科によっては医師不足が生じる(解消できない)▼AIなどの技術進展により、医師を取り巻く環境が短期間に変化していく—ことから、「定期的に医師需給推計を行い、将来的な医学部定員の『減員』に向けて、医師養成数の方針などを見直していく」ことになります。医師配置の直近の状況(つまり偏在対策の効果)を見ることができる医師・歯科医師・薬剤師調査が2年に一度行われることに鑑み、「2年ごとに見直してはどうか」との指摘も出されています。
この点、前者の医師不足については、「何を持って医師不足と判断するべきか」という論点があります。現在は、「人口10万対医師数」を用いて医師の供給状況を判断していますが、今後はより多面的に、例えば▼医療ニーズ▼将来の人口・人口構成の変化(高齢者が増えるのか、高齢者も減っていくのかなど)▼医師偏在の単位(区域、診療科、入院/外来)▼患者の流出入▼医師の性・年齢(働き方が異なるため)▼へき地や離島等の地理的条件—などを加味した、医師の供給状況を判断するための「指標」を作成することになります。厚労省医政局地域医療計画課の佐々木健課長は、「この分科会で、指標作成に向けた議論をしてほしい」との考えを示しました。当該指標に沿って「医師が不足している」と考えられる地域についてはもちろん、各都道府県が「医師が散在しており、特別の対策が必要ではないか」と判断した場合などには、医師供給に向けた対策をとることが求められるでしょう。
総合医と専門医の必要数を示し、医師の過不足を検討すべきとの指摘も
また、将来の医師需給に関して、神野正博構成員(全日本病院協会副会長)や今村聡構成員(日本医師会副会長)、福井次矢構成員(聖路加国際大学学長)らは「診療科別の偏在」についても十分に検討する必要があると強調しています。例えば福井構成員は、「今は、医師が自由に専門性を選択できるが、『ジェネラリスト(総合医)とスペシャリスト(専門医)のバランス』を勘案し、コンセンサスを得た上で、一定程度の調整を行っていくことも必要になってくるのではないか」と問題提起。神野構成員も「総合医はこれだけ必要となり、領域別の専門医の必要性はこの程度にとどまります」という数字を「強い偏在対策」として打ち出す必要があると訴えています。
こうした指標の作成や、総合医と専門医のバランスを考慮するためには、すべての医師が「どういった専門性を持ち、かつてどこで勤務し、現在はどこで診療を行っているのか」を明らかにする必要があります。分科会でも、今村構成員や羽鳥裕構成員(日本医師会常任理事)が、いわゆる「医師データベース」の構築を厚労省に強く要望。このためには、例えば新専門医制度を統括する日本専門医機構や各学会の全面的な協力が不可欠となるでしょう。
ところで、2022年度以降の医師需給を考えるに当たっては、現在、議論されている「医師の働き方改革」の結論、国会で審議中の「医師偏在対策」(医師法改正案)の効果を踏まえる必要があります。しかし、前者「働き方改革」の結論は2019年3月を、後者「偏在対策の効果」確認は早くても2019年12月(2018年の医師・歯科医師・薬剤師調査結果)を待たなければなりません。一方、2022年度の医学部入学定員に向けた方針は、遅くとも2020年5月には固めなければいけません。この短い検討時間からは「議論が十分に行えないのではないか」とも思われますが、厚労省は「下準備となる議論を早めに進める」などの対策をとる考えです。
なお、松田晋也構成員(産業医科大学医学部公衆衛生学教授)は、「若手医師や医学生の声、さらに60歳代、70歳代の医師が今後のキャリアをどう考えているのかという声を調査する必要がある」と、裵英洙構成員(ハイズ株式会社代表取締役社長)は「大学医学部の経営・マネジメントを考えたとき、随時の情報提供を行うことはもちろん、急激な方向転換は避ける必要がある」と指摘しています。
厚労省医政局の武田俊彦局長は、こうした意見を踏まえ「大学関係者等も含めて『予測可能』な形で、かつ全体像が見え(例えば医師需給と偏在対策は表裏一体の関係にある)、堂々巡りにならないように議論が進むよう努力していく」旨のコメントをしています。
地域枠の恒久定員化、大学医学部は「各大学が自主的に判断すべき」と主張
医学部定員の「減員」を行う際には、順序として「臨時の定員増」の縮小や廃止をまず考えていくことになるでしょう。
しかし、臨時の定員増のうち「追加増」には、「地域枠」が含まれており、これをどう考えるのかが大きな論点となります。
分科会では、これまでに「医師の地域偏在解消にとって地域枠は極めて有用である。地域枠は『恒久定員に含める』形としてはどうか」といった意見が多数出されています。ただし、新井一構成員(全国医学部長病院長会議会長)は、「地域枠の設定は、各大学が判断すべき事項であり、一律に『地域枠を恒久定員に盛り込む』ようなことは避けるべき」との考えを示しています。各大学で「本学では、恒久定員の中で地域枠を設けよう」と自主的に考えるべきとの主張で、「地域枠を恒久定員に盛り込んではいけない」とコメントしているわけではない点に留意が必要です(関連記事はこちら)。
2020・21年度は、現在の定員を維持した上で、各地域の状況を精査
これまで2022年度以降の医学部定員を見てきましたが、2020・21年度はどうなるのでしょう。2020年度には現在の高等学校2年生、2021年度には現在の高等学校1年生が大学医学部に入学します。
この点について、検討会では「医師の働き方改革に関する結論が出ていない」「医師偏在対策の効果が明らかになっていない(現在、医療法改正案の審議中)」ことなどを踏まえ、暫定的に現状の医学定員を概ね維持する考えを固めています。具体的には、「2019年度の医学定員を超えない範囲で、医学部定員増に関する各都道府県・各大学の要望について必要性を慎重に精査していく」ことになります(具体的な各大学の医学部入学定員は、これから検討)。


【関連記事】
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
医師の労働時間規制、働き方を変える方向で議論深める―医師働き方改革検討会(2)
勤務医の負担軽減目指し、業務移管など緊急に進めよ―医師働き方改革検討会(1)
タスク・シフティングは段階的に進める方向で議論―医師働き方改革検討会
医師の勤務実態を精緻に調べ、業務効率化方策を検討―医師働き方改革検討会
罰則付き時間外労働規制、応召義務踏まえた「医師の特例」論議スタート—医師働き方改革検討会
医師への時間外労働規制適用に向けて検討開始、診療報酬での対応も視野に—厚労省
医師も「罰則付き時間外労働の上限規制」の対象とするが、医療の特殊性も検討―働き方改革
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)



