医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
2017.11.22.(水)
「医師少数地域での一定期間以上の勤務経験」を、例えば地域医療支援病院の管理者(院長など)要件に据えたり、そうした経験を持つ医師を雇用する医療機関に、税制上の優遇や予算措置などを行ってはどうか―。
11月22日に開催された医療従事者の需給に関する検討会「医師需給分科会」で、こういった制度の創設に向けた議論が進められました(関連記事はこちら)。今後、「医師少数地域」をどことするか、「一定期間」をどの程度とするか、「管理者要件」を具体的にどういう形で設定するか、といった議論が行われ、早ければ、来年(2018年)の通常国会に医療法改正案などが提出される可能性もあります。
もっとも、例えば地域医療支援病院の管理者要件に「医師少数地域での勤務経験」が組み込まれたとして、改正法施行日「以降」の勤務経験に基づいて評価されるため、近く地域医療支援病院の院長に就任する医師に「医師少数地域での勤務経験」が必須となるものではありません。

11月22日に開催された、「第15回 医療従事者の需給に関する検討会 医師需給分科会」
医師偏在度合いに基づいて医師少数地域を決め、そこから「勤務期間」を導く
医師需給分科会では現在、「地域間・診療科間の医師偏在」是正に向けて実効性のある対策を検討しています。その中で、冒頭に述べた「医師少数地域での一定以上の勤務経験」を評価する仕組みが浮上しました。
「医師少数地域での勤務経験」を持つ医師を厚生労働省が認定し(認定医師、仮称)、例えば(1)認定医師である旨を広告可能とする(2)地域医療支援病院などの管理者として認定医師を評価する—といった仕組みを設けるものです。
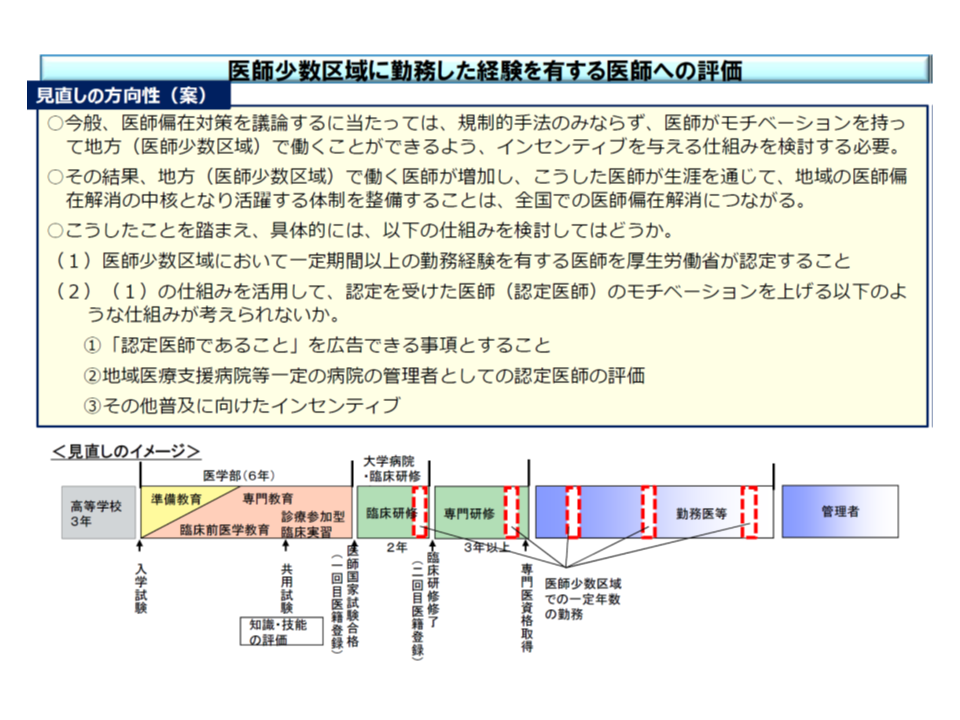
医師少数地域での一定期間以上の勤務経験を、地域医療支援病院などの管理者(院長)要件にすべきか、具体的な検討が行われる
この仕組みで最も気になるのは「一定期間とはどの程度なのか」という点ではないでしょうか。「短期間であれば地方勤務も可能だが、長期間であれば躊躇してしまう」という医師も少なくないでしょう。しかしこの「一定期間」は、「医師少数地域の範囲」が決まり、「どの程度の医師が必要とされているのか」が明確にならなければ設定できません。厚労省は、まず▼医療需要▼将来の人口、人口構成の変化▼医師偏在の度合いを示す単位(区域、診療科、入院/外来)▼患者の流出入▼医師の年齢分布▼へき地や離島などの地理的条件—などの指標に基づいた、客観的に比較・評価可能な「医師偏在の度合い」を可視化し、これを基に「医師少数地域」を決定してはどうかと考えています。ただし、医師少数地域にも中核病院があったり、医師が比較的多くいる地域でもへき地があり、都道府県知事が具体的に「例外医療機関を定める」ことになりそうです。
こうして「医師少数地域」が具体的に定まった後に、必要な医師数が算出され、そこから「勤務期間」が導き出されます。ただし「認定医師となるには、●年間の勤務が必要」と設定されたとしても、「医師少数地域で働きたいが、家族の状況なども勘案すると『連続した●年間の勤務』は難しい」と考える医師もいるでしょう。厚労省はこうした点に配慮し、「断続した医師少数地域での勤務経験」を「通算する」ことも認める考えです。
管理者要件など、地域医療支援病院や臨床研修病院を対象としてはどうか
また、管理者に「認定医師である」ことが求められる病院として、厚労省は▼地域医療支援病院▼臨床研修病院▼社会医療法人▼公的医療機関▼地域医療機能推進機構(JCHO)―を限定例示しました(ここから絞っていく見込み)。
もっとも、間もなく地域医療支援病院などの院長に就任する医師にも「医師少数地域での勤務経験」が求められるとなれば、院長就任予定者も、病院側も混乱してしまいます(例えば、医師少数地域での勤務が明けるまで就任を待たなければいけず、院長不在の期間が発生する可能性も高い)。そこで厚労省は、管理者としての評価を行う対象は「施行日以降に臨床研修を開始する医師」に限定する考えです。
これらの医師が地域医療支援病院の院長に就任するまでには相当の期間(数十年)がかかりますが、その間にも「医師少数地域での勤務」が進展していくため(将来を考えて、今のうちに医師少数地域に行こうと考える医師が当然、現れる)、医師偏在が徐々に解消していくと期待されます。
この点に関連して、「数十年先に要件化されるのであれば、一般の診療所などの管理者(院長)にも同様の要件を設けるべき。実効性を考えれば、診療所も対象とすべきである」との指摘が小川彰構成員(岩手医科大学理事長)や神野正博構成員(全日本病院協会副会長)、権丈善一構成員(慶應義塾大学商学部教授)、山口育子構成員(ささえあい医療人権センターCOML理事長)らから出されています。要件化を即座に始めれば「駆け込み開業」が生じる可能性がありますが、新たに臨床研修を受ける医師を対象とするのであれば、こうした危険はなくなるためです。今後の重要論点の1つとなりそうですが、「開業制限」にもつながる「難しい論点」です(関連記事はこちら)。
なお、小川構成員や鶴田憲一構成員(全国衛生部長会会長)は「医師少数地域に派遣された医師が戻る医療機関の確保が重要である。派遣を行う病院に経済的支援をすることが現実的ではないか」と指摘し、医師派遣病院への何らかのインセンティブ付与を強く求めています。
このほか厚労省は、▼認定医師を雇用・支援する医療機関を対象とした経済的インセンティブ(税制優遇や予算措置など)を付与する▼認定医師である旨の広告を認める—ことなども論点として掲げています。
なお、厚労省は認定医師について、「すべての世代の医師」を対象として、医師少数地域での勤務を促進してはどうかとの考えを示しています。初期臨床研修では1か月以上の地域医療従事経験が求められ、総合診療専門医(新たな専門医資格)にもへき地医療従事経験などが求められていることから「医師少数地域での勤務は若手医師が対象か」とも思われがちですが、シニア世代にも積極的にへき地医療勤務を希望する医師がいることから、「全世代対象」であることを明確にしたものです。医師少数地域を含めた地域医療勤務には「幅広い症例を経験できる」「充実感がある(患者・住民から必要とされる)」などのメリットがあり、幅広い世代の医師が「医師少数地域での勤務」に目を向けることが期待されます。
もっとも医師少数地域での勤務には、「家族の同意」「交代できる医師の存在」「地域の理解」といったハードルもあり、これは若手医師とベテラン医師で微妙に異なります(例えば子育て世代では「子供の教育」などが重要要素となる)。こうしたハードルの解消、さらには若手医師では「教育」と言う問題もあり、医師偏在以外の視点(医師養成など)も加えた検討が行われる見込みです。
医師偏在解消に向け、都道府県の権限を大幅に強化
11月22日の医師需給分科会では、これまでに固められた「医師偏在対策」について、例えば以下のような整理も行われました。上述の「医師少数地域での勤務経験」を認定する仕組みも、今後の議論次第で「医師偏在対策」に盛り込まれる可能性もあります。
今後、さらに詳細を詰め、年内にも「医師偏在対策」を正式に取りまとめ、来年(2018年)の通常国会に医師法や医療法の改正法案を提出することになる予定です。
▼都道府県が作成する医療計画に、新たに「医師確保計画」(3年計画)を記載することを法定する(地域内の医師確保方針、医師偏在の度合い(上述)に応じた医師確保の目標、目標達成に向けた施策内容を明示する)→知事は、医師偏在の度合いに応じて、地域内の「医師が比較的多い地域」から「医師が少ない地域」への医師派遣などを円滑に実行できると期待される
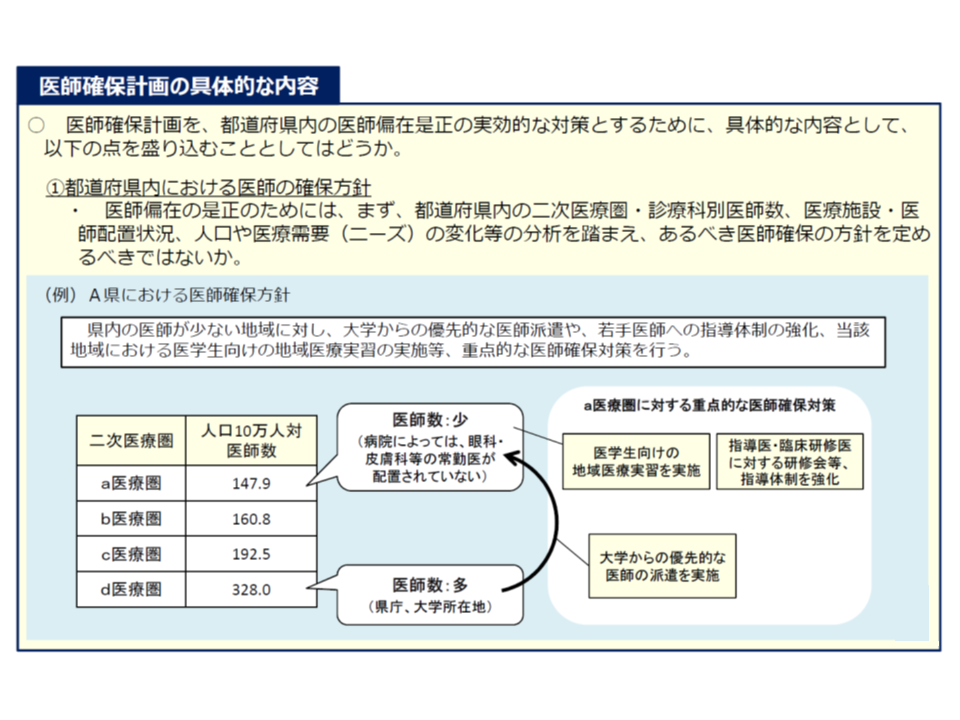
医療計画の中に「医師確保計画」の記載を義務づける
▼都道府県が医師確保対策を実施するための協議を行う「地域医療対策協議会」について、構成員の見直し、他の会議体(地域医療支援センター運営委員会など)の機能移管などを行い、実効性を確保する
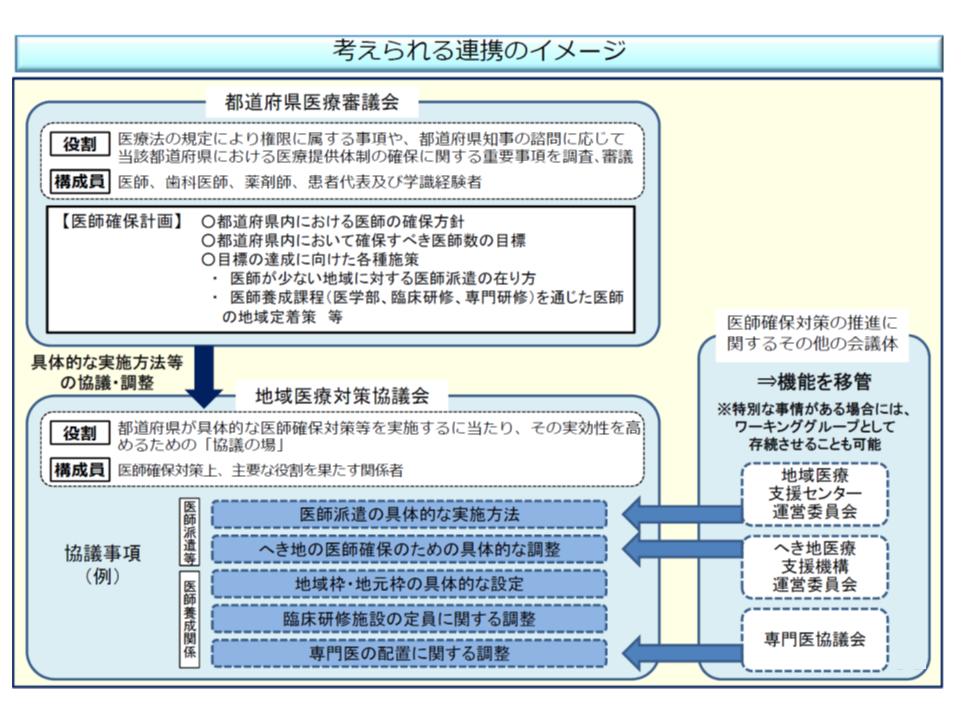
地域医療対策協議会の構成員・機能を満たし、より実効性を高める
▼都道府県が、県内の大学医学部に「地元出身者枠」設定を要請し、他県の大学医学部に「自県での勤務を従事要件とする地域枠」設定を要請できる仕組みを設ける(地元出身の医師が、自県内の医療機関に定着する傾向が高いというエビデンスを踏まえたもの)
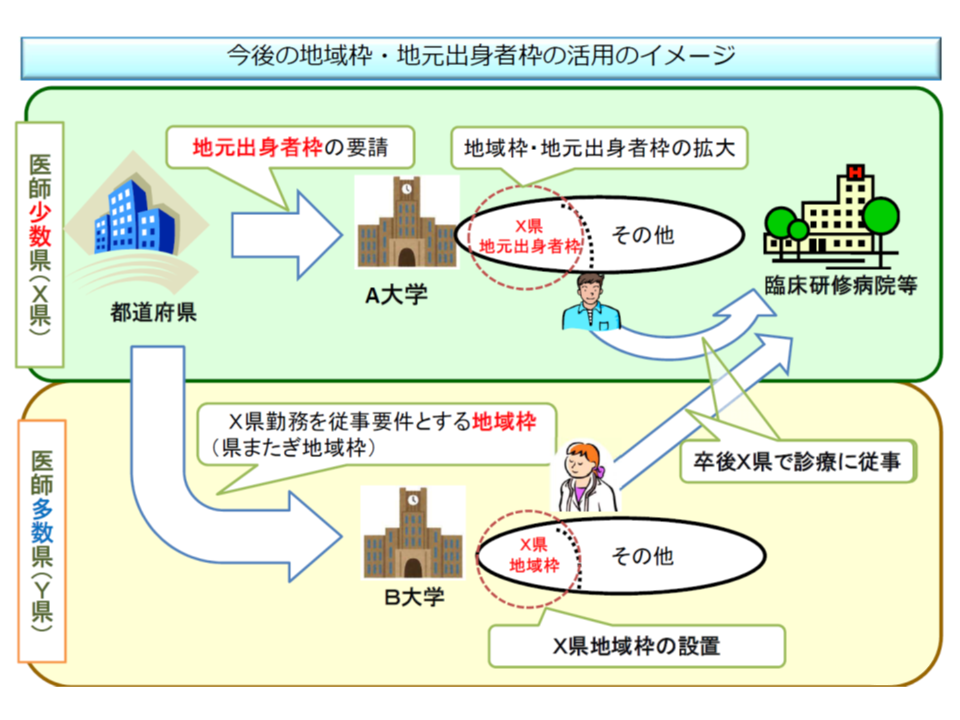
都道府県が大学医学部に「地域枠」の創設を要望する仕組みを設ける
▼初期臨床研修について、▽一般のマッチングとは分けた地域枠での実施▽都道府県による臨床研修病院の指定・募集定員設定▽2025年における募集定員倍率の1.05倍への圧縮―などの見直しを行う
▼国が、新専門医制度について▽研修の機会確保が不十分な場合の必要な措置▽研修プログラム認定前の必要な意見具申―などを行えることを法定化する
▼将来の「診療科ごとの医療需要」を明確化する(代表的な疾病と診療行為との対応表を作成する→診療科ごとの医師の需要を推計する→医師の働き方改革などを需要に反映させる)

診療科ごとの医師需要を定量把握し、診療科間の医師偏在解消を目指す
▼医師偏在度合い(上述)に基づき、外来医療の偏在・不足などを客観的に把握し、外来医療における機能分化・連携などを地域医療構想調整会議なども活用して協議する
▼医師少数地域において、1人の医師が複数医療機関の管理を行えることを明確化する(院長の兼務を認める)
【関連記事】
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
地方勤務の意思ある医師、20代では2-4年を希望するが、30代以降は10年以上の希望が増える—厚労省
地域中心で医師偏在対策などを決定すべき―厚労省・ビジョン検討会
2017年度、出来高病院経営支援ツール「JHAstis」の拡充を重点事業に―日病・堺会長
必要な標準治療を集中的に学ぶため、初の基本領域での研修は「プログラム制」が原則―日本専門医機構
新専門医制度、東京・神奈川・愛知・大阪・福岡では、専攻医上限を過去3年平均に制限―日本専門医機構
専門医制度新整備指針、基本理念に「地域医療への十分な配慮」盛り込む―日本専門医機構
地域医療に配慮した、専門医制度の「新整備指針」案を大筋で了承―日本専門医機構
すべての医療機関の管理者に、自医療機関の管理運営権限あることを明確化すべきか―社保審・医療部会
「ビジョン検討会設置は聞いていない」医師需給の新たな推計方針に不満噴出―社保審議・医療部会(2)
医療機関ホームページでの虚偽表示も罰則の対象に―社保審・医療部会(1)
医師の地域偏在に向け、JCHOの尾身理事長が「保険医資格」の見直しに言及―医師需給分科会
自由開業の制限や病院管理者要件の見直しなど、規制的な医師偏在是正策を検討―医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
医師偏在の是正に向けて、「自由開業・自由標榜の見直し」を検討へ―医療従事者の需給検討会
医学部入学定員の「地域枠」、運用厳格化で医師偏在是正を―医師需給分科会で一戸構成員
医師の地域・診療科偏在是正に向け、何らかの規制を実施すべきか―医師需給分科会
「医学部の入学定員削減を」日医など緊急提言-医師不足の本質は「偏在」
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
医師少数地域での勤務経験、まずはインセンティブ付与から始めては—全自病・邉見会長
医療機関の管理者、「医師不足地域での一定期間の勤務実績」を要件とせよ―全自病ら6団体





