医学部教育における「臨床実習」が年々充実、3000時間近い医学部も―医学部長病院長会議
2018.5.10.(木)
医学部の教育カリキュラムについて経年比較を行うと、「臨床実習」の充実が著しく、2017年度には3000時間近い臨床実習を行っている医学部が14大学もある。もっとも1500時間未満しか実施していない医学部の5つあり、さらなる充実が期待される―。
全国医学部長病院長会議は5月9日に記者会見を行い、こういった状況を明らかにしました。
なお、2020・21年度の医学部入学定員について、大学側や受験者の不安を払拭するために、全国医学部長病院長会議の新井一会長(順天堂大学学長)が文部科学省・厚生労働省に対し「早急に指針を示してほしい」との要望を同日に行っています。

5月9日の定例記者会見に臨んだ、全国医学部長病院長会議の新井一会長(順天堂大学学長)
医学教育の改革進む、臨床実習の充実に向け「県・医師会・大学」の連携も重要
日本国憲法第23条は「学問の自由」を保障しており、各大学では自由に教育課程を構築することが可能です。一方、大学医学部は「生命・健康を守る医師」を養成する機関でもあり、質の確保と言う観点で、全く自由に教育課程を構築することは好ましくありません。
両者のバランスをとる観点で、全国医学部長病院長会議では、1975年から各大学医学部の教育課程を調査(2年に一度)し、それを比較分析することで、「各大学の教育内容のブラッシュアップ」を行っています。
また、より優れた医師の養成を目指し、医学教育全体の改革(例えば5年生からの臨床実習開始前に学生の能力をチェックする共用試験(CBT、OSCE)の導入など)が行われるとともに、国際水準の医学教育を確保するための体制構築(米国での医師申請資格を確保するために、JACME(日本医学教育評価機構)の組織・WFME(世界医学教育連盟)からの認証)も進められています。後者は、WFMEが認証した各国の評価機関(日本ではJACME)が認定した大学医学部の修了者でなければ、米国で医師資格を取得できないという仕組みにで、JACMEはWFMEから2017年3月に認証を受けています。
医学教育の改革は、▼学部卒業までに修得しなければならない実践的診療能力を明確化したモデル・コア・カリキュラムの制定・改訂▼5年生からの臨床実習開始前の共用試験(知識習得状況をみるCBT、臨床能力を評価するOSCE)の導入▼学生が実施できる「医行為」の明確化―といった学部教育改革のほか、初期臨床研修制度の必修化、専門医制度改革などからなり、21世紀に入ってから急速に進んでいます。

全国医学部長病院長会議では、こうした改革が、どの程度、現場医学部で実施されているのかを2年に一度調べ、各大学にフィードバック。その調査分析結果をもとに、各大学で自主的な教育課程改革が進め、全体として継続した教育水準の向上が図られています。
実際の調査分析を行っている全国医学部長病院長会議カリキュラムワーキンググループの奈良信雄座長(順天堂大学客員教授)は、2014年度に15医学部、15年度に20医学部、16年度に32医学部、17年度に14医学部の合計69医学部でカリキュラム改訂が行われ、他医学部でも近く改訂が行われることを明らかにしています。
また、具体的な改革内容を見ると、2017年度までに▼6年間を通じて教養を高め、基礎と臨床の連携を強化する「統合型・学習成果基盤型」教育が76医学部で▼学部の1年生からの医療体験実習は66医学部で▼学部の1年生からの「医師としてのプロフェッショナリズム教育」は26医学部で▼PBL(問題解決学習法)は71医学部で▼TBL(チーム基盤型学習法)は48医学部で―それぞれ導入されています。
さらに、臨床医においても研究能力を高めることが求められる中で、研修室への学生配属状況を見ると、▼65医学部で全員配属▼6医学部で希望者配属―を実施。学部生に対する海外実習の実施状況は、基礎医学については平均8.1週(約2か月)、臨床医学については平均6.8週(約1か月半)となっており、中には、基礎21週(約5か月)、臨床28週(約7か月)という長期間の海外実習を実施している医学部もあります。
奈良座長は「臨床実習の充実」に特に注目。年々、臨床実習時間が各医学部で長くなっており、2017年度には平均で2174.1時間、その内訳は▼2750-3000時間:14医学部▼2500-2750時間:6医学部▼2250-2500時間:9医学部▼2000-2250時間:18医学部▼1750-2000時間:16医学部▼1500-1750時間:12医学部▼1500時間未満:5医学部―という状況です。学部生の間に充実した「臨床実習」を受けることで、医師免許取得後の初期臨床研修で、より充実した臨床研修を受け(積極的に診療に携われる)、その後の後期臨床研修(専門医研修)も充実すると期待され、さらなる「臨床実習の充実」に期待が集まります。
学部における臨床実習を行う場として「大学病院」がまず頭に浮かびますが、多様な症例に接するためには、学外の医療機関等での実習も重要です。この点に関連して新井会長は、「各大学で地域医療の素晴らしさを学生に肌で感じてもらうために、学外の実習も充実してきている。ただし、実習先については、地域医師会や卒業生(OB)に協力を仰ぐなど、教育担当教官が苦労している。少なくとも『1県1大学』の地域では、県・医師会・大学が連携して実習先を確保できるような体制を構築することが、医師偏在の解消にもつながっていくのではないか。日本医師会も、この点、前向きに考えてくれている」旨をコメントしています(関連記事はこちら)。
なお、医学教育にはさらなる改善の余地があり、奈良座長は私見も交えながら、▼アウトカム基盤型教育(期待される医師の能力から遡って、教育内容を考える)の充実▼統合型教育(基礎と臨床、基礎間、臨床間での連携)の充実(上述のように多くの医学部で導入されているが、一部のみで実施という医学部も少なくない)▼診療参加型臨床実習の充実▼学部生の自己学習力の強化(医学教育が広範となり、教官がすべてを教授することは難しくなってきている)▼教育プログラムの定期的な評価―などを今後、さらに進めていくべきとの考えを示しています。

5月9日に、全国医学部教育カリキュラムの現状について報告した、全国医学部長病院長会議カリキュラム調査ワーキンググループの奈良信雄座長(順天堂大学客員教授)
2022年度以降の医学部入学定員、地域枠の在り方などは各大学の特性・意見を踏まえよ
ところで、医学部の入学定員設定に関する議論が、厚労省の「医療従事者の需給に関する検討会・医師需給分科会」で進んでいます。
2019年度までの医学入学定員は決定していますが、2020年度以降には「医師不足が特に深刻な青森県などの定員増をどのよう扱うか」などの問題が解決していないのです。2020年度の大学医学部受験者の多くは現在、高等学校2年生であり、早期に入学定員が固まらなければ、進路決定が困難になります。また大学側も「どの程度の学生を受け入れる体制を整えればよいのか」を早期に決めておく必要があります。
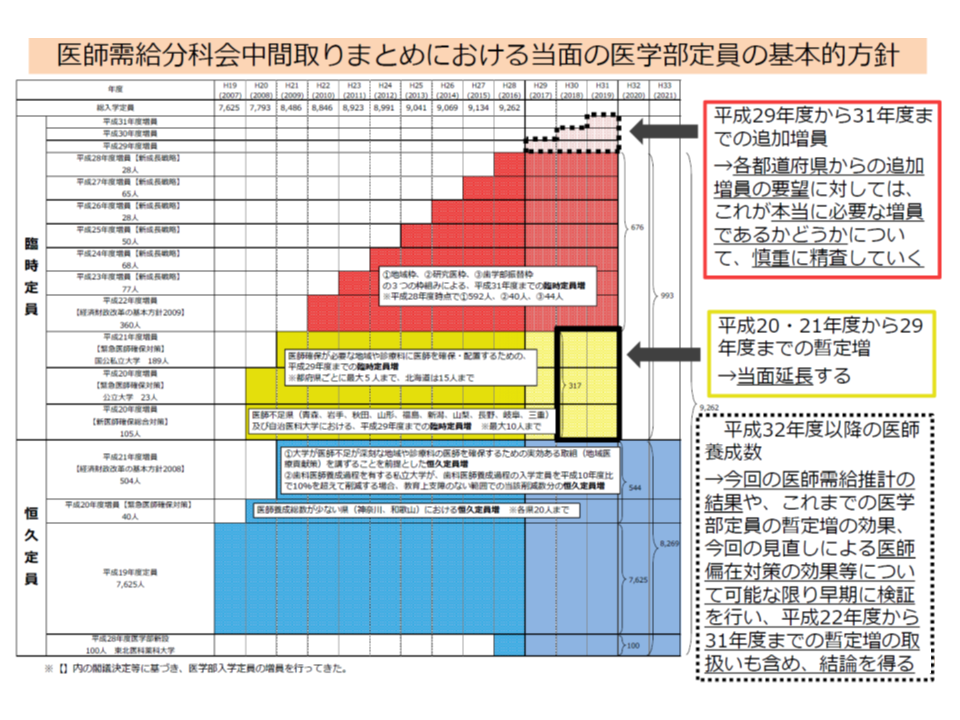
当面の医学部入学定員
新井会長は「本来であれば、今年(2018年)初めに定員数の考え方を示しておくべきだった」とし、文科省と厚労省に宛て「2020年度・21年度の医師養成数の方針が医師需給分科会等でまとめられた後、速やかに政府方針として示してほしい」と強く要望しました。医師需給分科会等では「5月にも意見をまとめ、夏には方針を固める」考えです(関連記事はこちら)。
また、2022年度以降の定員については、▼拙速な決定は差し控えてほしい(医師の働き方改革などを踏まえて検討する必要がある)▼一律に「地域枠を恒久定員に盛り込む」ようなことは避けてほしい(各大学が判断すべき事項である)▼地域枠設定などの際には、財政支援などの必要な環境整備してほしい―との要請も併せて行っています。
医師需給分科会では、「将来、医師の必要数を供給数が上回るため、養成数を削減する」方向が概ね固められており、一方、地域医療を確保するために「現在、臨時定員増の中に設定されている地域枠を恒久定員に盛り込むべき」との方向も固まりつつあります(関連記事はこちら)。この点、新井会長は、「一律に地域枠を全大学医学部に設ける」ことは乱暴であり、大学ごとの特性・希望を踏まえるべきと求めています。


【関連記事】
初期臨床研修をゼロベースで見直し、地方大学病院の医師確保を—医学部長病院長会議
論理的に考え、患者に分かりやすく伝える能力を養うため、専門医に論文執筆は不可欠—医学部長病院長会議
新専門医制度によって医師の都市部集中が「増悪」しているのか―医師養成と地域医療検討会
新専門医制度、偏在対策の効果検証せよ―医師養成と地域医療検討会
医学生が指導医の下で行える医行為、医学の進歩など踏まえて2017年度に再整理―医師養成と地域医療検討会
新専門医制度、都道府県協議会・厚労省・検討会で地域医療への影響を監視—医師養成と地域医療検討会
新専門医制度、地域医療への影響を厚労省が確認し、問題あれば対応—塩崎厚労相
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
医師の労働時間規制、働き方を変える方向で議論深める―医師働き方改革検討会(2)
勤務医の負担軽減目指し、業務移管など緊急に進めよ―医師働き方改革検討会(1)
タスク・シフティングは段階的に進める方向で議論―医師働き方改革検討会
医師の勤務実態を精緻に調べ、業務効率化方策を検討―医師働き方改革検討会
罰則付き時間外労働規制、応召義務踏まえた「医師の特例」論議スタート—医師働き方改革検討会
医師への時間外労働規制適用に向けて検討開始、診療報酬での対応も視野に—厚労省
医師も「罰則付き時間外労働の上限規制」の対象とするが、医療の特殊性も検討―働き方改革
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)



