外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
2018.12.27.(木)
限りある医療資源の有効活用を目指し、外来医師が多数である地域(2次医療圏)においては、クリニック(診療所)を新規開業に医師に、「▼在宅医療▼初期救急医療▼公衆衛生―などの地域で求められる役割を果たす」ことを求めることとする―。
12月26日に開催された医師需給分科会(「医療従事者の需給に関する検討会」の下部組織)で、こういった方針がまとまりました。
来年度(2019年度)に都道府県で外来医療計画の策定などを行い、2020年4月から新規開業の届け出書の中に、上記のような「地域医療に貢献する」旨を記載することになります。

12月26日に開催された、「第26回 医療従事者の需給に関する検討会 医師需給分科会」
2次医療圏ごとに、クリニックが充足しているかどうかを情報提供
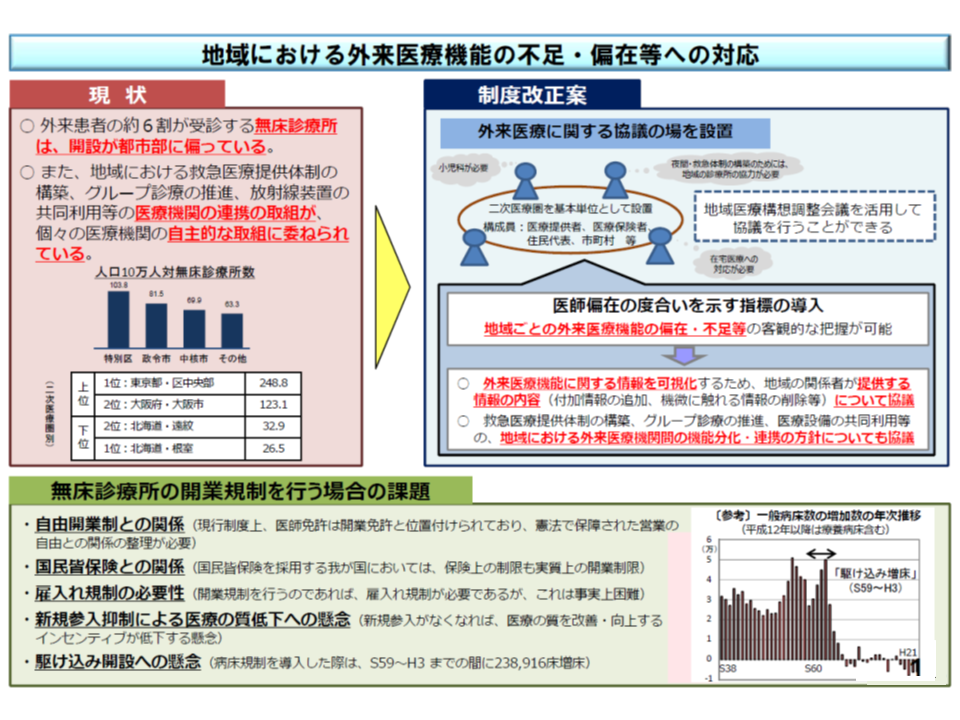
医師の地域偏在対策の具体化に向けた検討が医師需給分科会で続けられていますが、昨年末(2017年末)の第2次中間とりまとめに向けた議論では、「自由開業について一定の制限を検討すべきではないか」との指摘が少なからぬ構成員から提示されました。「医師が不足している地域がある一方で、都市部では診療所の新規開業が事実上、自由に認められている。これが医師配置の不均衡是正を阻害しているのではないか」との考えに基づく指摘です。
しかし、「自由開業の制限」には▼日本国憲法第22条から導かれる「営業の自由」に抵触する恐れがある(保険指定拒否でも同じ問題が生じる)▼駆け込み開設が増加する恐れがある―といった課題もあり、まず「開業を考える地域のクリニック(診療所)開設状況などのデータを示し、開業すべきか否かを考える機会を示す」「外来医療のあり方について、地域で関係者が協議する」ことから始める、ことで落ち着きました(関連記事はこちら)。例えば、ある医師がA都市での開業を考える際に、「当該地域ではすでにクリニック(診療所)が多数開設されている」「地域の人口は減少傾向に入っている」などといったデータを目にする機会があれば、「A都市での開業は控えたほうがよさそうだ。医師が不足しているB地区で勤務を視野に入れよう」と考えることが期待できるのではないか、という考えに基づくものです。
こうした第2次中間とりまとめを受け、医師偏在対策に向けた改正医療法・医師法では(1)外来医療機能の偏在・不足などを客観的に把握できる「指標」を導入する(2)2次医療圏ごとに外来医療のあり方を協議する場を設置する―という制度的手当が行われました。これに基づき、12月26日の医師需給分科会では、より具体的な仕組みを議論したのです。

まず(1)「外来医師の偏在指標」については、既に固められた「新たな医師偏在指標」と同様に、「人口10万対医師数」をベースに、▼地域住民の年齢・性別の構成(受療率が異なるため)▼地域の昼間の人口(外来患者の多くは診療時間内に外来を受診するため)▼地域の医師の年齢・性別構成(医師の労働時間に違いがあるため)▼患者の流出入—などを加味して設定されます。この指標によって、全国の2次医療圏が「外来診療に携わるクリニック(診療所)の医師が、他の地域に比べて多いのか、少ないのか」を客観的に判断できるようになります。また現在、多くの診療所では「1人の医師」によって運営されているため、この「外来医師の偏在指標」は、すなわち「診療所の設置状況」をも表すことになります。

「新たな医師偏在指標」と同様に、「人口10万対医師数」をベースに、地域住民の年齢・性別構成や地域医師の年齢・性別構成、患者の流出入などを勘案した「外来医師の偏在指標」を設定。これにより全国の2次医療圏について「外来医師の多寡」を客観的に把握することができる
都道府県は、ホームページなどさまざまな機会を通じて、新規にクリニック(診療所)を開業する医師などに2次医療圏ごとの「外来医師の偏在指標」や「診療所・病院の所在マップ」などを情報提供します。地域の患者数は一定程度決まっていることから、クリニック(診療所)の数が多くなれば、「1クリニック当たりの患者数」は少なくなり、当然、収益も相対的に悪くなります。こうした情報を得た医師が、上記のように「この地域はクリニック(診療所)激戦区であるな。ここでの開業は控えよう」などと判断する助けをするものです。
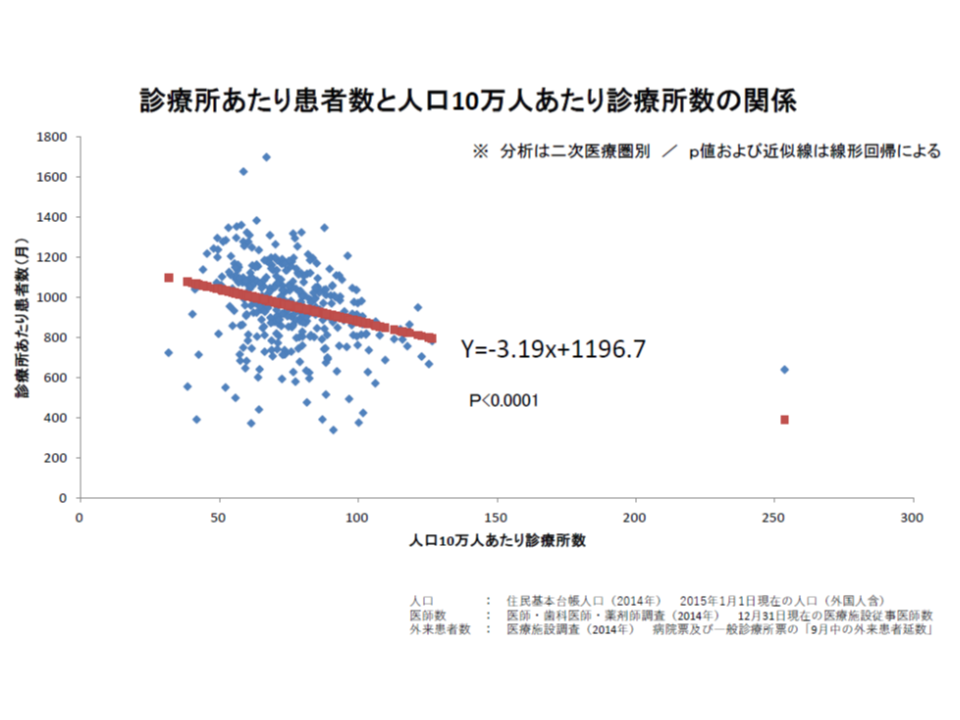
地域のクリニック数が増えれば、当然、1クリニック当たりの患者数は少なくなり、収益は相対的に悪化する
クリニック充足地域での新規開業、在宅医療や初期救急などの提供を求める
また、「外来医師の偏在指標」に基づく、上位X%(数字は今後、議論していく)の2次医療圏は【外来医師多数区域】と指定されます(国がX%という数字を示し、都道府県が【外来医師多数区域】を指定する)。この【外来医師多数区域】では、クリニック(診療所)の新規開設に当たり、届け出書の中に「▼在宅医療▼初期救急医療(夜間・休日の診療等)▼公衆衛生(学校医、産業医、予防接種等)―などの地域で求められる役割を果たす」旨を記載することが求められるようになります。いわゆる「ビル診」であっても、自由診療(美容整形など)のみを提供するクリニック(診療所)であっても、同様の手続きを踏むことが求められます。限りある医療資源を有効活用するために、すでにクリニック(診療所)が充足している地域での新規開業には「より大きな地域医療への貢献を求める」という考えです。
「地域医療へ貢献する」旨の記載を拒むこともできますが、その場合には(2)「外来医療のあり方を協議する場」に出席し、地域医療の関係者とともに「地域において果たす役割」などを協議することになります。その際、例えば「乳がんの早期発見において卓越した知識・技術を持っており、在宅医療や初期救急などを担わずとも、地域に大きな貢献ができる」ことなどが明らかになることもあるでしょう。また地域医療の関係者と協議する中で「在宅医療や初期救急などの重要性を認識できた。そうした機能を担うことにする」と方針転換を行うこともあるでしょう。こうした協議結果は公表されることになります。
「外来医療のあり方を協議する場」は2次医療圏ごとに設置されますが、地域の実情を踏まえて「市町村単位のワーキンググループを設置する」など柔軟な運用が可能です。また、既に設置されている「地域医療構想調整会議」を活用することも可能です。
都道府県は、この「協議する場」と連携して、新たに「外来医療計画」(2次医療圏ごとに外来医療が充足しているのか、不足しているのかを評価などする計画、詳細は今後示される)を作成し、計画に沿った外来医療提供がなされているのか(例えば、在宅医療実施を約束した新規開業医が本当に在宅医療を実施しているのかなど)のチェックなども行います。
外来医療の情報提供などで、「医師偏在の是正」効果があるか
こうした仕組みは「医療資源の有効活用」を目指すものです。すでにクリニック(診療所)が充足している地域で開業するのであれば、「より大きな地域医療への貢献」(在宅医療や初期救急など)を求め、「その負担が過重である」と考えるならば、別の場(例えば医師少数地域の病院など)で活躍してほしい―、こういう考えに基づきます。結果として、医師偏在対策にもつながってくると期待されます。
これまで「事実上、自由」であったクリニック(診療所)開設に、▼外来医師の可視化▼外来情報の提供▼外来医療を協議する場の設置―という一定の公的介入を行う画期的な仕組みに、多くの構成員から「歓迎」の声が上がりました。
もっとも、いくつか注文・指摘もあり、目立ったのは「実効性がどこまであるのか」という指摘です。これらの仕組みは、決して「新規開業を制限・抑制する」ことを目的としたものではありませんが、結果として「医師の充足している地域(都市部)でクリニック(診療所)の新規開業を行うよりも、医師不足地域の病院等で自身のスキルを活かそう」と考える医師が増え、それが医師偏在の是正に向けた動きとなる期待されています。
「情報提供」や「協議の場への出席」などでは、そうした期待に十分に応えることができないのではないかと考える構成員も少なくありません。例えば、森田朗構成員(津田塾大学総合政策学部教授)は、「社会資源を適正に配分する手法には、大きく▼規制▼情報提供▼経済的インセンティブの付与―の3つがあり、今般の手法は『情報提供』にあたる。『規制』は憲法問題などがあり難しそうだが、とはいえ『情報提供』だけでは心もとない。経済的インセンティブ、つまり診療報酬による誘導なども考えるべきではないか」旨を述べ、医師需給分科会から中央社会保険医療協議会に要望・提案などを行ってはどうかとの考えを示しました。
もっとも、「供給が需要に追い付いていない」(例えば、在宅医療ニーズに、在宅医療提供が追いついていないなど)ケースでは、診療報酬での加算設定などが一定の効果を生みますが、「供給が需要を上回っている」ケースに診療報酬での対応がどこまで有効かは慎重に検討する必要があるでしょう。例えば、「大病院への外来受診」を抑制するために、選定療養の設定などが行われていますが、「十分な効果をあげている」とは言いにくい状況です。診療報酬等の特性なども踏まえた検討が求められます。
実効性に関連して、山口育子構成員(ささえあい医療人権センターCOML理事長)は、「効果などを踏まえ、さらなる方策の検討も継続してほしい」と要望。また今村聡構成員(日本医師会副会長)は、「新規開業に当たっては、安定した収益を得られるかどうかに最も関心が集まる。できれば市町村ごとに『1クリニック(診療所)当たりの平均患者数』や『分散の度合い』などを提示してはどうか」とも提案しました。今村構成員の提案は非常に重要ですが、どこまでそうしたデータを示せるのか(非常にセンシティブな情報でもある)、厚労省内で検討されます。
また、クリニック(新規)開業は、医師個人が主導するケースもありますが、▼いわゆる開業コンサルタント(卸業者など)▼大手調剤薬局チェーン▼金融機関―が主導するケースも決して少なくありません。例えば、卸業者や大手調剤薬局などが市場拡大のために「医療モール」を開設し、そこでの開業を促すといったケースなどです。裵英洙構成員(ハイズ株式会社代表取締役社長)は、「後者の行動・意識を理解し、手当をしなければ、実効性に欠ける」とも指摘しています。
さらに羽鳥裕構成員(日本医師会常任理事)は、「開業届け出の時には、すでに開設準備がほぼ済んでいる。開業の1年前などに『事前申請』『予備申請』などを求め、地域医療への貢献について合意してもらう必要があるのではないか」と具体的に提案しました。
なお、神野正博構成員(全日本病院協会会長)をはじめ多くの構成員から、「診療科別の外来医師偏在指標」設定を求める声も出されました。この点については、例えば「診療科と傷病の紐づけ」など、膨大な作業が必要となるため、「今後の検討テーマ」に位置付けられています(医師偏在対策における「新たな医師偏在指標」でも同じく、今後の検討テーマとされている)。
いくつかの注文は付いたものの、▼外来医師偏在指標設定とそれに基づく情報提供▼外来医療のあり方に関する協議の場の設定―などは医師需給分科会として概ね了承されました。厚労省は、今年度(2018年度)中に、別途議論されている医師偏在対策と併せて、外来医療計画等に関するガイドライン(作成基準)を提示。都道府県では、このガイドラインに沿って、外来医療計画を来年度(2019年度)中に策定。2020年4月から、「情報提供」や「協議の場」の設置、さらに「外来医師多数地域で新規開業を行う場合の、地域医療への貢献」などが稼働することになります。
【関連記事】
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
地域医療支援病院、「在宅医療支援」「医師派遣」等の機能をどう要件化すべきか―特定機能病院・地域医療支援病院あり方検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
医学部教育における「臨床実習」が年々充実、3000時間近い医学部も―医学部長病院長会議
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)オプジーボとキイトルーダ、基準満たした施設で有効性の認められた患者に投与せよ―厚労省





