研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
2019.3.13.(水)
お伝えしているように、厚生労働省の「医師の働き方改革に関する検討会」(以下、検討会)の議論が大詰めを迎え、3月13日の検討会では、これまでの提案・議論を整理した「報告書」案が提示されました。
本稿では、▼初期臨床研修医や新専門医取得を目指す専攻医▼高度技能の取得を希望する医師―を対象にした特例水準(いわゆるC水準)に関する議論を見てみるとともに、全医療機関が「直ちに(今から)取り組むべき事項」を確認します。

3月13日に開催された、「第20回 医師の働き方改革に関する検討会」
研修医などでは、短期間に集中的に多数の症例を経験する機会が必要
医師の健康確保と地域医療の確保との両立を目指し、2024年4月から医師(勤務医)の時間外労働について、次のような上限を設けてはどうか、との提案が厚労省から行われています。
【原則】(A水準)
▽年間960時間以下・月100時間未満
▽やむを得ず月100時間を超える場合には「産業医等による面接に基づく必要な措置(就労制限など)をとる」ことを義務化し、あわせて連続勤務28時間以内・勤務間インターバル9時間以上などの努力義務を課す
【地域医療を確保するための特例】(B水準、地域医療確保暫定特例水準)
▽年間1860時間以内
▽連続勤務28時間以内・勤務間インターバル9時間以上などを義務化するとともに、やむを得ず月100時間を超える場合には「産業医等による面接に基づく必要な措置(就労制限など)をとる」ことを義務とする
【技能向上のための特例】(C水準)
▽年間1860時間以内
▽連続勤務28時間以内・勤務間インターバル9時間以上などを義務化するとともに、やむを得ず月100時間を超える場合には「産業医等による面接に基づく必要な措置(就労制限など)をとる」ことを義務とし、さらに初期臨床研修医(C1)については更なる配慮を行う
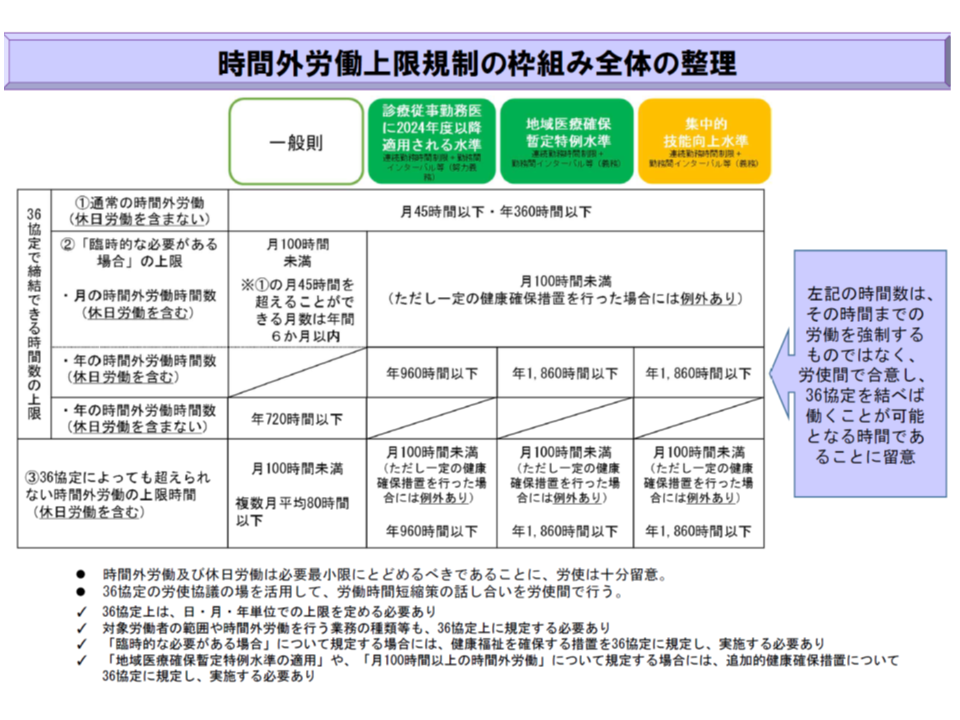
このうちC水準は、冒頭に述べたように、▼初期臨床研修医や新専門医取得を目指す専攻医▼高度技能の取得を希望する医師(例えば高度な技能を持つ心臓血管外科医や臓器移植担当医を目指す医師など)―では、短期間に集中的に多数の症例を経験する必要性などが高いことから、「原則のA水準(960時間)よりも長時間の時間外労働を可能とする」ために設定されるものです。
ただし、こうした技能を獲得するために「何時間程度の勤務が必要なのか」などのエビデンスが存在しないため、当面、B水準と同水準、つまり「1860時間」に上限を設定するものです。
この点、B水準は「2035年度末の廃止」を目標に段階的に短縮していくこととなっていますが、C水準については「段階的な短縮」の重要性は否定されないものの、「最終的にA水準を目指すべきか」という議論が行われました。
工藤豊構成員(保健医療福祉労働組合協議会事務局次長)は、研修医等でも健康確保が重要であることから「最終的にA水準と同水準にすべき」と主張。これに対し、医学教育の重責を担う山本修一構成員(千葉大学医学部附属病院院長)や今村聡構成員(日本医師会副会長)らは、「A水準を目指すとなれば、将来の医療の質に悪影響が出かねない。中長期的に、上限設定と医療の質との関係などを検証しなければならない」とし、安易に「C水準をA水準に近づける」ことに強く難色を示しました。効率的な研修・技能獲得が目指される一方で、医療の高度化に対応するために「より多くの知識・技能が求められる」こととなれば、逆に「より長時間の労働を可能にすべき」との方向が示される可能性もあります。こうした点を踏まえれば、山本構成員・今村構成員に理があると考えられそうです。
また、C水準の上限時間は、当面「1860時間」に設定されますが、「技能獲得にはどの程度の労働時間が必要となるのか」という検証・検討を行い、逐次、見直していくことになります。ただし、「どのように検証すればよいのか」というノウハウすら存在しないため、まず「検証手法」を検討するところから始める必要があります。
初期臨床研修医では、連続勤務時間などで特別の配慮を行う
ところでC水準は、下記のように【C1】(初期臨床研修医、専攻医)と【C2】(高度技能(心臓血管外科の難易度の高い手術など)の修得を目指す医師)に分けて考えます。
【C1水準】の運用
▼臨床研修病院等が、直近の研修医等の労働実態を踏まえて、自院の研修プログラムの中で「研修医等に関する時間外労働の上限(X時間:1860時間以内で設定する)」を明示し、都道府県知事にC水準医療機関としての特定を受ける
↓
▼病院と勤務医等との間で36協定を締結する(36協定の中で「研修医等については、X時間の労働を可能とし、連続勤務28時間以内・勤務時間インターバル9時間以上などの健康確保措置を図る」ことを明示する)
↓
▼病院側の条件(時間外労働上限X時間など)を踏まえて研修希望医等が応募し、採用され、業務(診療)を開始する
↓
▼勤務実態が、条件(時間外労働上限X時間など)と乖離する場合には、各制度の中で是正(臨床研修病院の指定取り消しなど)し、健康確保措置の未実施については、都道府県知事が是正する(C水準の特定取り消しなど)
【C2水準】の運用
▼「我が国の医療技術の水準向上に向け、高度な技能(先進的な手術方法など)を持つ医師の育成が公益上必要である」分野を、新たに設ける【審査組織】(医学会などで構成)が予め指定する
↓
▼都道府県知事が、「高度な技能を持つ医師」の育成に必要な体制・設備を持つ医療機関を特定する
↓
▼医療機関と勤務医等との間で36協定を締結する(36協定の中で「高度な技能獲得を目指す医師については、Y時間の労働を可能とし、連続勤務28時間以内・勤務時間インターバル9時間以上などの健康確保措置を図る」ことを明示する)
↓
▼「高度な技能の獲得」を希望する医師が、自ら、主体的に「高度特定技能育成計画」を作成し、その必要性を所属する医療機関(当該医療機関は上述のとおりC水準医療機関として特定されている)に申請する
↓
▼申請を受けた医療機関が、計画に必要な業務について【審査組織】に申請し、承認を受ける
↓
▼この承認によって、当該医師について上記36協定が適用され、協定に基づいた業務を実施する
↓
▼健康確保措置が未実施の場合には、都道府県知事が是正する(C水準の特定取り消しなど)
 190220の図表.png)
C1・C2ともに追加的な健康確保措置(連続勤務時間制限や勤務間インターバルの義務化、月100時間を超える医師についての面談と必要な措置)を行うことが必要であるとともに、C1のうち初期臨床研修医については、若手であることを踏まえ、▼連続勤務時間は15時間以内とする(通常は28時間以内)▼必要がある場合には24時間の連続勤務を可能とするが、その後の勤務間インターバルは24時間とする―といった配慮がなされます(いずれかを個別ケースごとに採用する)。自分自身で研修先を選択できますが、「使命感から長時間勤務に没頭し、自身の健康を損ねていることに気付かない」ケースもあると考えられるためです。
 190313の図表.png)
この点、最も問題となるのは「研修施設が示した勤務条件」と「実際の労働状況」とが異なる(実際のほうが過重である)ケースです。
若手医師代表の1人である赤星昂己構成員(東京女子医科大学東医療センター救急医)は、「実際のほうが過重な病院などは、市場原理で淘汰されていく(研修医から選択されない)」とコメントしたうえで、制度的な担保(表示違反等があれば臨床研修指定病院などの指定を取り消すなど)の必要性も訴えています。
若手医師の「健康確保」と「優れた医療知識・技術の獲得」とを両立するための検討が、今後も進められる必要があります。
全医療機関で「36協定の締結」「労働時間等の管理」「労働時間の短縮」を進めよ
なお、全医療機関に関連する事項として、▼早急に36協定を労使間で締結する▼労務管理を徹底する(まず労働時間の正確な把握)▼労働時間短縮に向けた検討を進める―ことがまず必要となります。
36協定を締結していない場合、「一切の時間外労働が違法となる」点に最大限留意しなければなりません。また、労働時間等の把握や労働時間の短縮は、「2024年4月から、原則して、すべての医療機関がA水準(960時間)を目指さなければならない」こと、「やむを得ずB水準となる場合でも、労働時間管理・短縮が要件となる」ことから、全医療機関に「必須」の事項と言えます。
36協定の締結内容は労使交渉に委ねられており、労務時間の管理を行った結果「年間2000時間の時間外労働が必要な部署がある」といった事態が判明した場合、労使で協議・合意の上で、現時点では「●●部門の医師について年間2000時間までの時間外労働を可能とする」との協定を結ぶことも可能です(現時点では医師(勤務医)について時間外労働の上限がないため、1860時間を超える上限を設定することも可能。ただし、看護師など医師以外については年720時間などの上限が設定されている点に留意が必要)。
ここをスタートラインとして、労働時間短縮(病院のマネジメント強化やタスク・シフティングなど)を進め、2024年4月時点に「A水準(960時間)となる」ことを、やむを得ない場合には「B水準(1860時間)に特定される」ことを目指していく必要があります。
【関連記事】
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)
業務移管など「勤務医の労働時間短縮策」、実施に向けた検討に着手せよ―厚労省
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
医師事務作業補助体制加算、より実効ある「負担軽減」策が要件に―中医協総会 第387回(2)
非常勤医師を組み合わせて「常勤」とみなす仕組みを拡大へ—中医協総会(2)
医師の労働時間規制、働き方を変える方向で議論深める―医師働き方改革検討会(2)
勤務医の負担軽減目指し、業務移管など緊急に進めよ―医師働き方改革検討会(1)
タスク・シフティングは段階的に進める方向で議論―医師働き方改革検討会
医師の勤務実態を精緻に調べ、業務効率化方策を検討―医師働き方改革検討会
罰則付き時間外労働規制、応召義務踏まえた「医師の特例」論議スタート—医師働き方改革検討会
医師への時間外労働規制適用に向けて検討開始、診療報酬での対応も視野に—厚労省
医師も「罰則付き時間外労働の上限規制」の対象とするが、医療の特殊性も検討―働き方改革
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
公立病院等の機能、▼代表的手術の実績▼患者の重症度▼地理的状況―の3点で検討・検証せよ―地域医療構想ワーキング
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
主要手術の公民比率など見て、構想区域ごとに公立・公的等病院の機能を検証―地域医療構想ワーキング(1)
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
学識者を「地域医療構想アドバイザー」に据え、地域医療構想論議を活発化―地域医療構想ワーキング(2)
再編・統合も視野に入れた「公立・公的病院の機能分化」論議が進む―地域医療構想ワーキング(1)
2018年度の病床機能報告に向け、「定量基準」を導入すべきか―地域医療構想ワーキング
2025年に向けた全病院の対応方針、2018年度末までに協議開始―地域医療構想ワーキング
公的病院などの役割、地域医療構想調整会議で「明確化」せよ—地域医療構想ワーキング
急性期病棟、「断らない」重症急性期と「面倒見のよい」軽症急性期に細分―奈良県
「入院からの経過日数」を病棟機能判断の際の目安にできないか―地域医療構想ワーキング(1)
急性期の外科病棟だが、1か月に手術ゼロ件の病棟が全体の7%—地域医療構想ワーキング(2)
公的病院や地域医療支援病院、改革プラン作成し、今後の機能など明確に—地域医療構想ワーキング(1)
新規開設や増床など、許可前から機能などを把握し、開設時の条件などを検討—地域医療構想ワーキング
本年度(2017年度)の病床機能報告から、患者数の報告対象期間を1年間に延長—地域医療構想ワーキング(3)
大学病院の一部、「3000点」が高度急性期の目安と誤解、機能を勘案した報告を—地域医療構想ワーキング(2)
7対1病棟は高度急性期・急性期、10対1病棟は急性期・回復期との報告が基本に—地域医療構想ワーキング(1)
地域医療構想出揃う、急性期の必要病床数は40万632床、回復期は37万5246床—地域医療構想ワーキング(3)
病院の急性期度をベンチマーク分析できる「急性期指標」を報告—地域医療構想ワーキング(2)
循環器内科かつ高度急性期にも関わらず、PTCAを1度も実施していない病院がある—地域医療構想ワーキング(1)





