2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
2019.2.19.(火)
お伝えしているとおり、医師需給分科会(「医療従事者の需給に関する検討会」の下部組織)の議論が大詰めを迎えています(関連記事はこちら)。
2月18日の会合では、将来(2036年時点、以下、同)においても医師少数となる地域の候補が示されました。こうした地域では、「自地域で勤務する医師」の養成に向けて、都道府県知事から大学医学部に対して地域枠や地元枠の設定を要請することが可能です。

2月18日に開催された、「第28回 医療従事者の需給に関する検討会 医師需給分科会」
目次
将来においても医師が不足する地域では、知事が医学部の地域枠・地元枠設置を要請
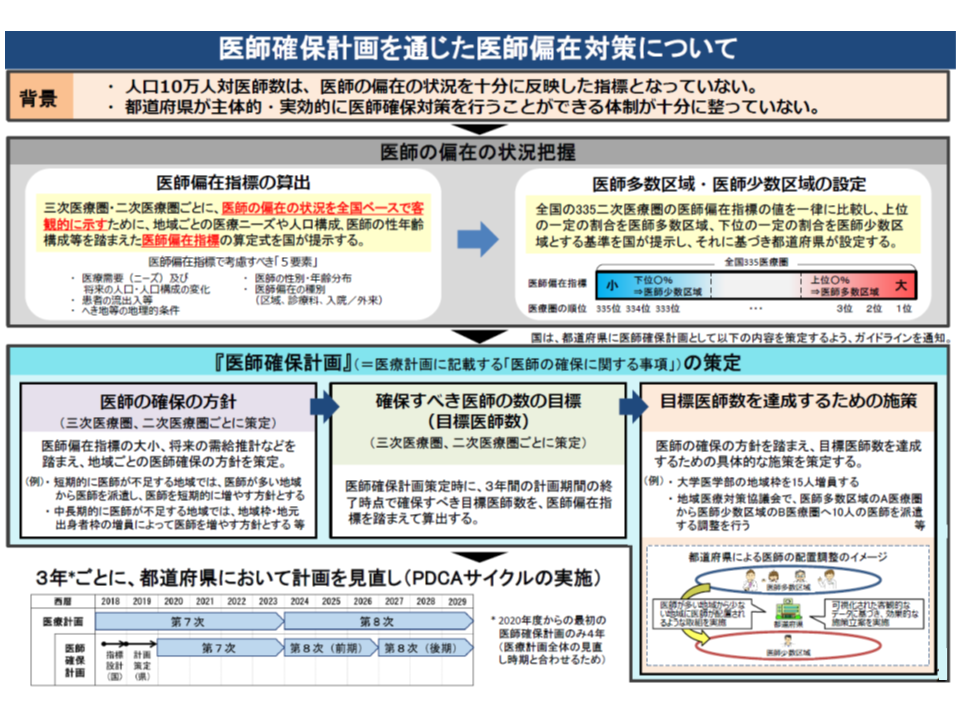
繰り返しになりますが、各都道府県の「医師確保計画」に基づく医師偏在対策の全体像は次のように整理できます。
(1)各都道府県・2次医療圏が、相対的に「医師多数」なのか「医師少数」なのかを、新たな医師偏在指標に用いて決定する
↓
(2)各都道府県で、▼医師確保方針▼目標医師数▼具体的な施策―を盛り込んだ「医師確保計画」を定め(2019年度中)、施策を実行する(2020年度以降)
↓
(3)医師少数の都道府県では、「他地域からの医師確保」や「自地域に勤務する医師の養成」などを医師確保計画に盛り込む
↓
(4)医師多数の都道府県では、「他地域からの医師確保」は計画に盛り込まず、必要に応じて「自地域に勤務する医師の養成」などを計画に盛り込む
↓
(5)診療科間の医師偏在の解消に向けた検討を併行して進めるとともに、喫緊の課題とされる「産科」「小児科」については、特別の医師確保策を進める
↓
(6)医師確保計画の成果を検証し、順次改善していく(2036年度に医師偏在の解消を目指す)
このうち(3)(4)の「自地域に勤務する医師の養成」は、「将来においても医師少数」となる地域に限定されます。現時点で医師少数の地域は、「医師派遣」要請などの短期的施策で医師確保を進め、さらに「将来においても医師少数」と見込まれる地域で、「自地域に勤務する医師の養成」(長期的施策)が可能となるのです。将来においても医師少数となるか否かは、新たな「医師偏在指標」に、▼人口構成(性・年齢構成)▼患者流出入▼医師数―の経時変化を見込んで判断します。
「将来において医師少数」であると判断された地域では、都道府県知事が、大学医学部に対して、医師定着効果が高い「地域枠」や「地元枠」の設置を要請できます(関連記事はこちら)。
地域枠は、地域の特定の2次医療圏の医療機関に勤務することを条件に奨学金等の貸与が受けられるもので、都道府県内で「医師少数の2次医療圏」における医師確保(2次医療圏間の医師偏在を是正する)機能を持ちます。一方、地元枠は、「地元出身者には奨学金貸与等をせずとも、地元の医療機関に定着する」というエビデンスから、各都道府県において医師を確保する(都道府県間の医師偏在を是正する)機能を持ちます。
このため、地域枠は「医師少数の2次医療圏(医師少数地域)」がある場合に、地元枠は「医師少数の都道府県」において設置要請が可能となります。
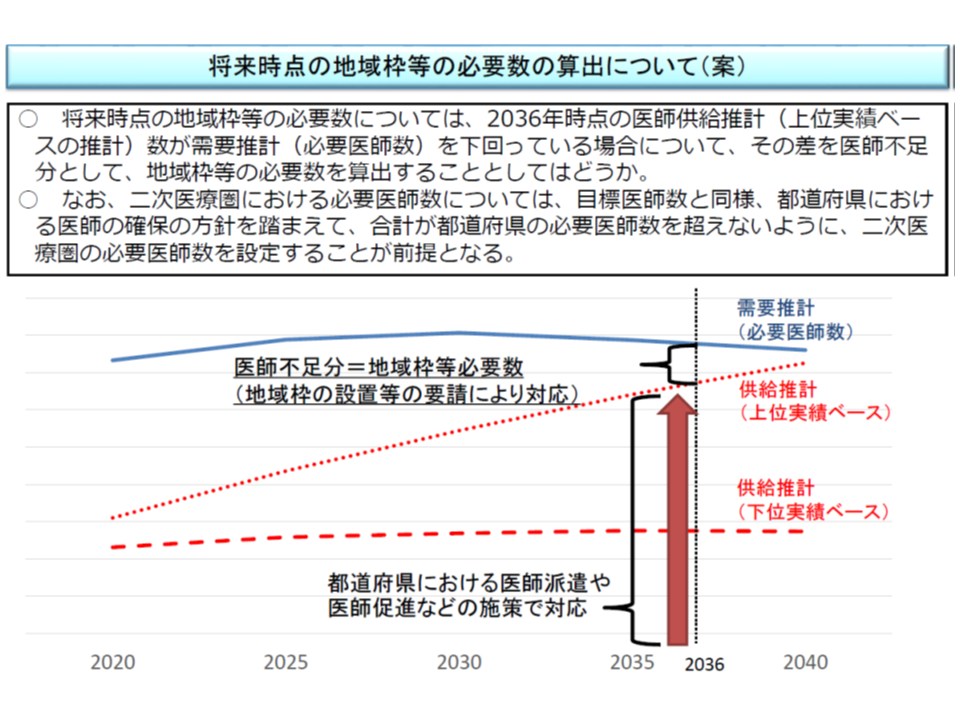
ここで、都道府県は「何名の地域枠・地元枠」などを大学医学部に要請すればよいのでしょう。この点について、厚労省は「将来時点(2036年時点)における不足医師数等(都道府県単位)」に関するデータを提示しました。
●全体のデータはこちら(厚労省、医師需給分科会のサイト)
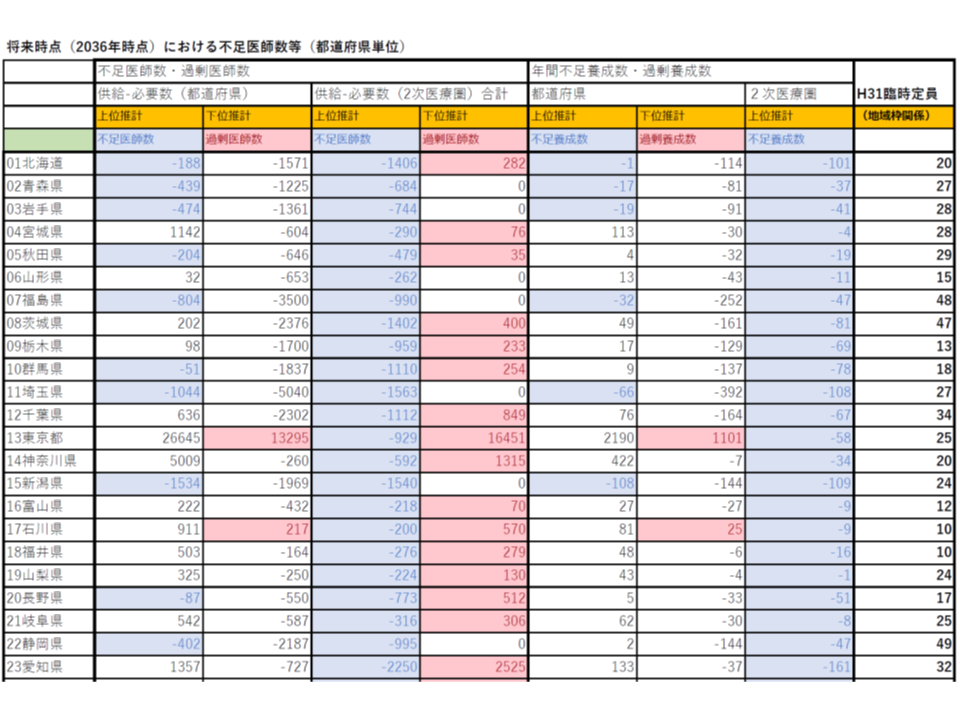
受療率などの医療ニーズから導かれる「医師の必要数」と、大学医学部入学定員などから導かれる「医師の供給数」との差が「不足数」「過剰数」となります。
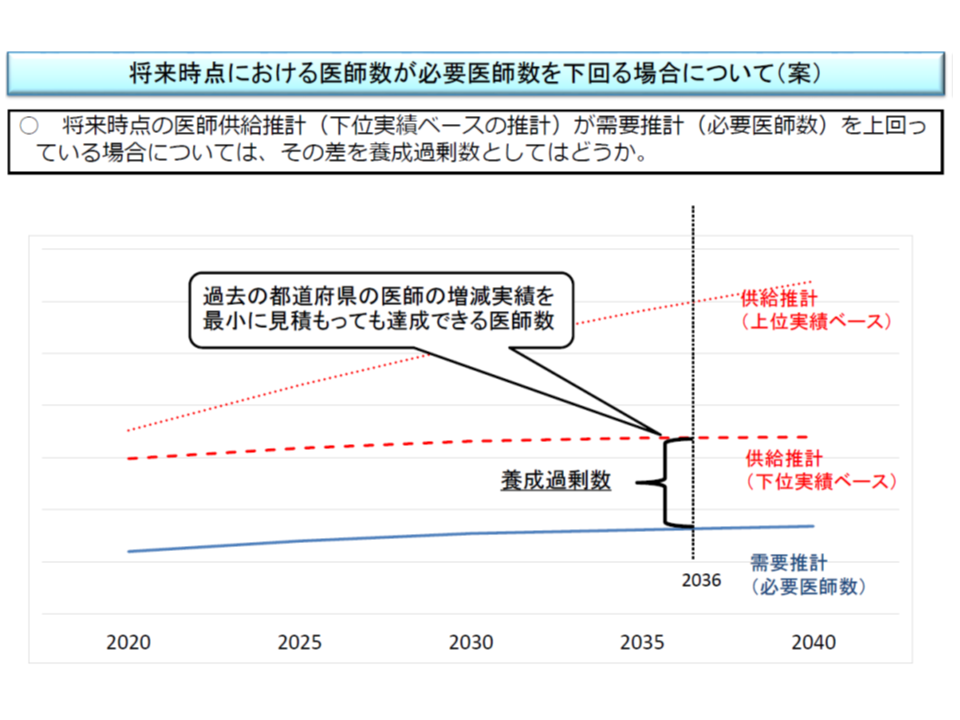
北海道、医療ニーズを賄うために1名の地元枠、101名の地域枠が必要
北海道を例にとって、データを見ていきましょう。北海道では2036年時点において、上位推計では「188名の医師不足がある」と推計されました(左から1番目の列)。これは、北海道で「過去にもっとも医師確保が達成できた状態」が維持された(つまり過去で1番の頑張りを継続した)としても、188名の医師が不足(医療ニーズに応えるために)することを意味します。
また、「北海道全体では188名の医師不足」ですが、2次医療圏単位でみると、より大きな凸凹が生じます。例えば医学部のある札幌や旭川では、2次医療圏単位では医師は充足されるものの、同島の十勝や釧路地域では大きな医師不足が生じています。そこで、厚労省は「医師が不足する2次医療圏」のみをピックアップし、不足医師数の合計数を示しており、北海道では「1406名」となりました(左から3列目)。この1406名について、「医師派遣」(道内はもちろん、同外からも)や「地域枠」などで対応していくことになります。
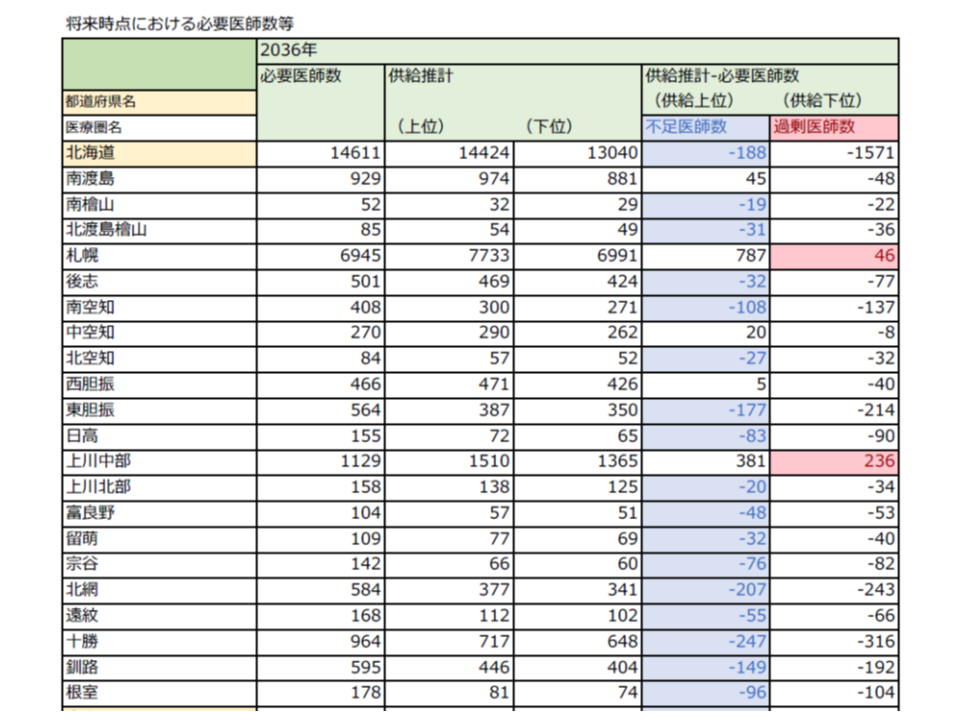
なお、ここまでの数字には、医学部の「臨時定員増」(右から1番目の列)については勘案されていません。
ここに「臨時定員増」を勘案して、年間の医師養成数を見ると、北海道(都道府県単位)では、「マイナス1名」となりました(右から4番目の列)。これは、「北海道が過去最高の頑張りを継続し、医学部の臨時定員増を勘案しても、道内で必要な医療ニーズを賄うためには、年換算で1名の医師が不足する」ことを意味します。逆に考えれば、年「1名分」の地元枠を設けることで、北海道全体では必要な医師数を確保できるという計算です。
ただし、北海道全体で必要な医師数を確保できたとしても、2次医療圏単位では、やはり大きな凸凹が生じます。医師が不足する2次医療圏のみをピックアップし、それら2次医療圏で必要となる医療ニーズを示したのが、右から2番目の列の「マイナス101名」です。この不足分について、北海道知事は北海道大学や札幌医科大学、旭川医科大学などに年「101名の地域枠」(道内の特定の2次医療圏での勤務が一定程度義務付けられる)設置を要請することで、医師不足解消を狙うことになります。
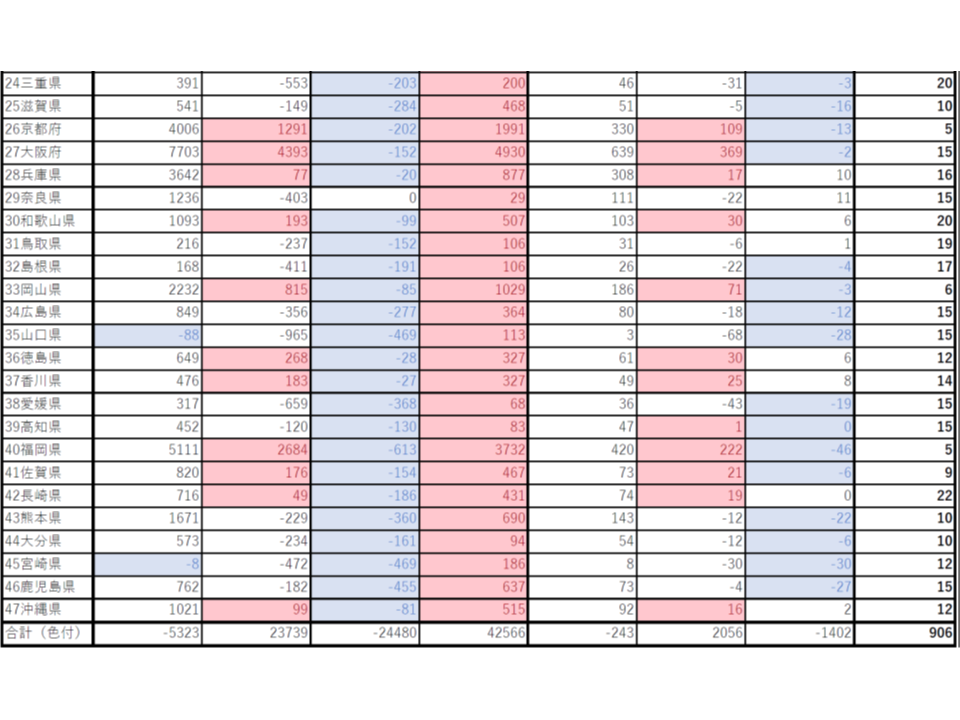
東京都、全体では1万人超の医師過剰となるが、医師不足2次医療圏もある
同様に東京都を見てみましょう。
東京都では、2036年時点において、下位推計では「1万3295名の医師過剰となる」と推計されました(左から2番目の列)。これは、東京都において「過去にもっとも医師確保ができなかった状態」が維持された(つまり過去で1番頑張らない状態を継続した)としても、医療ニーズに対して1万3295名の医師が過剰になることを意味します。
もちろん、都でも2次医療圏単位でみると凸凹があり、多摩地区などでは医師不足が生じます。しかし、「医師が過剰となる2次医療圏」のみをピックアップし、過剰医師数の合計数を見ると、都では「1万6451名」となりました(左から4列目)。この1万6451名分の医師が他地域に派遣されるなどすることで、医師の地域偏在が相当程度解消されることになります。
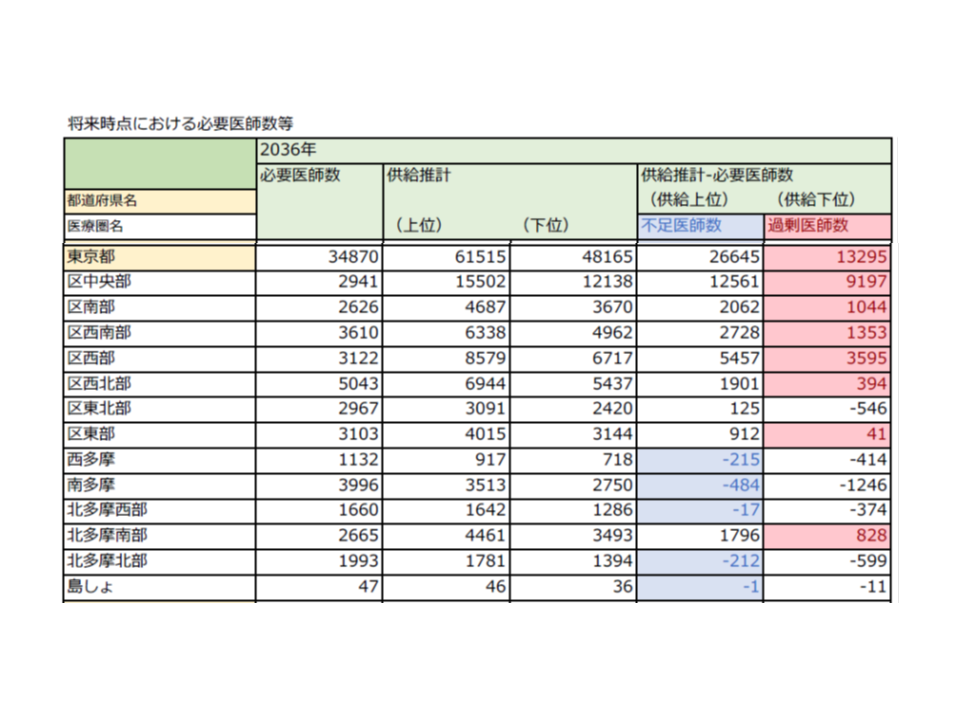
ここに「臨時定員増」を勘案して、年間の医師養成数を見ると、東京都(都道府県単位)では、「プラス1101名」となりました(右から3番目の列)。これは、「東京都が過去もっとも頑張らなかった状態を継続し、医学部の臨時定員増を勘案した場合には、都内で必要な医療ニーズに対し、年換算で1101名の医師が過剰になってしまう」ことを意味します。逆に考えれば、年「1101名分」が他道府県の地域枠に充てられる(県またぎの地域枠、例えば、岩手県知事からの要請を受け、東京大学医学部の恒久定員の中に「岩手県での勤務を条件とする地域枠」を設けるなど)という計算です。
ただし、都内にも、医師が不足する2次医療圏があります。医師が不足する2次医療圏のみをピックアップし、それら2次医療圏で必要となる医療ニーズを示したのが、右から2番目の列の年「マイナス58名」です。この不足分について、東京都知事は都内大学医学部に恒久定員の中でのみ「地域枠」(例えば医師が不足する西多摩医療圏での勤務を求める)設定を求めることが可能となります。
なお、左から1番目の列を見ると、2036年時点で「医師不足」(マイナス)となるのは、▼北海道▼青森県▼岩手県▼秋田県▼福島県▼群馬県▼埼玉県▼新潟県▼長野県▼静岡県▼山口県▼宮崎県―の12道県です。
また左から3番目の列を見ると、2036年で奈良県以外の都道府県では、「医師が不足する2次医療圏」が存在することが分かり、基本的にほとんどの都道府県が「地域枠」要請可能候補になる可能性がありそうです。
さらに、極端な医師不足が見込まれている新潟県を見ると、「新潟県が過去最高の頑張りを継続し、医学部の臨時定員増を勘案しても、県内で必要な医療ニーズを賄うためには、年108名分の地元枠が必要である」(右から4列目)ことが、また「県内の医師不足2次医療圏での充足を目指すためには、年109名の地域枠が必要である」(右から2列目)ことが分かります。新潟大学医学部医学科の定員は122名(2019年度入試)であり、これらのニーズを賄うために、「新潟大学医学部の恒久定員の中に地元枠等を設ける」とともに、「2022年度以降、新潟大学医学部の臨時定員増を行う」「他都道府県の大学医学に『県またぎの地域枠』設置を求める」ことなどの対策が必要となるでしょう。
【関連記事】
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
2020・21年度の医学定員は全体で現状維持、22年度以降は「減員」―医療従事者の需給検討会
2022年度以降、医学部入学定員を「減員」していく方向で検討を―医師需給分科会
2020・21年度の医学部定員は現状を維持するが、将来は抑制する方針を再確認―医師需給分科会
2020年度以降の医学部定員、仮に暫定増が全廃となれば「800人弱」定員減―医師需給分科会
「医師不足地域での勤務経験ある医師」が働く病院に経済的インセンティブ―医師需給分科会
地域医療支援病院、医師派遣機能などに応じて経済的インセンティブ付与―医師需給分科会
医師少数地域での勤務、病院管理者要件や税制優遇などで評価してはどうか—医師需給分科会
医師不足地域での勤務経験、地域医療支援病院の院長要件に向けて検討—医師需給分科会
医師偏在是正の本格論議開始、自由開業制への制限を求める声も―医師需給分科会
医師の地域偏在解消に向けた抜本対策、法律改正も視野に年内に取りまとめ—医師需給分科会(2)
地域枠医師は地元出身者に限定し、県内での臨床研修を原則とする—医師需給分科会(1)
医師偏在対策を検討し、早期実行可能なものは夏までに固め医療計画に盛り込む—医療従事者の需給検討会
医学部定員「臨時増員」の一部を当面継続、医師偏在対策を見て20年度以降の定員を検討―医療従事者の需給検討会
将来の医師需給踏まえた上で、医学部入学定員「臨時増員措置」の一部は延長する方針―医療従事者の需給検討会
2024年にも需給が均衡し、その後は「医師過剰」になる―医師需給分科会で厚労省が推計
将来の医師需要、地域医療構想の4機能に沿って機械的に推計、3月末に試算結果公表―医師需給分科会
地域医療構想策定ガイドライン固まる、回復期は175点以上に設定
「混乱招く」と医療需要の計算方法は全国一律に、地域医療構想ガイドラインの検討大詰め
高度急性期は3000点、急性期は600点、回復期は225点以上と厚労省が提案-地域医療構想GL検討会(速報)
医療機関の自主的取り組みと協議を通じて地域医療構想を実現-厚労省検討会
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
地域医療支援病院、「在宅医療支援」「医師派遣」等の機能をどう要件化すべきか―特定機能病院・地域医療支援病院あり方検討会
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
医師偏在対策、働き方改革、医療広告規制に都道府県も協力を―厚労省・武田医政局長
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
医学部教育における「臨床実習」が年々充実、3000時間近い医学部も―医学部長病院長会議
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
勤務医の時間外労働上限、病院経営や地域医療確保とのバランスも考慮―医師働き方改革検討会 第7回(2)
服薬指導や診断書の代行入力、医師でなく他職種が行うべき―医師働き方改革検討会 第7回(1)





