鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
2018.3.26.(月)
入院医療の報酬が2000年度の診療報酬改定で「入院基本料」に組み替えられ、専ら「看護配置」に基づいた評価となっているが、「実績をしっかりと見る報酬体系」とする必要がある。また、すでに人口減少が進む地域があるが、東京・大阪・愛知の三大都市では当面人口が増加する。こうした状況に対応するために、「地域ごとに動きやすく、作戦を立てやすい報酬体系」とする必要がある―。
グローバルヘルスコンサルティング・ジャパン(GHC)は3月24日に2018年度診療報酬改定セミナーを開催。厚生労働省の鈴木康裕医務技監と、保険局医療課の迫井正深課長にご登壇いただき、このような考えを詳しくお話しいただきました。
鈴木医務技監、迫井医療課長のお二方が同時にご登壇されるセミナーは、極めて異例です。ご参加いただいた全国の病院経営幹部も、お二方のお話しに聞き入っておられました。
鈴木医務技監、疾患構成等はこれから激変し、医療機関も変わらなければいけない!
GHCの2018年度改定セミナーは、▼鈴木医務技監「平成30年度 医療・介護同時改定 toward & beyond 変わるのは今だっ!」▼迫井医療課長「平成30年度診療報酬改定が目指すもの」▼GHC代表取締役社長・渡辺幸子「2018年度同時改定に備える―2025年“病院のあるべき姿”を見据えて」—の3部構成で行われました。
ここでは、鈴木医務技監と迫井医療課長のお話しをご紹介し、GHC渡辺の講演内容は別稿でお伝えします。
鈴木医務技監は、2018年度改定では、これまでの改定と次の3点で大きく異なっていることを強調。
(1)「看護配置」という体制を評価する入院報酬から、「重症患者受け入れ」という実績を評価する入院報酬への軸足移動
(2)「da Vinci等を用いたロボット支援手術や粒子線治療などについて、従前の腹腔鏡手術と効果が同じであるならば、保険収載は認めるが、点数も同一とする」といった具合に、コストに基づく従前の評価体系から、「価値」に基づく評価体系への移行
(3)人材配置の柔軟化などを可能とし、コストを抑え、「収益」ではなく「利益」をどう上げるかに着目できる報酬体系への移行

3月24日のGHC診療報酬改定セミナーに登壇された、厚生労働省の鈴木泰裕医務技監
いずれも「大きな変化」をもたらすものですが、鈴木医務技監は「診療報酬体系の変革だけでなく、医療現場自らが変わらなければいけない」ことを強調しました。
我が国では、▼未曽有の高齢化と、少子化に伴う人口減少▼厳しい財政状況▼働き方改革―などに対処する必要があり、医療も当然例外ではありません。
その中では「地域における医療機関の一定の集約化」が必要になってくるのではないか、と鈴木医務技監は見通します。例えば、我が国を含めた先進国の医師数・看護師数を「人口1000人当たり」で見ると、大きな違いはありません。しかし、「病床100床当たり」で見ると、諸外国に比べて我が国では著しく少なくなっています。これは、質の高い医療提供にとって大きなネックとなります。鈴木医務技監は「病床の集約化」が必要になると見通しています。
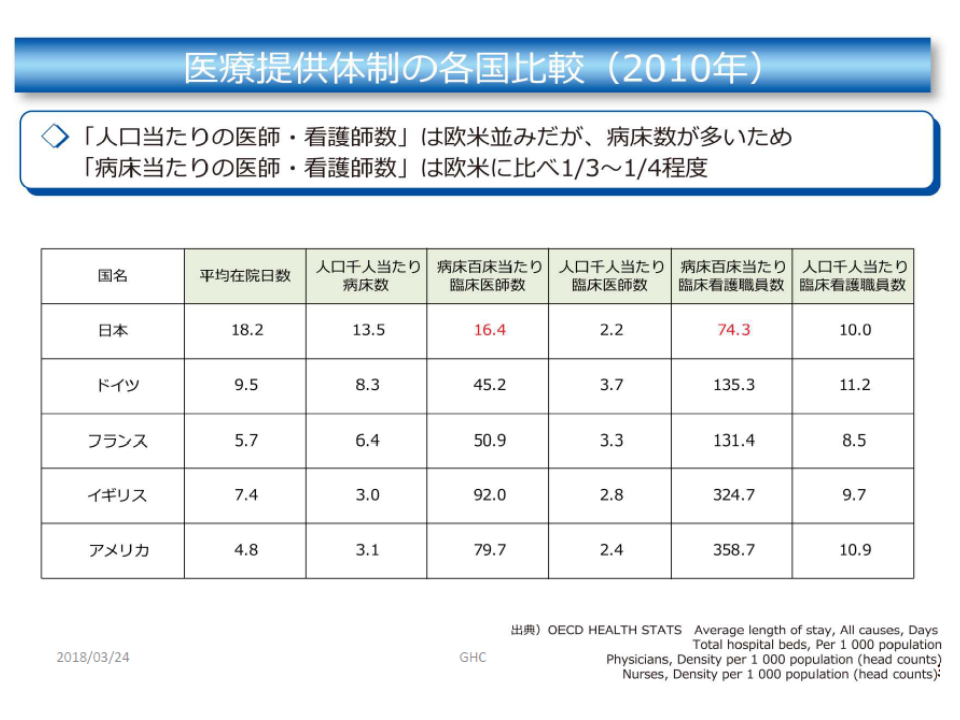
我が国では、人口当たり医療従事者数は諸外国と遜色ないが、ベッド当たりにすると激減してしまう
人口減少が進む中では、医師・看護師・介護職員等の絶対数も減少してくるため、この要請はさらに強くなるでしょう。
また、医療機関の集約化は「働き方改革」にも大きく関係します。10施設で2名づつの医師で救急対応をするよりも、2施設で10名づつの医師で対応を行ったほうが、医師1名当たりの負担は減少します。救急に限らず、医師の負担軽減を行うには、「医療機関の集約化」が効果的と言えるでしょう。もっとも、「医療へのアクセス」にも考慮した上での集約化を地域ごとに検討してく必要があります。
さらに鈴木医務技監は、千葉医療圏を例にとって「入院患者数の推移」を見ると、▼肺炎▼脳血管疾患▼虚血性心疾患―などが2030年に向けて増加する一方で、「がん」患者は大きく増加しない、といった「予測」が可能であることを紹介。これは、医療機関が「将来の戦略」を立てる上で、極めて重要なデータとなります。例えば、大きな増加とならない「がん」医療に力を入れ、高度な放射線治療機器などを整備していくことには極めて高いリスクが伴うのです。鈴木医務技監は、「20年後になってから『さあ動こう』と考えても遅い、日々の診療に忙しい中ではあるが、今から将来の戦略を考え、例えば『院長交替』や『大規模改修』などの機会に、大きく舵を切ってはどうか」とアドバイスしました。
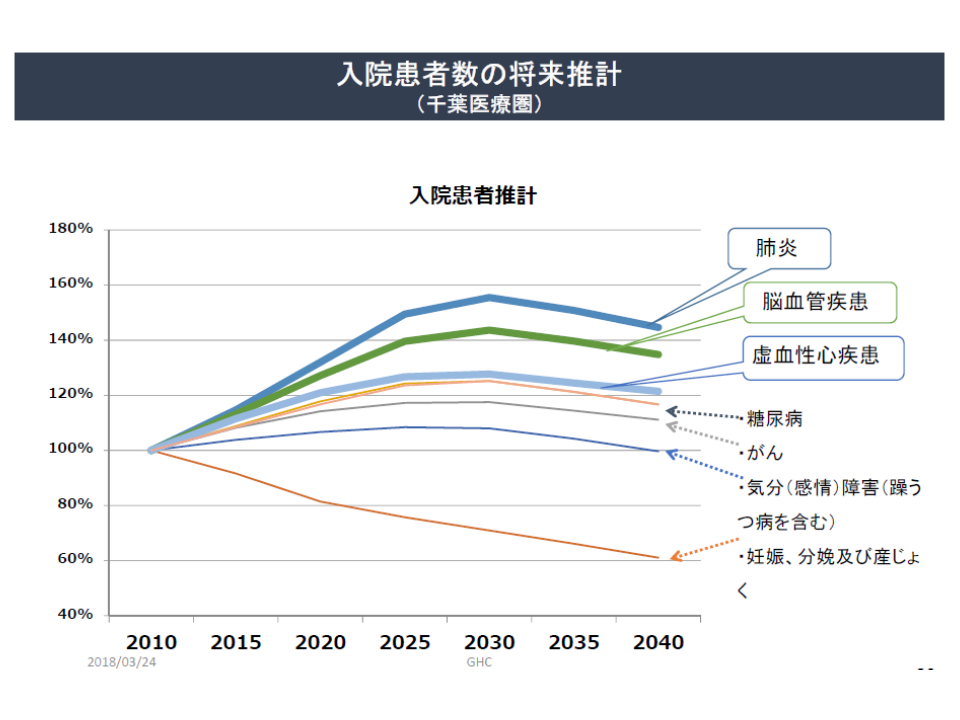
疾病によって、将来の入院患者数の動態は大きく異なる
迫井医療課長、「地域の状況にマッチした戦略」を立てやすい診療報酬体系を目指す
2018年度改定の大きな目玉である「入院料の再編・統合」には、次のようにさまざまな意味があることが迫井医療課長から強調されました。
▽医療ニーズと医療資源投入量とのミスマッチが生じないよう、看護配置等に対する「基本」部分と、重症患者受け入れなどの「実績」部分とを組み合わせることが、入院報酬の原理原則であることを明らかにする必要がある
▽2000年度改定で、従前の入院時医学管理料・看護料・質料・入院環境料が「入院基本料」に統合された。つまり、もともと入院の報酬は「看護配置」のみで見るのではなく、医学管理なども併せて評価するものであり、「実績」を勘案する必要がある
▽東京・大阪・愛知の三大都市圏では当面人口が増加する(その後、減少する)が、他の地域ではすでに人口減少が始まるなど、地域によって状況が異なる。その中で「地域の実情に合った作戦を立て、動く」ことがしやすい報酬体系にする必要がある
▽現行の7対1と10対1では、大きな報酬の格差があるため、一度7対1を取得すると、「7対1を維持する」ことが目的になってしまい、これを解消する必要がある

3月24日のGHC診療報酬改定セミナーに登壇された、厚生労働省保険局医療課の迫井正深課長
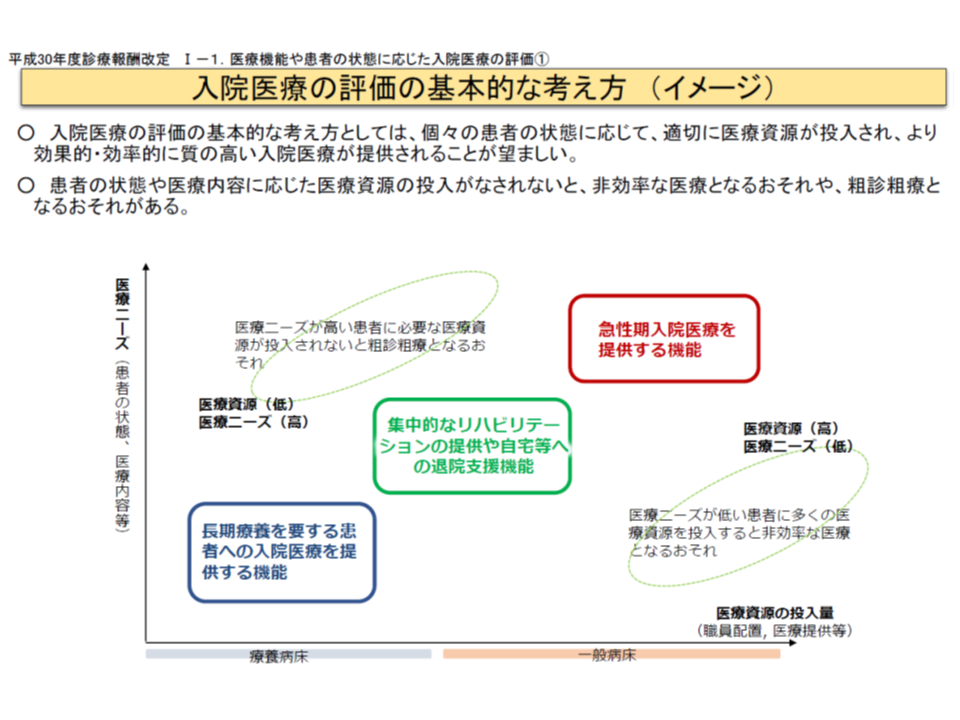
医療ニーズと資源投入量とでミスマッチが生じないような報酬体系を目指す必要がある
こうした考えの下で、例えば7対1と10対1を再編・統合した「急性期一般入院基本料」(急性期一般入院料1-7)では、実績を評価するための指標として「一般病棟用の重症度、医療・看護必要度を満たす患者割合」(重症患者割合)を用いています。
現行7対1相当の急性期一般入院料1では、重症患者割合が「30%以上」に設定されましたが、DPCデータを用いた計算方法では「25%以上」という基準値も設定されています。少し複雑になりますが、▼現在の看護必要度評価票を用いる看護必要度Iによる場合には「30%以上」をクリアする必要がある▼DPCデータを用いる看護必要度IIによる場合には「25%以上」をクリアすると同時に、看護必要度Iによる「30%以上」を満たし、かつ「IIの重症患者割合-Iの重症患者割合」<0.04でなければならない―といった規定が設けられています。
このDPCデータを用いた看護必要度IIについて迫井医療課長は、「本来、考えるべきは『急性期の入院患者をどう評価するか』という点であり、看護必要度評価票(I)やDPCデータ(II)は過渡的なものである。今後、時間をかけ、『どのような指標が急性期の入院患者像の評価にふさわしいか』を議論・研究していくことになる」と強調しています。
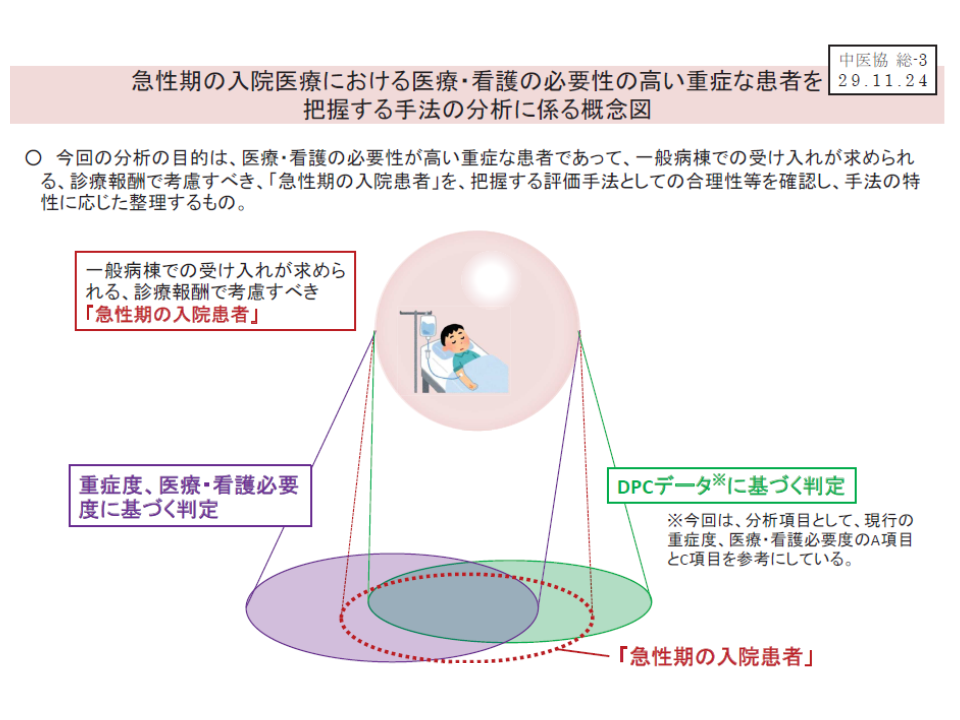
急性期の入院患者の評価が重要であり、今後、適切な評価指標を研究・検討していく
また、療養病床については、「看護配置20対1以上」を基本とし、「看護配置25対1」の医療療養2(従前)は4月以降「経過措置」としてのみ存続が可能となります。介護報酬も併せると、療養病床には、▼医療療養(新たな療養病棟入院基本料1と2)▼医療療養の経過措置(新設は不可)▼介護医療院(介護報酬で新設)▼介護療養(新設は不可)—など、多くの選択肢が用意されたことになります。この点について迫井医療課長は、「可能な限り、どこかの選択肢が『得』にならないように設定した。地域のニーズを見て、戦略を立ててほしい」とコメント。仮に「○○が点数とコストを考えると『得』である」といった報酬設定がなされれば、地域のニーズとは関係のない戦略が立てられ、ミスマッチが生じてしまいかねません。こうした事態が生じないよう、診療報酬を担当する保険局医療課と、介護報酬を担当する老健局老人保健課とが連携をとった報酬設定となっています。
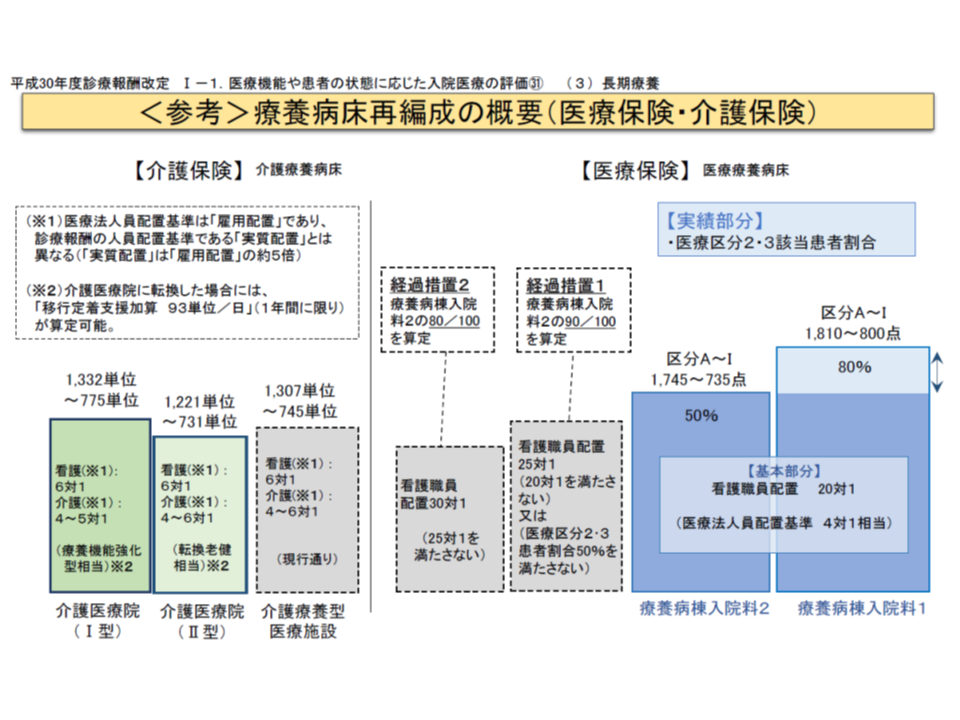
療養病床にはさまざまな選択オプションができたことになる
さらに2018年度改定で注目される点として、「入退院支援加算」があげられます。
迫井医療課長は、「入院は患者にとって『非日常』である。これまで退院支援を充実してきたが、さらに『入院前からのサポート』を行うことが、効率的な医療提供はもちろん、患者の満足度向上に深く関係することが分かった」と述べ、予定入院患者に対し、外来時点から▼既に利用している医療・介護サービスの確認▼服薬中の薬剤確認、各種スクリーニング▼入院生活のオリエンテーション▼看護・栄養管理等に関する支援計画策定―などを要件とする【入院時支援加算】(退院時に1回、200点)を創設した経緯を詳しく説明しています。
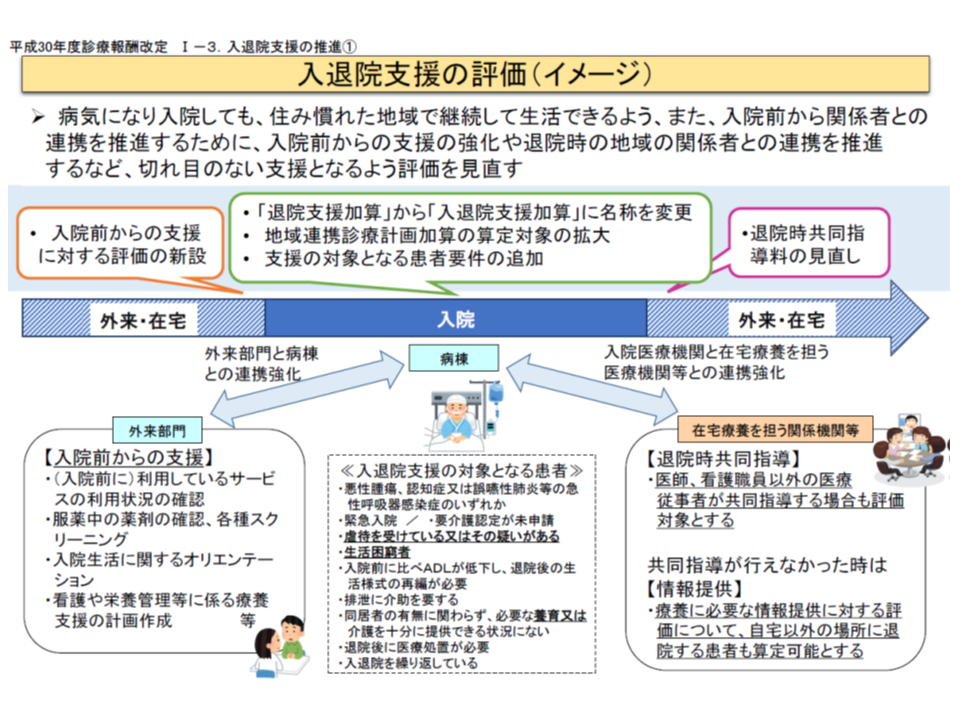
入退院支援見直しのイメージ
この【入院時支援加算】については、「外来-入院―退院-在宅」といった患者の流れをマネジメントするPFM(Patient Flow Management)を行っている病院にとっては、従前から手弁当で行ってきた取り組みを報酬で下支えするものと言えます。これから、医療機能の分化、連携の強化を進めていく上で、PFMは欠かせない重要視点であり、GHCでは7月21日に、より深くPFMを理解するためのセミナーを開催します。日本病院会副会長で小牧市民病院事業管理者の末永裕之先生、佐久総合病院副統括院長の西澤延宏先生をお招きし、円滑な退院支援に向けた「ボトルネック」をどう解消していくかを学びます。奮ってご参加ください(お申込みはこちら)。
さらに迫井医療課長は、▼DPC▼外来▼在宅―などの各項目について、次のような重要ポイントを指摘・説明し、2018年度改定の正しい理解を求めています。
▽DPCにおいて、機能評価係数IIの後発医薬品係数を廃止し、後発医薬品使用体制加算として機能評価係数Iに置き換える。一部報道では係数の大きさのみを見て「縮小」などとしているようだが、廃止される後発医薬品係数部分は、他の項目(効率性や複雑性、地域医療など)に振り替えられるため、縮小ではない。
※実際には、後発品医薬品以外に地域医療などに力を入れて高い機能評価係数IIを確保している病院では、今般の見直しで機能評価係数Iが「上乗せ」されることになり、経営的にはさらに安定する
▽日本医師会総合政策研究機構や健康保険組合連合会の調査で、国民は「どこの医療機関にかかればよいか」というガイダンスを求め。かつ「全人的な医療提供」を欲していることが分かる。この視点に立って、大病院では専門・紹介外来に、中小病院・診療所では一般外来にという機能分化を進める必要がある。その一環として、「かかりつけ」機能の評価充実(例えば、機能強化加算の新設など)を行った。
▽高齢者の居住場所としてサービス付き高齢者向け住宅などの整備が進んでいる。ここには医療提供が伴わないため、今後、在宅医療ニーズが高まる。そこで、在宅療養支援診療所・病院と、一般の診療所(かかりつけ患者が高齢となり、自然の流れで在宅医療も提供)がともに在宅医療を提供できる報酬体系とした
▽透析の評価について、一部報道では「切り下げ」と誤って伝えられているが、(1)透析予防に関する評価の充実(2)移植・腹膜透析といったメニューも提示し、患者の状態に応じた腎代替療法の推進を行う医療機関の評価充実(3)保険財政の安定化を見込んだ、効率的な透析を行う医療機関の評価適正化—というメリハリを付けている点に留意してほしい


【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
2018年度診療報酬改定、答申内容を一部訂正―厚労省



