ポリファーマシー対策を診療報酬でどう進めるか、フォーミュラリの報酬評価には慎重意見―中医協総会(1)
2019.6.26.(水)
「効率的」かつ「有効性・安全性」を確保した医薬品使用を進めるうえで、ポリファーマシー対策やフォーミュラリの活用などが重要となる。こうした取り組みを診療報酬でどのように推進していくべきか―。
6月26日に開催された中央社会保険医療協議会・総会で、こういった議論が行われました。

6月26日に開催された、「第417回 中央社会保険医療協議会 総会」
ポリファーマシー・重複投薬・長期投薬、診療報酬でどう防止していくべきか
6月26日の中医協総会では、2020年度の次期診療報酬改定に向けた「総論」として、▼医薬品▼医療機器―の効率的かつ有効・安全な使用等をテーマに議論を行いました。本稿では「医薬品の効率的かつ有効・安全な使用等」に焦点を合わせ、「医療機器の効率的かつ有効・安全な使用等」については別稿でお伝えします。
厚労省保険局医療課の森光敬子課長は、医薬品使用に係る重要論点として▼重複投薬、ポリファーマシー、残薬への対応▼後発医薬品の使用促進▼長期処方時の適正使用、向精神薬の長期処方への対応等▼薬剤耐性(AMR)への対応▼フォーミュラリ―などを掲げました。
このうちポリファーマシー対策は、高齢患者が増加する中で非常に重要です。ポリファーマシーとは「多剤投与の中でも害を伴うもの」と定義されます。高齢になれば、どうしても複数の傷病を抱え、各傷病治療のために「多剤投与」が行われがちです。他方、高齢になると、▼細胞内水分の減少▼血清アルブミンの低下▼肝血流や肝細胞機能の低下▼腎血流の低下―といった生理機能の低下が生じますが、薬物吸収能には大きな変化がないことから「医薬品が効き過ぎる」、つまりポリファーマシーが生じやすくなります。
高齢者におけるポリファーマシーを防止するために、厚生労働省は「高齢者医薬品適正使用検討会」の議論を踏まえ、昨年(2018年)5月に「高齢者の医薬品適正使用の指針【総論編】」(主に急性期入院医療を対象)を、今年(2019年)6月に「同指針【各論編(療養環境別)】(外来・在宅医療、回復期・慢性期入院医療、介護保険施設を対象)をまとめした。医師・薬剤師・看護師等が協働して、▼高齢者の状態▼治療の必要性▼薬剤処方内容―などを総合的に勘案し、「医薬品処方の適正性」を常に評価するとともに、必要があれば減薬や薬剤投与の中止などの見直しを行うことを具体的に提言しています(関連記事はこちらとこちら)。
さらに、2016年度の診療報酬改定では、入院患者に対する減薬を評価する【薬剤総合評価調整管理料】【薬剤総合評価調整加算】の創設、2018年度改定では、薬局による減薬の提案の評価する【服用薬剤調整支援料】の創設を行い、上記指針の内容を一部先取りし、「薬剤の減量」の評価を行っています。
また、ポリファーマシー防止は、「重複投薬の防止」(複数の医療機関にかかり、同一の、あるいは同効の医薬品投与が行われることも少なくない)、「長期処方の適正化」(処方期間が長くなれば、残薬が生じやすく、重複投薬やポリファーマシーなどに結びつきやすい)とも深く関連します。
2020年度の次期改定でも、こうしたポリファーマシー対策が重要論点の1つになると思われ、6月26日の中医協総会でも活発な議論が行われました。
診療側の松本吉郎委員(日本医師会常任理事)は「個別医療機関単位でなく、患者単位での減薬を評価すべき」と指摘。さらに「後発医薬品の普及啓発と同様に、保険者等が積極的に『ポリファーマシー』防止に向けた普及啓発を行うべき」とも提案しています。また同じく診療側の猪口雄二委員(全日本病院協会会長)は、「入院医療においては薬剤量の管理は比較的実行しやすいが、外来では多科受診により多剤投与・重複投与が生じやすい。かかりつけ医、かかりつけ薬剤師・薬局の推進が重要になる」とコメントしています。
一方、診療側の今村聡委員(日本医師会副会長)は、「医薬品の種類・量が増加すれば、それと比例して有害性が高まるというわけではない」という点を確認したうえで、先進的なポリファーマシー対策を行っている病院では、「病棟薬剤師」が中心となって、医薬品の必要性を十分に勘案した上で、減薬を行っている点に着目。病棟薬剤師のさらなる活躍に期待を寄せました。


また、支払側の幸野庄司委員(健康保険組合連合会理事)は、2016年度の診療報酬改定で導入された「分割調剤」(医師の指示に基づき、長期処方患者に対し、薬局薬剤師が数度に分けて調剤することを可能とする仕組み)を促進すべきと提案しています。健保連の調査によれば「分割調剤」は進んでおらず(減少傾向にすらある)、「まず一般国民への認知度を上げる必要があり、より分かりやすい仕組みを検討すべき」と幸野委員は訴えています。
フォーミュラリに沿った医薬品使用、普及は重要だが、診療報酬での評価は慎重に
フォーミュラリとは、医療機関等において作成した「医学的妥当性や経済性などを踏まえた医薬品使用方針」のことで、「●●疾患には原則としてA医薬品(特定の銘柄や成分)を使用する」といったリストをイメージすると分かりやすいでしょう。一部の病院ですでに導入されており、また山形県酒田市の地域医療連携推進法人「日本海ヘルスケアネット」では、地域の病院・診療所・薬局を巻き込んだ、いわば「地域版フォーミュラリ」の作成も進んでいます(関連記事はこちらとこちらとこちら)。
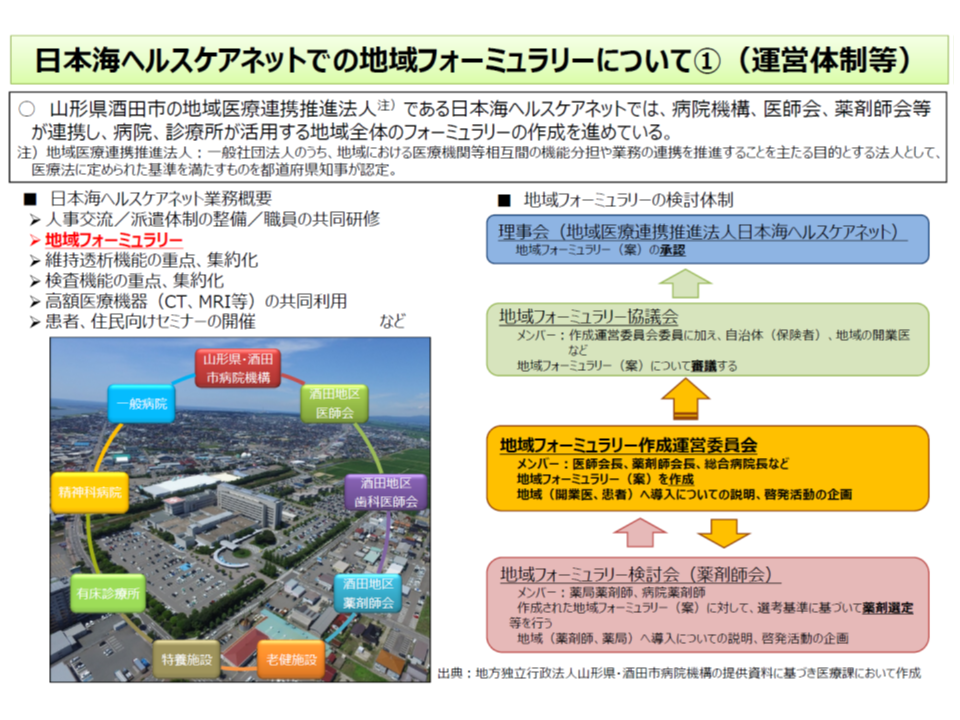
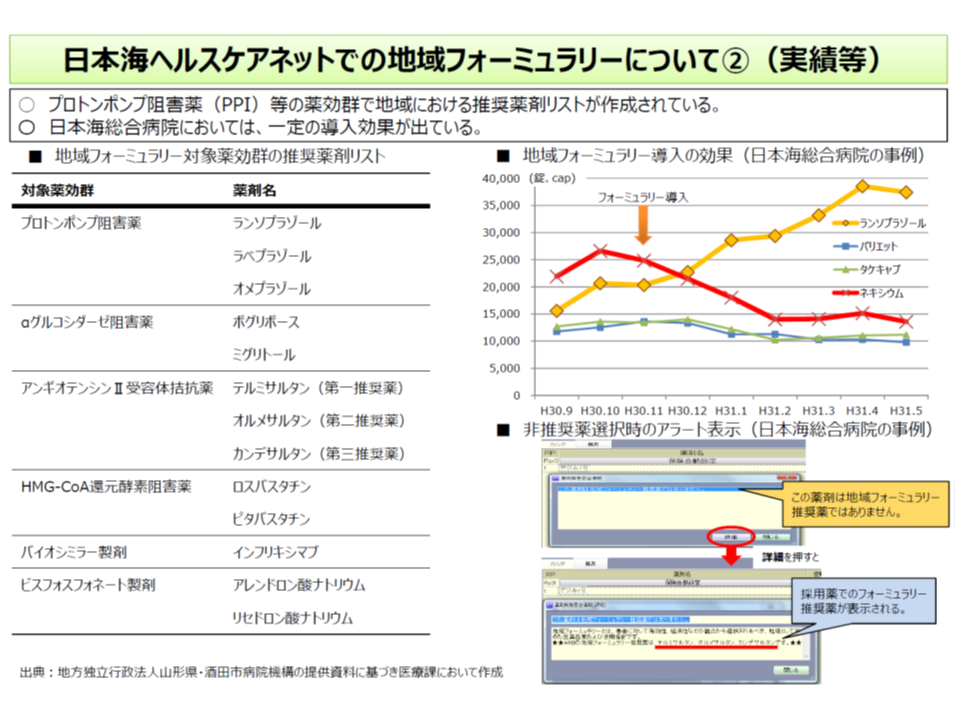

フォーミュラリによって、医療機関等では使用・備蓄する薬剤を絞り込むことができ、「価格交渉における優位性の確保」(大量購入が可能となり、医療機関等にとって価格交渉がしやすくなる)や「廃棄医薬品の減量」といった経済性を確保することが期待されます。また、医学的・薬学的な観点で使用医薬品を限定するため、有効性・安全性も向上することが期待されます。
この点について中医協総会では「フォーミュラリの活用を診療報酬で評価する」ことへの慎重意見が相次ぎました。診療側の城守国斗委員(日本医師会常任理事)はフォーミュラリを進めていくことの重要性・必要性を確認したうえで、「医療には個別性がある」と指摘します。同じ疾患と闘っていても、多くの患者ではA医薬品が効果的ですが、ある患者ではB医薬品のほうが効果的である、というケースもあり、この場合、診療報酬での定めが設けられ、「A医薬品が推奨される」とのフォーミュラリを厳格に運用しなければならないとなれば、個々の患者に不利益が出かねないという指摘です。同じく診療側の島弘志委員(日本病院会常任理事)も同旨の考えを述べています。
一方、支払側の幸野委員は、フォーミュラリに沿った医薬品使用を、具体的な点数で評価することはせず、診療報酬の一般的な規定で「推進していく」ことが重要との見解を示しました。
この点について森光医療課長は、フォーミュラリに沿った医薬品使用を「経済性の観点(医療機関経営に資する)のみから診療報酬で評価することは好ましくない」とした一方で、「フォーミュラリに基づく医薬品使用で、有効性・安全性が確保され、医療の質が向上するのであれば、診療報酬での評価を検討する価値がある」旨の考えを述べています。
【関連記事】
新規の医療技術、安全性・有効性のエビデンス構築を診療報酬で促し、適切な評価につなげよ―中医協総会(2)
オンライン診療、「有効性・安全性のエビデンス」に基づき算定要件などを議論―中医協総会(1)
医師の働き方改革、入院基本料や加算の引き上げなどで対応すべきか―中医協総会(2)
がんゲノム医療の推進に向け、遺伝子パネル検査を6月から保険収載―中医協総会(1)
外来医療の機能分化に向け、「紹介状なし患者の定額負担」「かかりつけ医機能の評価」など議論―中医協総会(2)
画期的な白血病治療薬「キムリア」を保険収載、薬価は3349万円―中医協総会(1)
高齢者へのフレイル・認知症・ポリファーマシ―対策、診療報酬でどうサポートすべきか―中医協総会(3)
診療報酬で生活習慣病の重症化予防、治療と仕事の両立をどう進めていくか―中医協総会(2)
遺伝子パネル検査の保険収載に向けた検討進む、C-CATへのデータ提出等を検査料の算定要件に―中医協総会(1)
「院内助産」「外来での妊産婦対応」を診療報酬でどう支援していくべきか―中医協総会(2)
2020年度改定論議スタート、小児疾患の特性踏まえた診療報酬体系になっているか―中医協総会(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
東日本大震災を受けた診療報酬の被災地特例、福島では継続するが、宮城・岩手は最長2021年3月で終了―中医協総会(2)
要介護高齢者への維持期「疾患別リハ料」は2019年3月末で終了、介護保険への移行完了―中医協総会(1)
鈴木医務技監・迫井医療課長がGHC改定セミナーに登壇!「重症患者受け入れ」に軸足を置いた入院報酬に!
200床以上で看護必要度II要件を満たさない場合、急性期一般入院料2・3は届出可能か―厚労省
DPCのEF統合ファイル用いる看護必要度II、選択可能な病院の条件を提示―厚労省
2018年度診療報酬改定、答申内容を一部訂正―厚労省
【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
外来や在宅、慢性期性期入院医療など療養環境の特性踏まえ、高齢者への医薬品適正使用を―厚労省
外来・在宅、慢性期医療、介護保険施設の各特性に応じた「高齢者の医薬品適正性」確保を―高齢者医薬品適正使用検討会
医師と薬剤師が連携し、高齢者における薬剤の種類・量の適正化進めよ―高齢者医薬品適正使用検討会
具体的薬剤名を掲げ、高齢者への適正使用促すガイダンス案―高齢者医薬品適正使用ワーキング
血糖降下剤や降圧剤など、高齢者への適正使用ガイドライン作成へ—高齢者医薬品適正使用検討会
ベンゾチアゼピンなどで高齢者に有害事象も、多剤投与適正化の加速目指す—高齢者医薬品適正使用検討会
かかりつけ薬剤師指導料、対象患者は高齢者や多剤処方患者に絞るべきか—中医協総会(2)
かかりつけ薬剤師指導料、届け出に当たっては「地域ケア会議」などへの継続参加が必要―疑義解釈3【2016年度診療報酬改定】
かかりつけ薬剤師の業務を包括的に評価する調剤版の「地域包括診療料」を新設―中医協総会
どの医療機関を受診しても、かかりつけ薬局で調剤する体制を整備―厚労省「患者のための薬局ビジョン」
薬剤服用歴管理指導料、「服用歴」記載なし薬局が1220―中医協総会
保険薬局の機能に診療・支払の双方から厳しい意見相次ぐ―中医協
調剤報酬や薬局の構造基準を抜本的に改めよ―規制改革会議の第3次答申
抗不安薬などの多剤投与で処方せん料など減額、対象薬剤を追加―厚労省
薬剤総合評価調整加算、段階的な減薬でも都度算定可能―日医・2016年度改定Q&A(その1)
十分な指導なく抗精神病薬を大量処方した場合、診療報酬を適正化―中医協総会
75歳以上の要介護者などの3割、75歳以上の配偶者が介護する老老介護―2016年国民生活基礎調査
地域医療連携推進法人、病院の再編・統合や医師確保に向けた重要ツールの1つ―厚労省・地域医療連携推進法人連絡会議
機能分化と在院日数短縮で病院の合併統合進む、重要なのは「キーマンの設定」―GHCが「地域医療構想とその先にあるもの」をテーマにセミナー開催
「合併後に自分の居場所がなくてもよい」キーマンがそう思えるか否かが合併の鍵-日本海総合病院




