【2018年度診療報酬改定答申・速報6】がん治療と仕事の両立目指し、治療医と産業医の連携を診療報酬で評価
2018.2.9.(金)
お伝えしているとおり、2月7日の中央社会保険医療協議会・総会で、2018年度の次期診療報酬改定に関する答申が行われました。

2月7日に開催された、「第389回 中央社会保険医療協議会 総会」
メディ・ウォッチでは、改定内容をポイントを絞って探っています。今回は「がん医療」に関連の深い項目を見てみましょう。
▼入院料の再編・統合に関する記事はこちら
▼入退院支援の充実、救急医療の評価、感染防止対策の充実に関する記事はこちら
▼かかりつけ医機能の評価、外来機能分化に関する記事はこちら
▼医療従事者の負担軽減に関する記事はこちら
▼在宅医療に関連する記事はこちら
目次
治療医と産業医が連携し「治療計画を再検討する」点が算定にあたっての重要ポイント
がんは、我が国の死因第1位を独走しており、予防・治療・共生・研究などさまざまな対策を進めていく必要があります。安倍晋三内閣は昨年(2017年)10月、新たな「がん対策推進基本計画」(第3期計画、2017-2021年度)を閣議決定しています。2018年度の次期診療報酬改定では、こうした点も踏まえて次のような見直しが行われます。
(1)緩和ケア病棟入院料の見直し
(2)緩和ケア診療加算等の要件の見直し
(3)在宅療養中のがん末期の患者に対する診療の充実
(4)がんゲノム医療中核拠点病院の評価
(5)がん患者の治療と仕事の両立に向けた支援の充実
医療水準の向上などにより、「がんの宣告=死」という状況ではなくなっています。ただし、がん患者にとっては「手術で腫瘍を取り除き、化学療法や放射線治療を受ければ治療は終了する」というものではなく、長期にわたり「再発の恐れと闘いながら生活していく」ことを強いられます。
この点、上述の「第3期がん対策推進基本計画」でも、【がんとの共生】を重要な柱の1つに据え、例えば「がん患者等の就労を含めた社会的な問題」への対策を十分にとることとしています。

第3期がん対策推進基本計画の概要
2018年度の診療報酬改定では、医療保険の側面からこの問題にアプローチすることとし、(5)にあるように、がんの治療に当たる医師と産業医との連携を診療報酬で評価することとなりました。具体的には次の2つの診療報酬項目が新設されます。
▼治療担当医と産業医が連携して、就労に必要な指導などを行うことを評価する【療養・就労両立支援指導料】(6か月に1回、1000点を算定可能)
▼上記の【療養・就労両立支援指導料】を取得し、さらに必要な相談支援に応じる体制の整備を評価する【相談体制充実加算】(500点)
前者の【療養・就労両立支援指導料】は、がん患者の治療を行っている医師が、就労中のがん患者(入院外)に関して、患者の同意を得た上で、産業医と連携して、次のような情報提供・指導・計画見直しなどを「すべて」行った場合に算定できます。「治療計画の見直し・再検討」が要件となっている点が大きなポイントと言えるでしょう。
▼治療担当医が病状、治療計画、就労上必要な配慮等について、産業医あてに文書で診療情報を提供する
▼医師、その指示を受けた看護師あるいは社会福祉士が、病状や治療による状態変化などに応じた就労上の留意点に係る指導を行う
▼産業医から治療継続等のための助言を、治療担当医が取得する
▼産業医の助言を踏まえ、医師が治療計画を見直し・再検討する
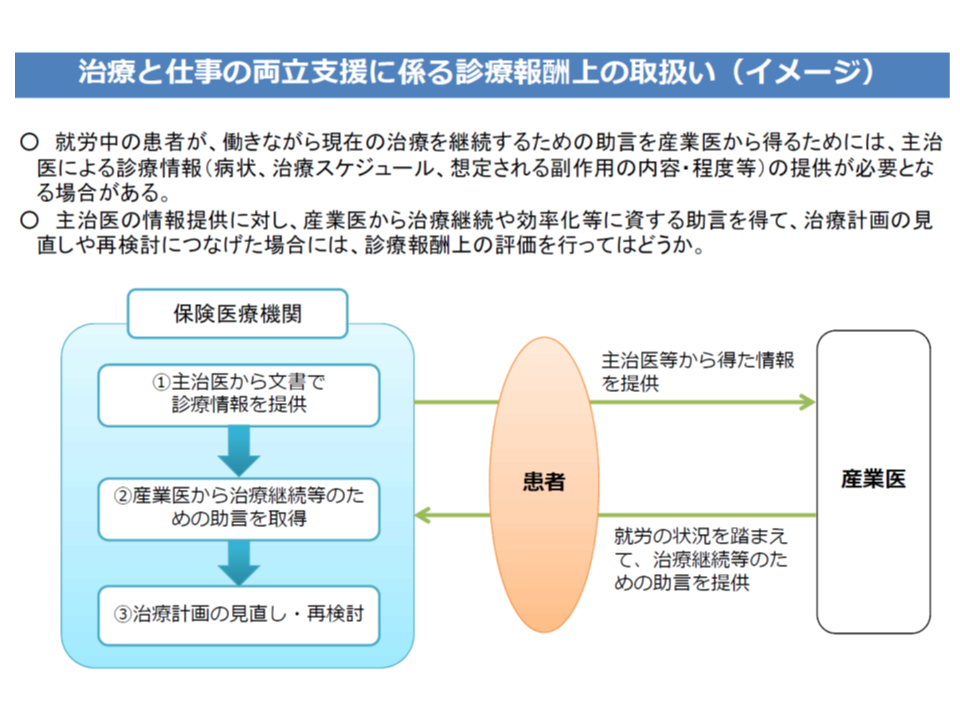
主治医と産業医の「連携」を評価する仕組み
また後者の【相談体制充実加算】は、前者の【療養・就労両立支援指導料】を取得する医療機関が、▼療養環境の調整に係る相談窓口を設置し、専任の看護師または社会福祉士を配置▼就労を含む療養環境の調整について、相談窓口などで患者からの相談に応じる体制があることを周知—している場合に、上乗せで算定できるものです(上記の産業医との連携などをせずに、加算のみ算定は不可)。
グローバルヘルスコンサルティング・ジャパン(GHC)のpartnerで、グローバルヘルスコンサルティング米国会長のアキよしかわは、2014年に大腸がんと診断され、日本で手術を受け、化学療法を米国ハワイ州で受けました。その折の治療体験はもちろん、治療の中で感じた「日本と米国の医療の違い」をまとめた『日米がん格差』を昨年(2017年)6月に上梓しました。そこでも、がん治療を終えたあとの、いわゆる「サバイバー」問題に触れています。とくに若年のサバイバーにとって、「治療と仕事の両立」はとても重要なテーマであり、新設される【療養・就労両立支援指導料】【相談体制充実加算】でどのような効果が生まれるのか、注目が集まります。
緩和ケア病棟、申請からの待機期間を短くすることで診療報酬も高くなる
また(1)は、「がん診療連携拠点病院に設置されている緩和ケア病棟ですら、4割弱で申請から入棟までに2週間以上がかかっている」という問題を解消するために、申請から入棟までの待機期間などに着目して、報酬が2つに区分されるものです。
▼「直近1年間の平均在院日数30日未満、かつ平均待機期間14日未満」または「直近1年間の在宅移行割合が15%以上」の場合
→【緩和ケア病棟入院料1】を算定可能:入院から30日以内は5051点(現在よりも125点引き上げ)、31-60日以内は4514点(同114点引き上げ)、61日以上は3350点(同50点引き上げ)
▼上記要件を満たさない場合
→【緩和ケア病棟入院料2】を算定可能:入院から30日以内は4826点(現在よりも100点引き下げ)、31-60日以内は4370点(同30点引き下げ)、61日以上は3300点(現在と同水準)
緩和ケア病棟では、主に末期がん患者・後天性免疫不全症候群(AIDS)患者が入棟するため、申請からの待機時間が長ければ「適切な医療・ケアを受けられずに最期を迎えなければならない」ケースも出てきてしまいます。こうした事態を可能な限り避けるために、上記の見直しが行われました。待機時間や在院日数の短縮は、高い報酬を獲得するだけでなく、「患者のQOL向上」にもつながるため、積極的な取り組みが求められます。
ただし、新たな評価指標の導入であるため、今年3月末時点で緩和ケア病棟入院料を算定している場合には、激変緩和の意味で、9月まで点数の高い【緩和ケア病棟入院料1】の算定が可能です。
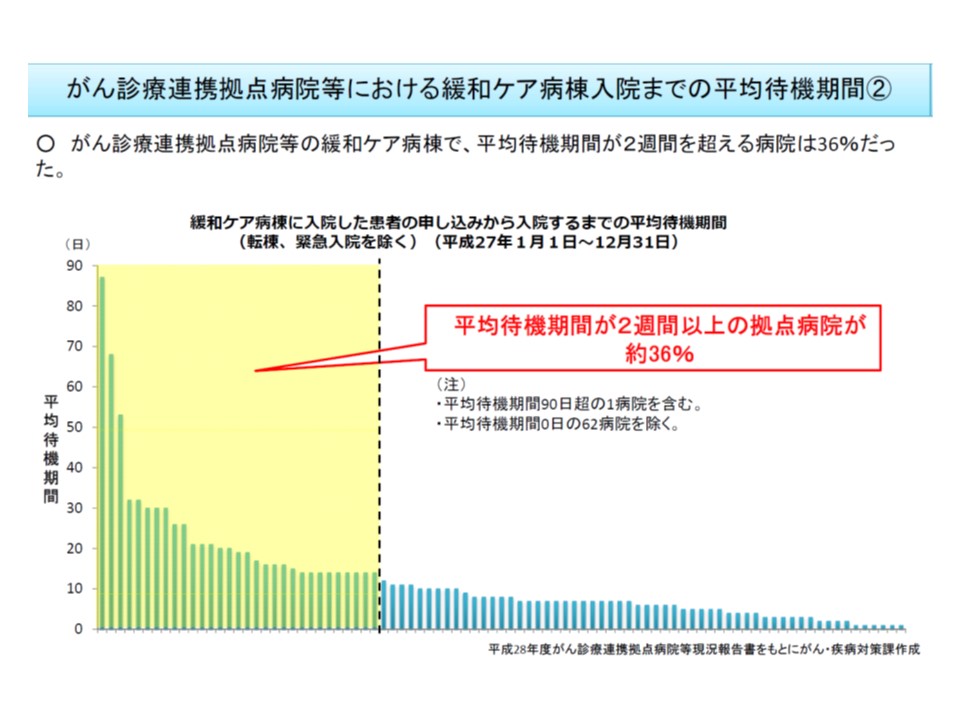
緩和ケア病棟に入棟するまでの待機時間が2週間以上のがん診療連携拠点病院が全体の4割程度ある
一般病床での緩和ケア診療加算、末期心不全患者も算定可能に
(2)の緩和ケア診療加算(有床診療所含む)は、一般病床に入院する末期がん患者や後天性免疫不全症候群(AIDS)患者に対して、緩和ケアチームによる診療を評価する診療報酬項目です。
2018年度改定では、対象に次の要件を満たす「末期心不全」患者が追加されます。
【必須要件】(いずれも満たさなければいけない)
▼心不全に対し適切な治療が実施されている
▼器質的な心機能障害で、適切な治療にかかわらず、慢性的に「NYHA重症度分類IV」の症状に該当し、頻回・持続的に点滴薬物療法を必要とする
▼過去1年以内に心不全による急変時の入院が2回以上ある―という要件を満たす
【選択要件】(いずれかを満たしていればよい)
▽左室駆出率20%以下
▽医学的に終末期と判断される
▽「左室駆出率20%以下」、「終末期」のいずれかに準ずる状態である
さらに管理栄養士が緩和ケアチームに参加し、がん患者の緩和ケアを行う場合には、新たに緩和ケア診療加算の上乗せとなる【個別栄養食事管理加算】(1日につき70点)を算定できます(加算の新設)。
緩和ケアチームのメンバーに管理栄養士が参画し、「症状や希望に応じた栄養食事管理」を行うことで、末期がん患者のQOLがより高まると期待されます。なお、個々での管理栄養士には、▼緩和ケア病棟で悪性腫瘍患者の栄養食事管理に従事した経験▼緩和ケア診療を行う医療機関で3年以上栄養食事管理(悪性腫瘍患者に対するものを含む)に従事した経験—のいずれかが求められます。
在宅での末期がん患者対応を充実、ゲノム医療の拠点病院に加算
また(3)では、在宅療養を行う末期がん患者のQOL向上を目指すものです。在宅ターミナルケアを受けているがん患者に対して、酸素療法を行った場合に、【在宅患者訪問診療料】に上乗せする【酸素療法加算】(2000点)が新設されます。
関連して、在宅療養を行う末期がん患者について適切な介護サービスを提供するために、悪性腫瘍の在宅療養患者に【在宅時医学総合管理料】(在総管)を算定する場合には「医学的に末期であると判断した段階で、当該患者の担当ケアマネジャーに対し、▼予後▼今後想定される病状の変化▼病状の変化に合わせて必要となるサービス―などの情報提供を行う」ことが要件化(義務化)されます。末期がん患者では、容態が急変し、必要な介護サービスも大きく変化する可能性があり、これにケアマネが迅速に対応する体制の構築を目指すものと言えるでしょう。
さらに(5)の「がんゲノム医療中核拠点病院の評価」は、近く指定される「がんゲノム医療中核拠点病院」(我が国のがんゲノム医療を牽引する役割が期待されている)について、既存の【がん拠点病院加算】に、さらに「250点」を上乗せするというものです。
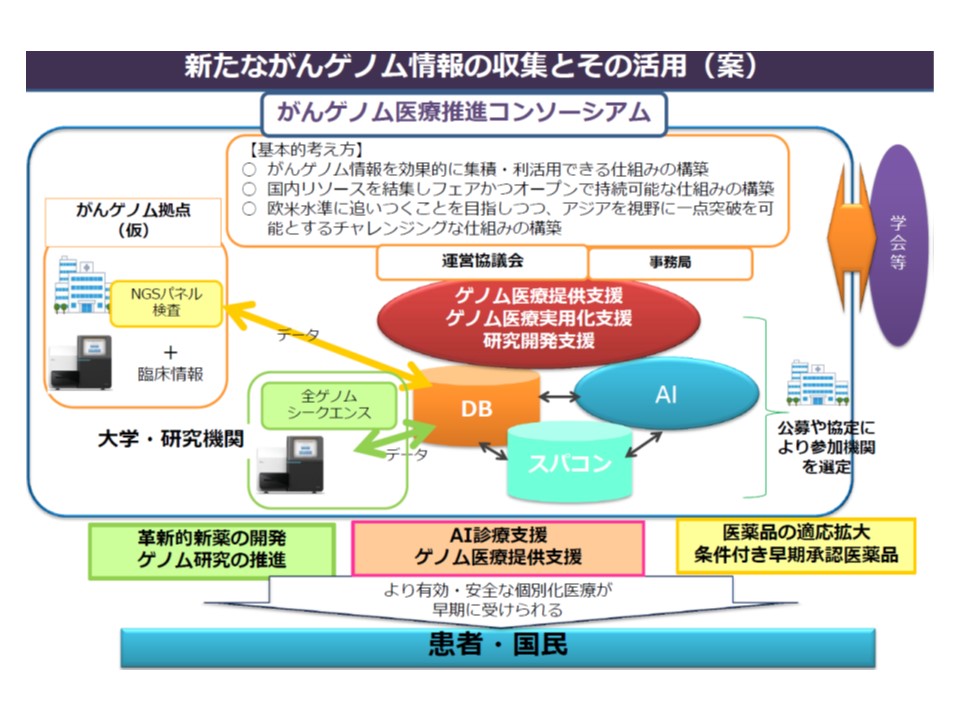
がんゲノム医療推進コンソーシアムを構築し、患者1人1人への「最適な医療」(個別化医療)の提供を支援する
【関連記事】
【2018年度診療報酬改定答申・速報5】在総管と施設総管、通院困難患者への医学管理を上乗せ評価
【2018年度診療報酬改定答申・速報4】医療従事者の負担軽減に向け、医師事務作業補助体制加算を50点引き上げ
【2018年度診療報酬改定答申・速報3】かかりつけ機能持つ医療機関、初診時に80点を加算
【2018年度診療報酬改定答申・速報2】入院サポートセンター等による支援、200点の【入院時支援加算】で評価
【2018年度診療報酬改定答申・速報1】7対1と10対1の中間の入院料、1561点と1491点に設定
【18年度介護報酬改定答申・速報8】グループホーム入居者の「入院・再入居」を円滑に
【18年度介護報酬改定答申・速報7】医療ニーズに対応できる特定施設を手厚く評価
【18年度介護報酬改定答申・速報6】特養配置医が活躍し、看取りまで対応できる体制に
【18年度介護報酬改定答申・速報5】老健の報酬体系再編、在宅復帰機能「超強化型」を創設
【18年度介護報酬改定答申・速報4】ケアマネに新加算設け、医療機関との連携を促進
【18年度介護報酬改定答申・速報3】介護医療院への早期転換を「1日93単位の加算」で促進
【18年度介護報酬改定答申・速報2】看護体制強化加算に上位区分―介護給付費分科会
【18年度介護報酬改定答申・速報1】長時間の通所リハなど、基本報酬引き下げ―介護給付費分科会
回復期リハ病棟のリハ専門職を急性期病棟に派遣し、早期リハを目指せ―日慢協・武久会長
療養病棟の死亡退院率を「半減させよ」―日慢協・武久会長
療養病床の入院患者に居住費相当の自己負担を求めるのは「理由なき差別」―日慢協・武久会長
入院時食事療養費の細分化や委託費高騰などで、給食部門の収支は極めて厳しい—入院医療分科会(2)
地域包括ケアを支援する病院の評価新設、資源不足地域での要件緩和を―地域医療守る病院協議会
一般・療養の区分を廃止し、連続的な診療報酬上の評価を―日慢協・武久会長
特養ホームでの適切な医療提供や、医療機関からの訪問看護の評価充実を―日慢協
人工呼吸器装着患者などに高度な慢性期医療を担う「慢性期治療病棟」を2018年度改定で創設せよ—日慢協
病棟看護師の大半は薬剤師などの病棟配置に期待、入院基本料での評価が必要—日慢協・武久会長
薬剤師など多職種の病棟配置、看護師と併せて入院基本料の中で評価せよ―日慢協・武久会長
急性期病院における栄養・水分補給の充実で、回復期・慢性期の入院期間短縮を—日慢協・武久会長
2018年度の同時改定でリハビリ革命を、急性期早期リハは報酬を2倍に引き上げよ―日慢協・武久会長
慢性期病院、介護療養から新類型への転換やリハ機能充実で大幅収益改善も―日慢協・武久会長
軽度な後期高齢入院患者は療養病棟などへ転院し、年間3兆円超の医療費縮減を行うべき―日慢協・武久会長
介護療養からの新たな転換先、現在の介護療養よりも収益性は向上する可能性―日慢協試算
リハビリ能力の低い急性期病院、入院から20日までに後方病院に患者を送るべき―日慢協・武久会長





