医師の兼業・副業で労働時間は当然「通算」、面接指導等の健康確保措置は主務病院が担当―医師働き方改革推進検討会
2019.12.3.(火)
勤務医の多くは複数医療機関で副業・兼業を行うが、時間外労働の時間は当然「通算」する―。
その際、面接指導などの【追加的健康確保措置】をどの医療機関が担うかが問題となるが、最も勤務時間の長い、いわば「主務病院」が実施することとしてはどうか―。
また960時間を超える時間外労働が可能となるB・C水準医療機関の指定について、新たに設置される「評価機能」では、個々の病院の医師労働時間短縮計画とその進捗状況を、一定の基準にのっとって「段階的(例えばS・A・B・C)に評価する」こととしてはどうか―・
12月2日に開催された「医師の働き方改革の推進に関する検討会」(以下、今検討会)で、こうした議論が行われました。

12月2日に開催された、「第5回 医師の働き方改革の推進に関する検討会」
目次
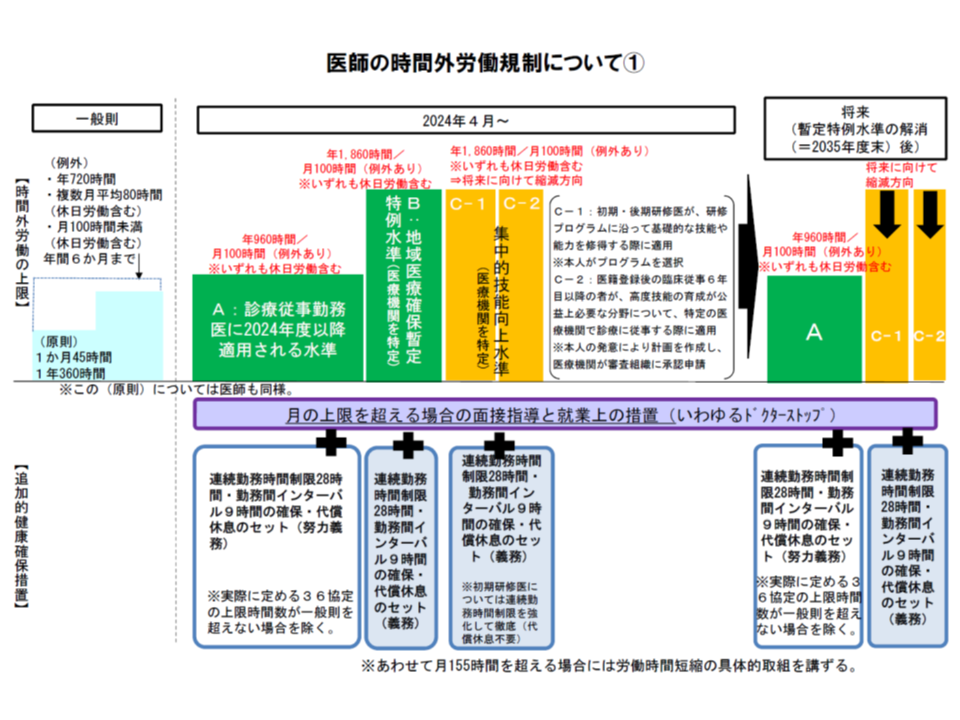
複数医療機関での時間外労働、当然「通算」し、960時間・1860時間以内とする
この上限時間は、勤務医1人1人について見ていきます。例えば「普段はX病院で勤務し、夜間にY病院で当直を行う」という勤務医については、XY両病院の勤務時間を「通算」して960時間以内に収まっているかなどを確認する必要があります。例えばXY病院のいずれもがA水準医療機関であった場合、X病院で600時間、Y病院で400時間の時間外労働を行うと、合計で1000時間となり、960時間を超えてしまい、これは「違法」となります。一方、同じ時間外労働であったとして、例えばX病院がB水準・C水準の指定を受けており、当該勤務医が必要な要件(36協定など)を満たしていれば、1860時間までの時間外労働が可能となるため、他の要件をクリアしていれば「適法」となります。
このため病院側で「個々の医師がどのように副業・兼業を行っているのか」を把握する必要がありますが、正確な把握は非常に難しく、現状では「勤務医側の自己申告」に頼るよりなさそうです。現在、労働政策審議会で「どのように時間外労働の通算管理を行うか」が議論されており、その行方を見守る必要があります。
ところで960時間・1860時間設定のベースとなる「いわゆる10万人調査」では、こうした副業・兼業も踏まえていますが、時間外労働の通算に関して地域の医療機関からは「大学病院などの基幹病院から医師派遣が受けられなくなるのではないか」との不安の声が出ています。冒頭の「新たな時間外労働上限」によって、基幹病院の中だけですら「医療提供量の確保」が難しくなり、地域の医療機関へ医師派遣を行う余裕がなくなってしまう可能性もあるのです。
この点について今村聡委員(日本医師会副会長)は、「一部の大学病院では、早くも地域医療機関への医師派遣をストップするなどの動きをとっているとの話も聞く」と指摘。城守国斗委員(日本医師会常任理事)は「大学病院や基幹病院の医師派遣ストップによって、地域医療にどういった影響が出るのか把握すべき」と要望しました。
この点、▼労務管理を完璧に実施している医療機関はごく一部であり、大学病院も含めて多くの病院では勤務医の労働時間を正確に把握できていない▼B水準・C水準指定を始めとする働き方改革の枠組みが必ずしも明確に固まっておらず、当然、どの病院がB・Cに指定されるかが明らかでない―ことなどから、現段階では、地域医療にどのような影響が出るのかを詳しく推計することは難しいでしょう。働き方改革の枠組みが固まり、各病院で労働時間管理が正確に行われていく中で、地域医療確保のために「自院ではどのような勤務体制をとればよいのか」「地域のどの病院にどの程度の医師派遣を行えばよいのか」が見えてくることから、地域医療への影響は段階を追って見ていくことになりそうです。
勤務の面接指導、医療機関間で連携していれば「1医療機関での実施」も可能
勤務医には、地域医療確保のために、一般労働者よりも長時間の時間外労働が期待されます。しかし、勤務医の健康・生命が損なわれることは許されません。そこで、医師の働き方改革論議では「勤務医の追加的健康確保措置」が重視されています。具体的には次のような内容です。
▽B水準・C水準医療機関で月960時間を超える時間外労働を行う勤務医について「28時間までの連続勤務時間制限」「9時間以上の勤務間インターバル」などを義務とし、A水準医療機関の勤務医、およびB・C水準医療機関で月960時間までの時間外労働となる勤務医ではこれらを努力義務とする【追加的健康確保措置1】
▽A・B・Cいずれの医療機関においても、月の時間外労働が100時間以上となる勤務医については産業医等が「面接指導」を行い、必要に応じて就業上の措置を行うことを義務とする(前月の労働が80時間を超えた場合、翌月に100時間以上となることを見越して面接指導の準備等を行う)【追加的健康確保措置2】
ここで上述したように勤務医が複数の医療機関に勤務し(つまり兼業・副業を行い)時間外労働の通算が行われる場合、「こうした追加的健康確保措置はどの医療機関が行うのか」という疑問が生じます。
この点について厚生労働省は12月2日の今検討会に次のような考え方を提示しました。
まず「面接指導および、その結果に基づく就業上の措置(例えば一時的な勤務停止など)【追加的健康確保措置2】については、面接指導結果が複数医療機関間で共有(医師が面接指導の結果を副業・兼業先に提出することを想定)され、それを踏まえた就業上の措置が適切に図られるのであれば、「1つの医療機関が面接指導を実施する」ことも可能としてはどうか、と厚労省は考えています(逆に言えば情報共有等が行われない場合、各医療機関でそれぞれ実施しなければならない)。
また医療機関の業務負担等も考慮し、具体的には次のような取り扱い案も提示されています。
▼BC水準が適用される医師
→恒常的に長時間の労働が行われると考えられるため、副業・兼業の有無にかかわらず「毎月、あらかじめ決めておいた適当な時期(時間外・休日労働が月100時間以上となる前であることが必要)に睡眠・疲労の確認と面接指導を行う」取り扱いを可能とする
▼A水準対象医師
→月100時間超の時間外労働があらかじめ見込まれる場合には、副業・兼業の有無にかかわらず「あらかじめ決めておいた適当な時期(月100時間以上となる前であることを必須とし、月80時間に達する前であっても可能とする)に睡眠・疲労の確認と面接指導を行う」取り扱いを可能とする
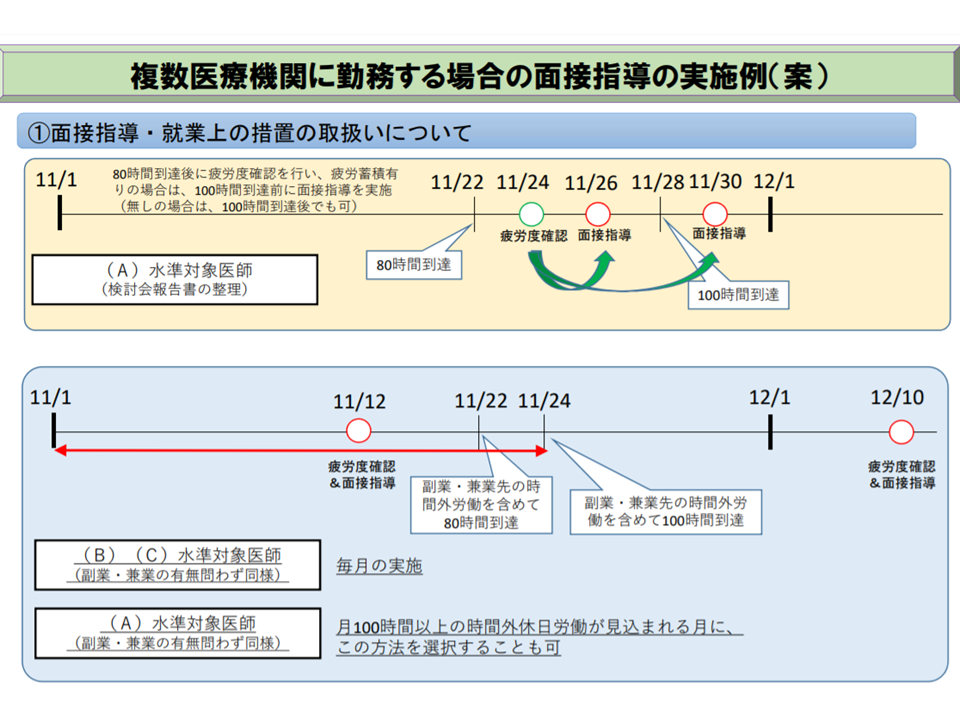
副業・兼業の際の、面接指導等実施の考え方(案)(医師働き方改革推進検討会1 191202)
さらに「どの医療機関が面接指導等を行うか」については、下図のような考え方をガイドライン等に定めてはどうかとの提案が厚労省からなされました。「最も長時間の時間外労働を行う医療機関」での実施が現実的でしょう。
▼A水準医療機関とBC水準医療機関に勤務する場合
→BC水準医療機関で面接指導等を実施する
▼BC水準医療機関においてA水準適用対象医師として勤務している場合
→BC水準医療機関で面接指導等を実施する
▼複数のBC水準医療機関に勤務する場合
→雇用形態(常勤・非常勤)等を踏まえながら、勤務医本人と医療機関の相談で面接指導等の実施医療機関を決める
▼複数のA水準医療機関に勤務する場合
→雇用形態(常勤・非常勤)等を踏まえながら、勤務医本人と医療機関の相談により、面接指導の実施医療機関を決める
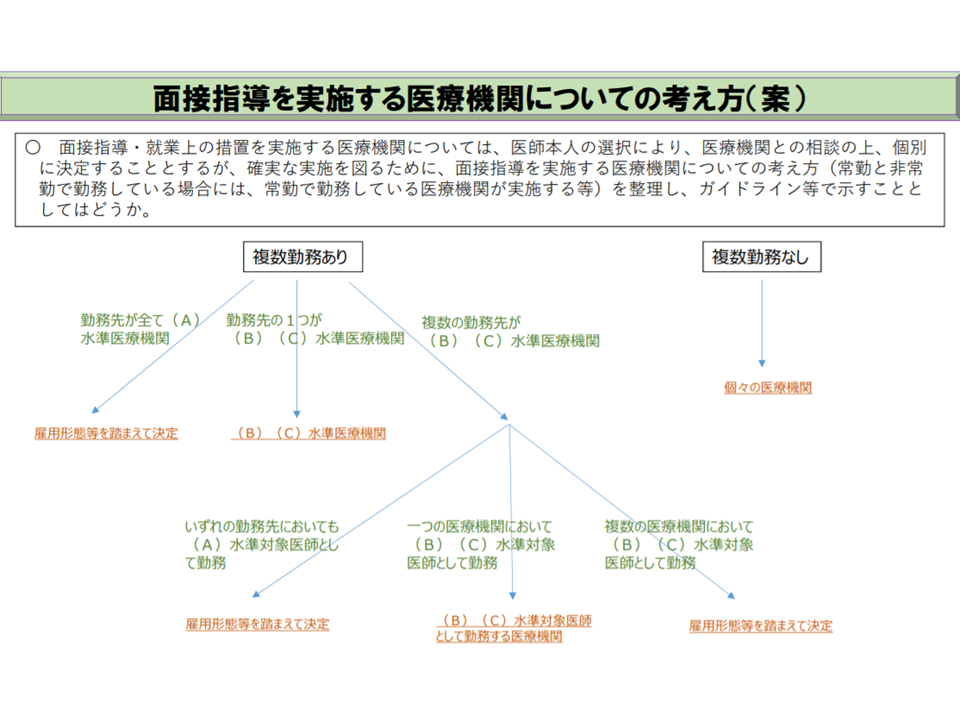
副業・兼業の際の、面接指導等実施の考え方(案)その2(医師働き方改革推進検討会2 191202)
例えば、大学病院の勤務医については、当該大学病院が「他の医療機関での勤務時間等」について勤務員から申告を受け、必要な面接指導等を行うことになるでしょう。ただし、上述のようにBC水準医療機関では面接指導等の実施が「義務」であり、山本修一構成員(千葉大学医学部附属病院長)は「基幹病院(大学病院等も)だけに責任を負わせるのはどうか」とも指摘しており、実現可能性を確保するための一定の配慮を検討する必要があるかもしれません。
勤務間インターバルや連続勤務時間制限、兼業・副業のケースではどう対応すべきか
また連続勤務時間制限や勤務間インターバル等の【追加的健康確保措置1】については、複数医療機関での勤務において、非常に難しい問題が生じます。例えば、X病院での勤務を終え、その足でY病院での勤務に就いた際、Y病院で緊急手術等の必要が出て「連続勤務時間制限」を超過するようなケースが生じえます。その場合、「勤務間インターバル」を通常よりも長く設定することが求められますが、それを実行するには勤務医全体のシフトを組み直す必要などが出てきます。もちろん1医療機関での勤務でも同じ事態が生じえますが、副業・兼業について「他医療機関での長時間勤務等を常に把握し、日々のシフトを組み直さなければならない」と求めることはあまりに非現実的でしょう。とはいえ、これを放置すれば勤務医の疲労が蓄積し、健康・生命に悪影響が生じてしまいます。
この点、明確な対応案は見いだせていませんが、森本正宏構成員(全日本自治団体労働組合総合労働局長)は「副業・兼業を踏まえた【追加的健康確保措置1】の実効性担保が不可欠である」点を強調しています。
評価機能、一定の基準に沿って「例えばS・A・B・C」などの段階的な評価を実施
12月2日の今検討会では「評価機能」についても議論が行われました(評価機能の大枠に関する前回検討会の記事はこちら)。
BC水準医療機関の指定を希望する医療機関では、「医師労働時間短縮計画」の作成(作成そのものは960時間を超える時間外労働を行っている勤務医が1人でもいる医療機関において義務である)と、その進捗状況について、新たに設置される「評価機能」という組織での審査を受けなければなりません。その審査結果等をもとに、都道府県が「BC水準の指定を行うべきか」を判断します。
具体的には各医療機関の作成した「医師労働時間短縮計画」、さらに医療機関訪問による実地調査によって、▼労務管理体制(勤怠管理システムを導入しているか、医師の時間外労働はどの程度か、休暇を取得できているか、など)▼労働時間短縮の取り組み(タスク・シフティングはどの程度進んでいるか、など)▼労働時間の削減状況(労務管理等実施の成果、960時間を超える医師はどの程度いるのか、など)―などを分析します。
この分析結果をもとに「この医療機関では時間短縮が十分に進んでいる」「この医療機関では時間短縮が不十分だが、都道府県等の支援で十分に時間短縮が進む余地がある」などと評価・判断しますが、12月2日の今検討会では具体的な「評価イメージ案」が示されました。
あくまでイメージですが、次のように段階評価を行う方向となりそうです。一定のアルゴリズム等を設け(●●項目を達成できていれば〇ポイントなどとし、それを合計するイメージ)、絶対評価(◆ポイント獲得でS評価、◇ポイント獲得でA評価とするなど)を行うことになるでしょう(各項目の評価内訳イメージは下表)。
▼S判定:他の医療機関の模範となる取組が行われ、医師の労働時間短縮が着実に進んでいる
▼A判定:医師の労働時間短縮に向けた医療機関内の取り組みは十分に行われており、医師の労働時間短縮が進んでいる
▼B1判定:医師の労働時間短縮に向けた医療機関内の取り組みには改善の余地があるものの、医師の労働時間短縮が進んでいる
▼B2判定:医師の労働時間短縮に向けた医療機関内の取り組みは十分に行われているが、医師の労働時間短縮が進んでいない
▼C判定:医師の労働時間短縮に向けた医療機関内の取り組みには改善の余地があり、医師の労働時間短縮が進んでいない
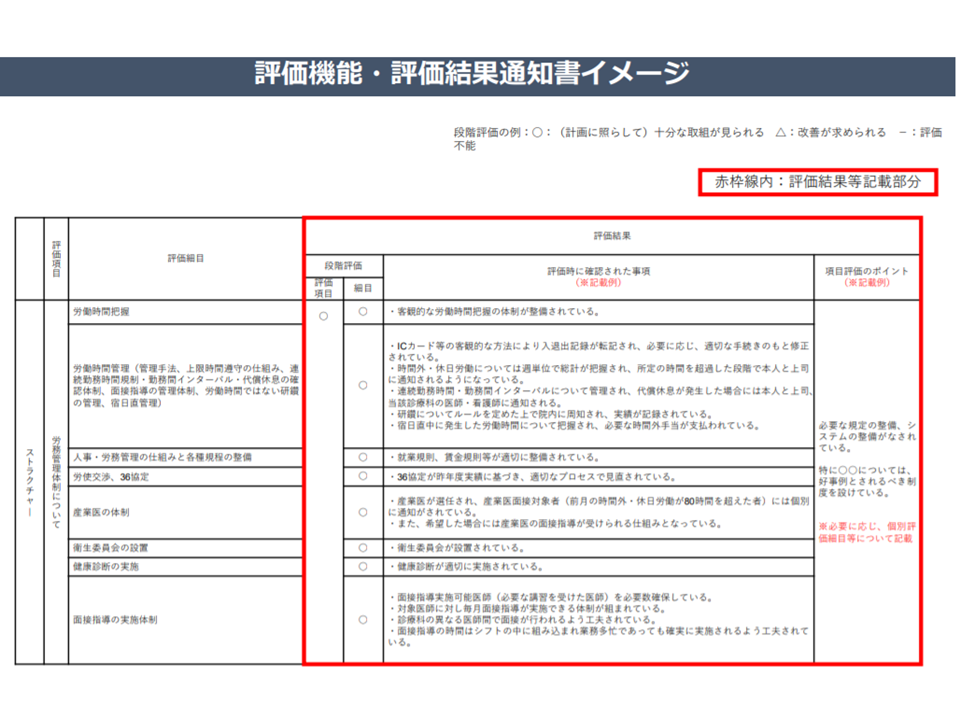
評価機能の評価イメージ(その1)(医師働き方改革推進検討会4 191202)

評価機能の評価イメージ(その2)(医師働き方改革推進検討会5 191202)

評価機能の評価イメージ(その3)(医師働き方改革推進検討会6 191202)

評価機能の評価イメージ(その4)(医師働き方改革推進検討会7 191202)
このうちS・A判定についてはBC水準への指定が問題なく行われますが、B1判定については「改善」を条件に、B2判定については「都道府県による支援」を条件に指定が検討されます。またC判定については「指定の余地があるか否か」を都道府県が判断することになるでしょう。
こうした都道府県の判断(とくにC判定)について、全国一律・全病院一律の基準とするのか、一定の柔軟性を持たせるのか、なども論点となりそうです。山本構成員は「比較的規模の小さな病院では院内で迅速に物事を決められるが、大学病院のような大きな組織は小回りが利かない」旨を説明し、例えば病院の規模による判断基準の区分けなども考えるべきと提案しています。この提案に対し厚労省は、▼大学病院▼公立・公的病院▼地域の救急医療の中核を担う病院―の3グループについて評価のトライアル(試行)を行い、「評価の在り方」に関する研究を行っていく考えを示しています(2019年度中)。
なお、評価機能による審査・評価は、個別病院の「医師労働時間短縮計画に照らして、その進捗状況はどうか」という点が主軸になると考えられ、厚労省は「病院の規模等による差は、相当程度、医師労働時間短縮計画の中に織り込まれている」と考えているようです。もっとも、「緩い計画を立て、それをクリアすればよいのか」という動きも出てきてしまうため、一定程度「医師労働時間短縮計画が適正に作成されているのか」なども見ていくことになるでしょう。
また厚労省は、新たに設けられる「評価機能」の組織体制について、上述のような役割・業務を担うことを踏まえ、▼厚生労働大臣が「組織」を指定する▼組織には中央事務局(本部)と地方事務局(いわば都道府県支部)を置く▼本部には第三者委員会を設けて「中立性」等を担保する▼地方事務局が調査員(社会保険労務士と医師または看護師の2名チーム)を雇用または委託し、実際の調査を担わせる▼地方事務局は地域医療構想アドバイザーからの助言を受け、「地域医療確保」の視点を持つ―という考えも示されました。ただし、どの組織が「評価機能」の役割を担うのか、まったく新たな組織を設けるのか、などは将来的な検討課題となります(少なくとも年内の取りまとめ段階では決定されない)。

評価機能の組織イメージ(医師働き方改革推進検討会3 191202)
【関連記事】
B・C指定に向け、医師労働時間短縮状況を「社労士と医師等」チームが書面・訪問で審査―医師働き方改革推進検討会
高度技能習得や研修医等向けのC水準、「技能獲得のため長時間労働認めよ」との医師の希望が起点―医師働き方改革推進検討会(2)
地域医療確保に必要なB水準病院、機能や時短計画、健康確保措置など7要件クリアで都道府県が指定―医師働き方改革推進検討会(1)
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
看護師の特定行為研修、新たに「救急領域」をパッケージ研修に追加―看護師特定行為・研修部会
倉敷中央病院など21機関を「看護師に特定行為研修を実施する機関」に追加、40都道府県で134機関が指定済―厚労省
相澤病院など26機関を「看護師に特定行為研修を実施する機関」に追加、39都道府県で113機関が指定済―厚労省
看護師に特定行為研修を実施する機関、34都道府県・69機関に―厚労省
看護師特定行為研修、▼在宅・慢性期▼外科術後病棟管理▼術中麻酔―の3領域でパッケージ化―看護師特定行為・研修部会
看護師の特定行為研修、「在宅」や「周術期管理」等のパッケージ化を進め、より分かりやすく―看護師特定行為・研修部会
医師から他職種へのタスク・シフティング、「B・C水準指定の枠組み」に位置付けて推進―医師働き方改革タスクシフト推進検討会
診療放射線技師による造影剤注入や臨床検査技師による直腸機能検査など、安全性をどう確保すべきか―医師働き方改革タスクシフト推進検討会
医師から他職種へのタスク・シフティング、「業務縮減効果大きく、実現しやすい」業務から検討―医師働き方改革タスクシフト推進検討会
現行制度の整理・明確化を行うだけでも、医師から他職種へのタスク・シフティングが相当進む―厚労省ヒアリング
医師から他職種へのタスク・シフティング、特定行為研修推進等で医療の質担保を―厚労省ヒアリング
フィジシャン・アシスタント(PA)等、医師会は新職種創設に反対するも、脳外科の現場医師などは「歓迎」―厚労省