診療報酬改定、結果検証調査で得られた知見が次期改定項目に繋がる―中医協総会
2016.5.3.(火)
2016年度診療報酬改定の項目の多くは、前回改定(2014年度改定)の結果検証調査から導かれている―。
こうした状況が4月27日に開かれた中央社会保険医療協議会総会でより明確になりました。2018年度の次期診療報酬改定を占う意味でも、今回改定(2016年度改定)の結果検証調査に注目が集まります。
目次
改定の効果・影響を調査し、結果を次期改定に反映
診療報酬改定は2年に1度行われるのが通例です。その際、前回改定が医療現場にどのような効果・影響を及ぼしているのかを調査し、「思うように効果が出ていない」のであればテコ入れを行い、「狙いとは異なる方向に進んでいる」ことが分かれば軌道修正を行います。この調査が「結果検証調査」(診療報酬改定の結果検証に係る特別調査)で、通常、(1)改定の効果・影響が出やすい項目は改定年度に実施(2)効果が現れるまでに時間のかかる項目は改定の翌年度に実施―という2段階構成が採られます。
前回の2014年度改定についても同様で、2014・15年度の2年度にわたって効果・影響に関する検証調査が行われました。15年度の調査結果については速報値が中医協に報告され、2016年度の今回改定に活かされています(関連記事はこちらとこちらとこちら)。
今般、厚労省保険局医療課保険医療企画調査室の三浦明室長は4月27日に、中医協に対して15年度調査の本報告をする中で、調査結果と16年度改定項目との紐付けを行っています。
15年度には、次のような結果検証調査が行われました。
(1)主治医機能の評価の新設や、紹介率・逆紹介率の低い大病院における処方料などの適正化による影響を含む外来医療の機能分化・連携の実施状況
(2)在宅療養後方支援病院の新設や機能強化型在宅療養支援診療所などの評価の見直しによる影響、在宅における薬剤や衛生材料等の供給体制の推進などを含む在宅医療の実施状況
(3)廃用症候群に対するリハビリの適正化、リハビリの推進などによる影響や維持期リハビリの介護保険への移行状況を含むリハビリの実施状況
(4)明細書の無料発行の実施状況
(5)後発医薬品の使用促進策の影響および実施状況
地域包括診療料、「施設基準が厳しい」との調査結果を受けて緩和
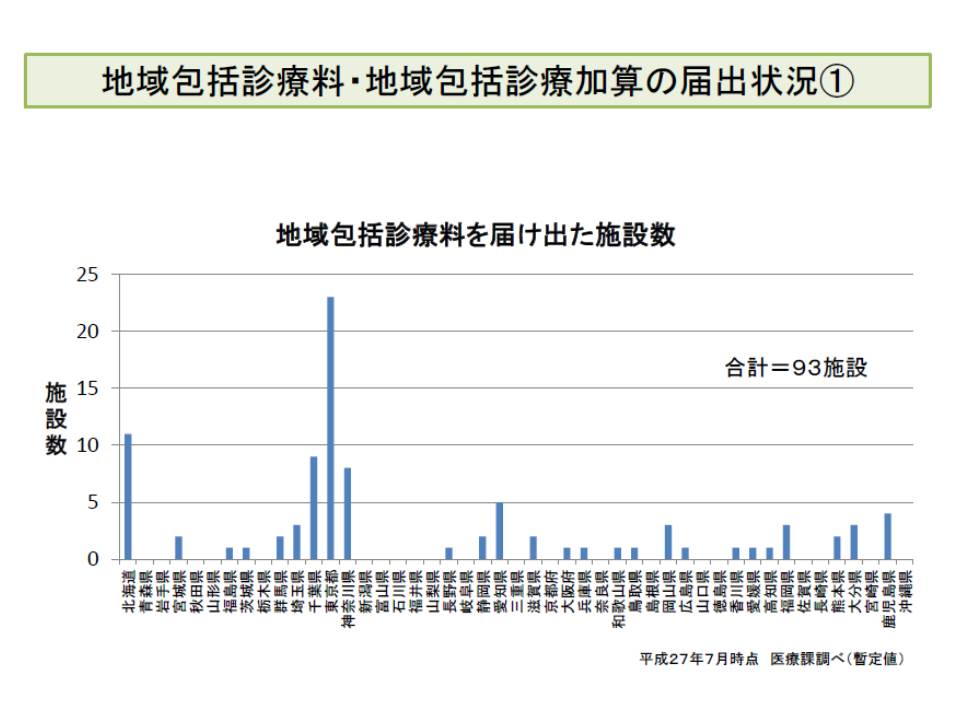
まず(1)の主治医機能の評価の新設とは、▽認知症▽高血圧症▽高脂血症▽糖尿病―のうちいずれか2つ以上に罹患した患者について、担当医を決めた上で「療養上の指導」や「他の医療機関での受診状況等の把握」「服薬管理」「健康管理」「24時間の対応」などを総合的に実施することを評価した『地域包括診療料』(病院、診療所の双方で算定可能)と『地域包括診療加算』(診療所のみで算定可能)のことを指します。
地域包括診療料などについては、このような算定要件に加え、施設基準が厳しく設定されていることなどから届け出件数が低迷しています(2015年7月時点で地域包括診療料は93施設、地域包括診療加算は4713施設)。
結果検証調査では、これらを算定していない理由として、病院では「施設基準の要件を満たせない」「医師の負担が大きい」、診療所では「施設基準の要件を満たせない」「算定対象患者がいない」「医師の負担が大きい」といった声が多いことが分かりました。そこで2016年度改定では、病院については「2次救急指定病院または救急告示病院」の要件を削除し、診療所については常勤医師の配置を従前の「3人以上」から「2人以上」に緩和しています。
また結果検証調査からは、認知症以外の慢性疾患として「便秘症」「消化性潰瘍・逆流性食道炎」「骨粗しょう症」「虚血性心疾患」など多岐にわたっていることから、2016年度改定では、認知症以外の1以上の疾病を有する患者を対象とした『認知症地域包括診療料』(病院、診療所の双方で算定可能)と『認知症地域包括診療加算』(診療所のみで算定可能)が新設されています(関連記事はこちらとこちら)。
機能強化型在支診、「看取り実績が困難」との声を受け、超重症児訪問を加味
また(2)の在宅医療については、2014年度改定で「同一建物居住者」についての訪問診療料や在宅時医学総合管理料が大幅に引き下げられました。その後、現場からの強い要請を受け例外措置(月に1回以上、通常の点数を算定していれば、同月は通常の点数を算定できるとする)が設けられました。この点については、2016年度改定で大幅な点数体系の見直しが行われたことをお伝えしています(関連記事はこちらとこちら)。
また2014年度改定では、機能強化型在支診の実績要件(看取りなど)を厳格化しましたが、この結果「常勤の医師の確保が難しい」「看取り実績の確保が難しい」という理由で機能強化型の届け出をしていない診療所が多くあることが分かりました。一方で、「超重症児などへの訪問」を積極的に行っている医療機関があったことから、2016年度改定では、看取り実績の中に「超重症児などへの訪問」を加味するという見直しを行っています(関連記事はこちら)。
維持期リハビリ、介護保険への移行を見据え「目標設定等支援・管理料」を新設
(3)のリハビリについては、介護保険への移行が困難な理由として「患者の心理的抵抗感が大きい」「医学的に必要なリハビリが提供できないと考える」「通所リハビリの質への不安」という声が大きいことが分かりました。しかし、介護保険のリハビリについては、質・量ともに充実が図られており、「介護保険リハビリへの誤った先入観」が患者や医療現場に存在している可能性があります。
そこで2016年度改定では、『目標設定等支援・管理料』が新設されました。これは、脳血管疾患等リハビリ、廃用症候群リハビリ、運動器リハビリを実施している要介護被保険者などがリハビリの目標設定などを行うことを支援し、介護保険のリハビリの紹介などを行うことを評価する点数で、本点数を算定してから3か月間は、いわば「介護保険リハビリの体験」を可能とするために、1か月に5日を超えない範囲で「医療保険と介護保険のリハビリの併給」を可能とするものです(関連記事はこちらとこちらとこちらとこちら)。
また、2015年度の結果検証調査では「リハビリ総合計画を医師が説明しているケースは3-4割に止まる」ことも明らかになったため、『目標設定等支援・管理料』では、算定要件の中に「医師による説明」を明確に規定しています。
なお、(5)の後発品使用については、「一般名で処方され、後発品を調査した割合が73.0%」であることが15年度調査から明らかになりました。この効果をさらに波及させるため、2015年度改定では「すべての医薬品を一般名で処方した場合の一般名処方加算1:3点」(従来の加算は一般名処方加算2:2点)が新設されています。
このように、結果検証調査をベースとしている改定項目も数多くあります。2016年度改定についても、今年度(16年度)・来年度(17年度)に結果検証調査が実施され、逐次、中医協に速報値が報告されるので、その結果から2018年度改定の大きな方向を予測できます。こうした情報にも留意が必要です。
【関連記事】
【16年度改定答申・速報2】専従の退院支援職員配置など評価する「退院支援加算1」、一般600点、療養1200点―中医協総会
【2016年度診療報酬改定総点検6】主治医機能の評価、紹介状なし大病院患者の特別負担によって外来医療の機能分化
【2016年度診療報酬改定総点検3】在宅医療の報酬体系を大幅に見直し、課題は是正されるのか?
「同一建物減算」回避するための訪問日調整を無意味化、在宅報酬を見直し―中医協総会
2016年度診療報酬改定、実は「小児医療の見直し」が大きなポイント―中医協総会
退院支援加算1、会合や研修で一同に会するだけでは「年3回以上の面会」に該当せず―疑義解釈2【2016年度診療報酬改定】
回復期リハ病棟のアウトカム評価、除外患者の取り扱いなどを明確化―疑義解釈1【2016年度診療報酬改定】
2016年度診療報酬改定、要介護高齢者などの目標設定支援などしなければ、疾患別リハ料を減算―中医協総会
改善効果の低い回復期リハ病棟、疾患別リハを1日6単位までに制限―中医協総会
維持期リハの介護保険への移行、「患者の心理的抵抗感」などがハードルに―中医協総会
「後発品使いたくない」が14%弱、診療側で浸透も患者側に根強い不信感―中医協総会
地域包括診療料、慢性疾患指導の研修や24時間対応薬局との連携がハードルに―中医協総会