がん検診では「精度が高い検診の全国民への実施」が最重要テーマ、受診率目標値を6割に引き上げ―がん検診あり方検討会
2022.5.30.(月)
がん検診の受診率向上に向け、目標値を現在の5割から6割に引き上げ、職域検診の適切な実施を推進してはどうか―。
がん検診の最重要テーマは「精度が高く、全国民に実施でき、死亡率低減に資する検診を実施する」ことであり、今後も研究などを進めていく必要がある—。
5月25日に開催された「がん検診のあり方に関する検討会」(以下、検討会)で、こうした議論が行われました。検討会では、7月予定の次回会合で「第4期がん対策推進基本計画」に向けた提言内容をまとめる考えです。
がん検診受診率の目標を6割以上に引き上げ、職員検診の充実が当面の課題か
国のがん対策は、おおむね5年間を計画期間とする「がん対策推進基本計画」に沿って進められています。現在は2018-22年度を対象とした第3期基本計画に基づいた施策が動いており、20223年度以降の「第4期がん対策推進基本計画」策定に向けた準備・議論がこれから進んでいきます(関連記事はこちら)。
計画は「がん対策推進協議会」で議論されますが、その議論に資するよう、検討会で「がん検診の在り方」に関する意見・提言することになります。5月25日の会合では(1)受診率の向上(2)精度管理(3)科学的根拠に基づく検診の推進—の大きく3項目について、今後の方向性を議論しました。
まず(1)の受診率については、第3期計画において「男女とも対策が検診で行われている全てのがん検診の受診率の目標値を50%とする」とされていますが、2021年の実績を見ると、▼胃がん:男性48.0%・女性37.1%▼肺がん:男性53.4%・女性45.6%▼大腸がん:男性47.8%・女性40.9%▼子宮頸がん(女性):43.7%▼乳がん(女性):47.4%—にとどまっています。
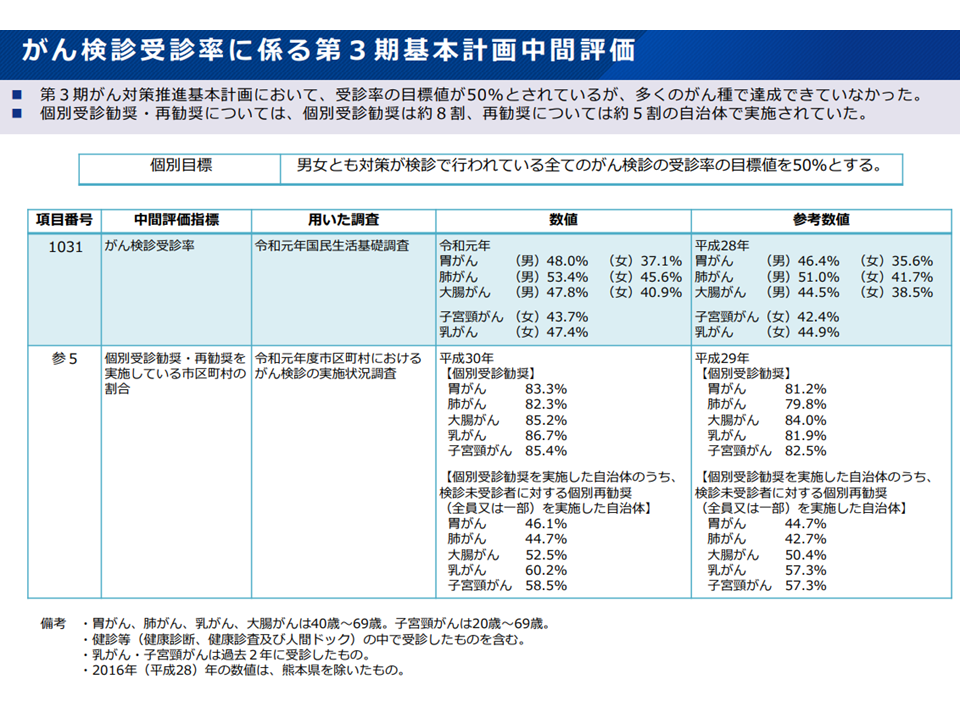
がん検診の受診率は男性肺がんを除き、目標5割に達していない(がん検診あり方検討会2 220525)
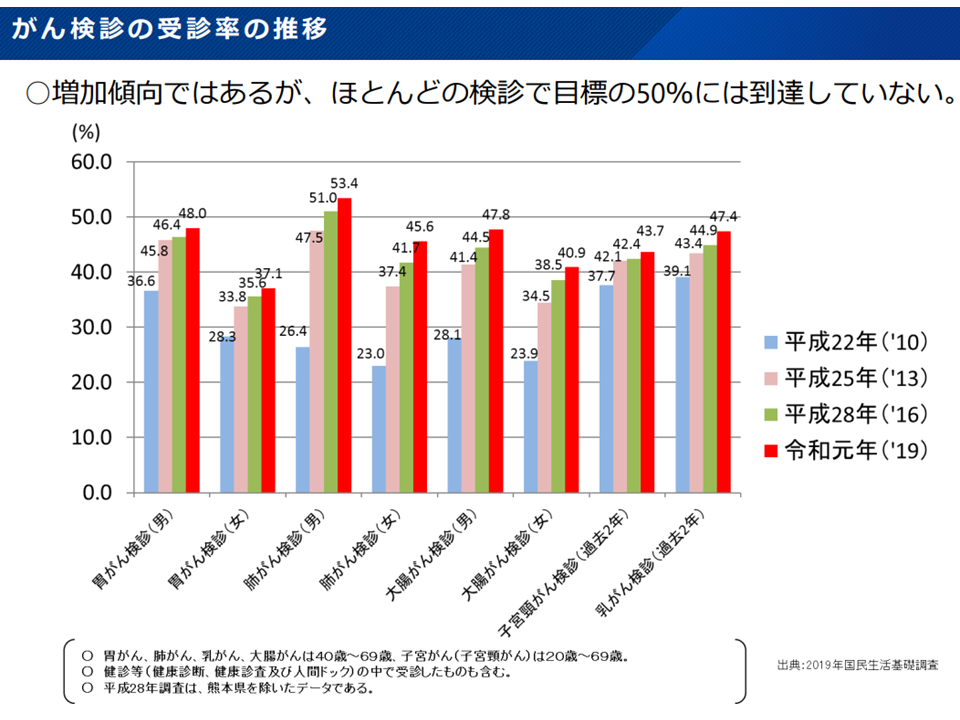
がん検診の受診率は、伸びているが目標達成は厳しい(がん検診あり方検討会1 220525)
検診受診率が上がらなければ、「早期発見の遅れ」→「早期治療の遅れ」→「死亡率の低下が阻まれる(病期が進むほど生存率は低下する)」事態を招きます。
このほかに、がん検診受診率には▼都道府県別(地域別)・がん種別のバラつきが大きい▼新型コロナウイルス感染症の蔓延時には大きく低下した—という問題点もあります。
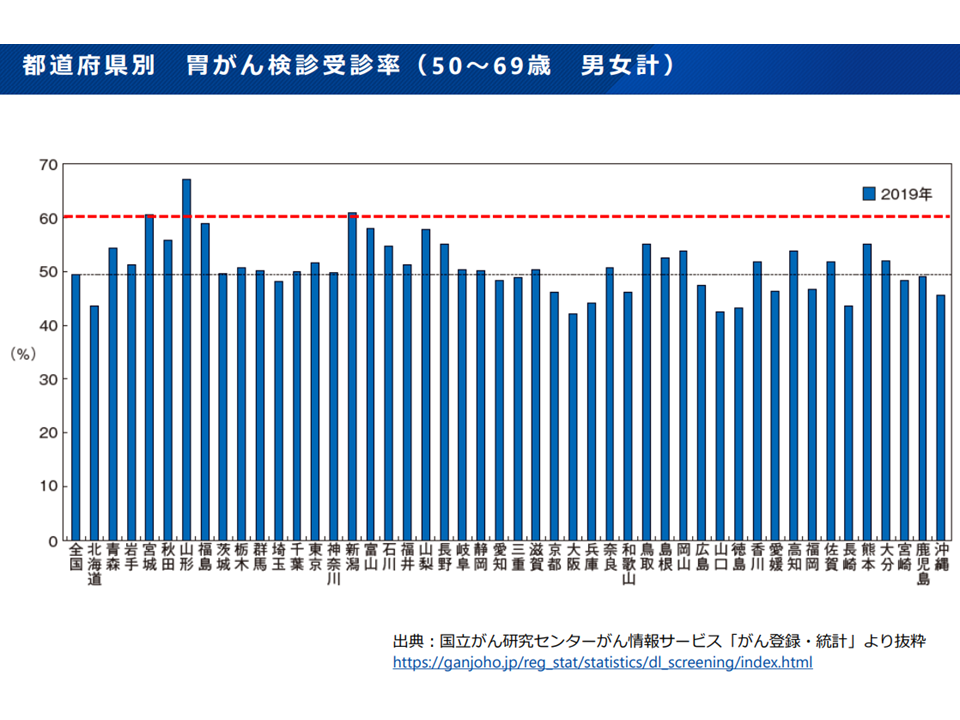
都道府県別にみると、がん検診受診率には大きなバラつきがある(がん検診あり方検討会3 220525)
そこで厚労省は、これまでの検討会論議も踏まえ、受診率向上に向けた次のような対応を図ってはどうかとの考えを示しています。
(1)がん検診受診率の目標値を「60%」に引き上げてはどうか
(2)「がん検診のアクセシビリティ向上策等の実証事業」や、各自治体における取り組み(夜間の検診実施など)から得られた知見を横展開し、より科学的かつ効果的な受診勧奨策を推進してはどうか
(3)「職域におけるがん検診の受診率」を継続的に把握できるよう検討してはどうか。また「個々人の職域検診受診の情報」について、自治体が把握できるよう検討を進めてはどうか
(4)職域がん検診の適切な実施に向け、事業者や保険者その他の関係者の意見を聴きながら、まずは「実施可能な取り組み」や「関連する課題の整理」を行ってはどうか
(5)危機時(例えばコロナ蔓延時)において一時的に縮小することがあっても、がん検診提供体制自体のリカバリーが速やかに行われるよう、リカバリー促進策の研究を実施してはどうか
検討会構成員の多くは(3)(4)の「職域がん検診」に注目。ここには、例えば▼法的根拠がない▼精度管理が十分でない▼受けられない人がいる▼企業の規模で実施率や内容に大きなバラつきがある—などの課題が従前から指摘されています。こうした課題を解消するために、例えば「ガイドライン(職域におけるがん検診に関するマニュアル)の遵守を徹底する必要がある」(中川恵一構成員:東京大学大学院医学系研究科特任教授)、「職域検診を受けられない場合、自治体検診を受けられるように特別休暇取得を確実に行えるような仕組みを検討してはどうか」(松田一夫構成員:福井県健康管理協会副理事長・がん検診事業部長)などの具体的な提案が出されています。
さらに羽鳥裕構成員(日本医師会常任理事)は「将来的には、マイナンバーで『個人個人のがん検診受診履歴』(まずは「●年度に検診を受診したのか、していないのか」から)を把握し、オンライン資格確認等システムなどを活用して情報共有を行ってはどうか」と提案しました。後の(3)論点でも出てきますが、我が国においては「個人個人が、がん検診を受診しているのか」や「がん検診受診率の把握」などが必ずしも高精度に行われていないという大きな課題もあります。羽鳥構成員は、こうした課題の解決を目指すもので、多くの構成員もこれに賛同。将来的な検討テーマの1つに据えられそうです(法整備を含めたさまざまな角度からの検討が必要であり、すぐに実現できるわけではない点に留意)。
また福田敬構成員(国立保健医療科学院医療・福祉サービス研究部部長、国立保健医療科学院保健医療経済評価研究センターセンター長)は「受診率6割という大目標の下に、都道府県別やがん種別などのサブ目標などを設けることも重要ではないか」と進言しています。
精度が高く、全国民に実施でき、死亡率提言に資する「がん検診」の実施が最重要テーマ
また(2)の精度管理という側面では、「精密検査の受診率が、がん種によってバラついている(乳がんでは9割超だが、大腸がんでは7割程度)」「指針に基づかないがん検診を実施している市区町村が85.4%もある」などの課題があります。そこで厚労省は次のような対応案を提示しました。
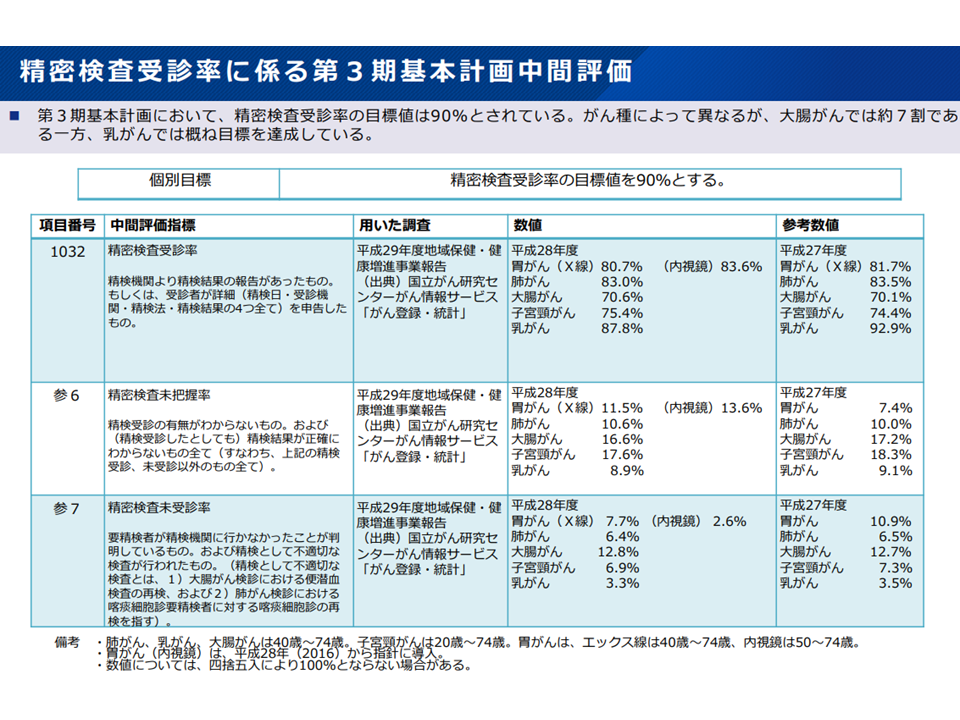
精密検査受診率はがん種によってバラつきがある(がん検診あり方検討会4 220525)
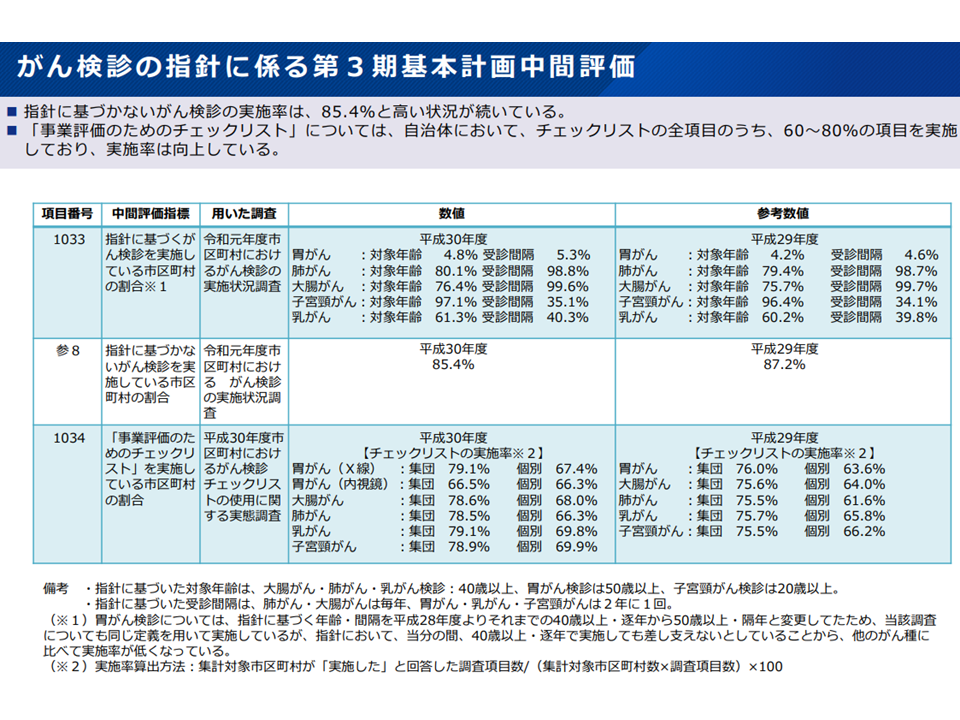
指針に沿わないがん検診を行う市町村が85.4%もある(がん検診あり方検討会5 220525)
▽精密検査受診率の目標値は引き続き90%としてはどうか
▽特に職域においてがん検診結果を通知する際に、「精密検査を実施できる医療機関リスト」を同封できるよう、自治体でのリスト作成・公表を推進してはどうか
▽職域におけるがん検診の精度管理を可能とするため、保険者がレセプトやがん登録情報などを活用して感度、特異度、精密検査の受診状況などを把握できるよう技術的支援を行うこととしてはどうか
▽自治体に対しては、指針に基づいた5つのがん検診を適切に実施する観点から、精度管理の目標達成を重点的に推進するよう強く推奨してはどうか
▽新たな検診手法の検討や実証も重要であることから、5つのがん検診以外の検診を実施する場合は「検診の有効性等について一定期間内に中間評価等を検証する」ことを推奨してはどうか
▽都道府県は、管内市町村のがん検診の実施状況を踏まえ、市町村に対し必要な指導・助言等を行うこととしてはどうか
こうした方向に反対意見は出ていませんが、中山富雄構成員(国立がん研究センターがん対策研究所検診研究部部長)は「精検受診率向上は重要だが、医療現場の受診勧奨に向けた負担が非常に大きい。そろそろ『レセプト』や『がん登録情報』を積極的に利活用する方向にシフトしていくことも検討してはどうか」と進言しています。
さらに(3)の科学的根拠に基づく検診について、大内憲明座長(東北大学特任教授・名誉教授、登米市病院事業管理者)は、「我が国では組織型検診が行われていない。このため国際会議でも諸外国から『日本の状況はよく分からない』と指摘されてしまう。▼高精度▼全国民をカバー▼生存率向上に資する—検診を実施することが極めて重要であり、第4期がん対策推進基本計画にこの方針を盛り込んでほしい」と強調。多くの構成員がこの考え方に賛同しています。
厚労省からは、この(3)論点に関して次のような提案がなされました。
▽「がん対策」としての適切ながん検診実施のため、現在行われている対策型検診の水準を上げ、適格な対象集団への受診勧奨とプログラムの管理・評価を行う「組織型検診の構築」に向けた議論を深める必要があるのではないか
▽新たな検診を、対策型検診として実施するまでのプロセスを明確化し、検診項目の更なる適正化が比較的容易になるよう検討してはどうか
▽指針に基づいた5つのがん検診以外の検診について、検証が進むような手法を検討してはどうか。特に、指針に基づくがん 検診が十分にできており「それ以外のがん検診を実施してみたい」と考える自治体と、検診の効果を検証したい企業や研究者を マッチングするような仕組みを検討してはどうか
▽がん検診を含めたわが国のがん対策の有効性を評価するため、▼がんのリスク因子▼年齢調整罹患率▼年齢調整死亡率—の諸外国との比較が可能となるよう、これらの年次推移を明らかにできるよう取り組んではどうか
例えば年齢調整死亡率について、男性・女性の大腸がん、女性の乳がん・子宮頸がんを例に我が国と先進諸国を比較すると「必ずしも我が国が特に優れているわけではない」ことも分かります。井上真奈美構成員(国立がん研究センターがん対策研究所予防研究部部長)は「国際比較が可能なデータの収集・作成のためにも、マイナンバーやオンライン資格確認等システムの活用に期待が集まる」とコメントしています。
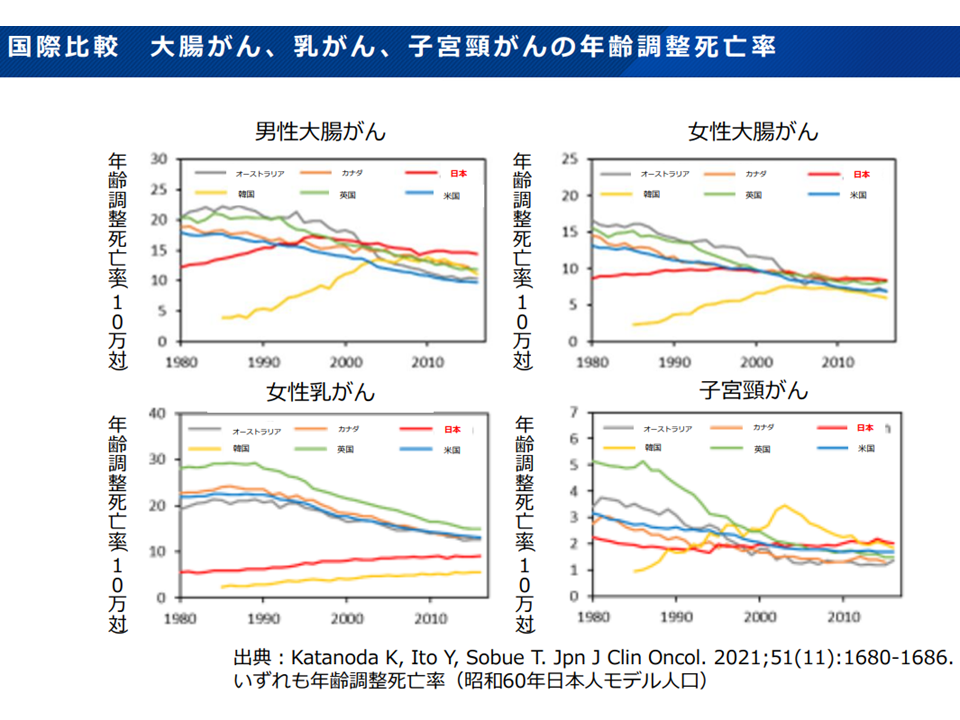
がんの年齢調整死亡率、我が国は諸外国と比べて必ずしも「優秀」なわけではない(がん検診あり方検討会6 220525)
また中山構成員は「新たな検診手法(例えば胃がんの内視鏡検査など)を導入する場合には、キャパシティを考慮しなければならない。新手法の多くは小規模自治体では実施できず、全国民をカバーできないことになる。そうした点をどう考えていくかも今後の重要テーマとなる」との考えを示しました。
様々な意見が出ていますが「検診の充実→早期発見・早期治療につなげる」という大方向には、当然のことながら異論は出ていません。7月予定の次回会合で意見をとりまとめ、がん対策推進協議会に「第4期がん対策推進基本計画に盛り込んだほしい」と意見具申することになります。
【関連記事】
がん拠点病院の指定要件に「相談支援センターの機能強化」「苦痛を持つ患者スクリーニング体制」など盛り込め―がんとの共生検討会
がん対策基本計画の中間評価まとまる、病院間格差是正や正しい情報提供などが今後の重要課題―がん対策推進協議会
がん拠点病院の緩和ケア体制、「精神的苦痛緩和の専門職配置」「放射線科・麻酔科との連携強化」など進めよ―がん緩和ケア部会
小児がん拠点病院の集約化に向け診療実績要件厳格化、小児に配慮した妊孕性温存要件―小児がん拠点病院指定要件WG
がんゲノム医療拠点病院等の指定要件見直し論議始まる、エキスパートパネルの重点化なども検討―がんゲノム拠点病院指定要件WG
2022年夏にがん携拠点病院の指定要件見直し、高度型の意義、診療実績・体制要件等を議論―がん拠点病院指定要件WG
がん拠点病院・小児がん拠点病院・ゲノム拠点病院等の指定要件、2022年度に整合性とって改訂―がん診療提供体制検討会





