脳血管障害等の入院医療費縮減には1日単価圧縮を、高血圧症等の入院外医療費縮減には生活習慣改善による受診率減を—健保連
2022.8.9.(火)
2020年度における生活習慣病の医療費を分析すると、医科入院では「脳血管障害」「人工透析」の医療費シェアが増加しており、これら医療費縮減のためには「1日当たり医療費の縮減」(例えば後発医薬品への置き換えなど)が極めて重要になってくる—。
医科入院外では、高血圧症・高脂血症・人工透析・糖尿病の4疾患が医療費の大きな部分を占めており、▼高脂血症・高脂血症については「加入者の6割超が患者となっている」状況から「生活習慣改善指導により罹患者を減らす」ことが最も重要▼糖尿病については、同じく受診率減とともに、後発品使用などによる「医療費単価の圧縮」を同時に進めていくことが重要—である—。
健康保険組合連合会が8月8日に公表した2020年度の「生活習慣関連疾患医療費に関する調査」から、こういった状況が明らかになりました(健保連のサイトはこちら)。
前年度まで(2019年度の状況に関する記事は こちら、2018年度の状況に関する記事は こちら、2017年度の状況に関する記事はこちら、2016年度に関する記事はこちら)と分析の手法・視点が大きく異なっており、「過去データと比較して、●●疾病の受診率や医療費が増えているのか、減っているのか」などを見ることが困難な状況です。新たな分析手法へのチャレンジは賞賛されるべきですが、過去との比較を難しくするような分析手法の変更はあまり好ましいとは言えません。2021年度以降に、どういった分析が行われるのか注目する必要があります。
ただし、前年度までと同じ手法・視点での分析でも、「新型コロナウイルス感染症の影響」があり、比較が困難な状況には変わりないとも考えられます。
糖尿病・高血圧の「入院」医療費圧縮には、患者を減らす(受診率減)取り組みが最重要
主に大企業の会社員とその家族が加入する健康保険組合(健保組合)の連合組織である健康保険組合連合会(健保連)では、加入者のレセプトなどをさまざまな角度から分析して各種提言を行うなど、かねてからデータヘルスに積極的に取り組んでいます。
「医療費が膨張し、健保組合をはじめとする保険者の財政、さらに我が国の財政を圧迫している」状況下では、「医療費の水準を国民が賄える水準に抑えていく」ことが極めて重要です(医療費適正化)。その一環として「加入者が自分自身で生活習慣や医療機関受診行動を変容させる」ことも極めて重要であり、保険者(健保組合等)が加入者の行動変容に向けて「データに基づいた支援」を行っているのです。
今般、健保連は、1250組合におけるレセプト(2億1728万187件)を対象に、2020年度の生活習慣病(▼糖尿病▼脳血管障害▼虚血性心疾患▼動脈閉塞▼高血圧症▼高尿酸血症▼高脂血症▼肝機能障害▼高血圧性腎臓障害▼人工透析―の10疾患)医療費について分析を行いました。
まず2020年度における健保組合加入者の医科・調剤医療費を見ると約3兆1621億円で、前年度から13.2%の大幅減になりました。述べるまでもなく「新型コロナウイルス感染症の影響」(入院における予定手術・予定入院等の延期、外来の受療行動適正化、衛生面向上による一般感染症の減少など)です。
このうち医科入院医療費は7786億円弱で、うち生活習慣病10疾患分は492億円余り・6.3%を占めています。
この「医科入院における生活習慣病10疾患医療費」(約492億円)を100として、疾患別の構成を見ると、(1)脳血管障害:39.0%(2)虚血性心疾患:26.8%(3)糖尿病:12.5%(4)人工透析:9.5%(5)高血圧症:8.9%—などが多くなっています。「透析医療費、脳血管障害のシェアが増加している」ことなどが気になります。
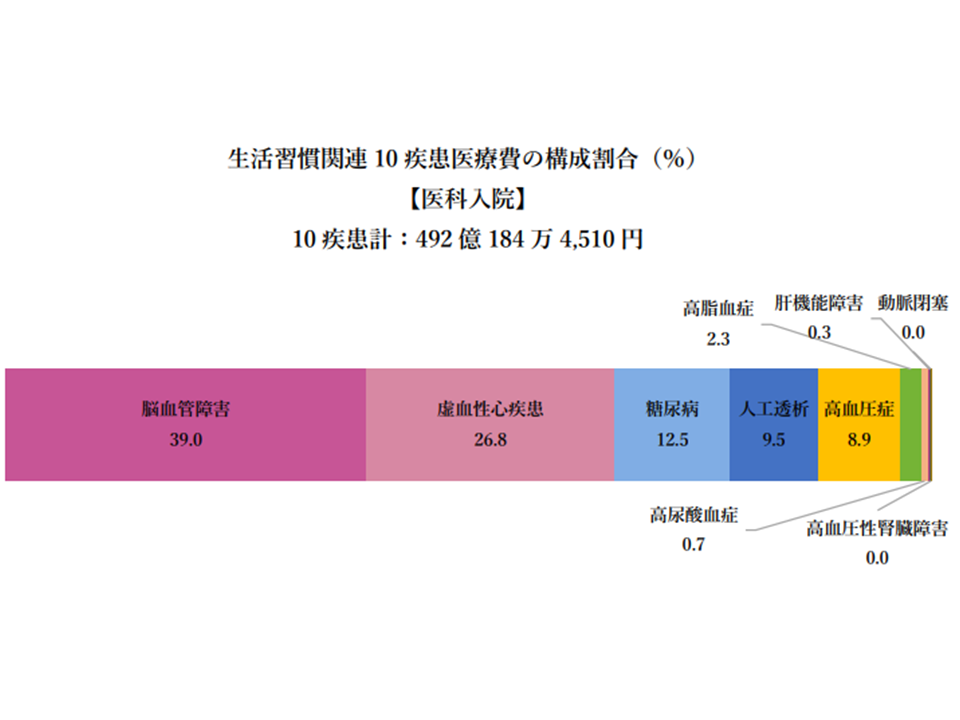
生活習慣病・入院の医療費状況(健保連・20202年度生活習慣病医療費分析1 2008080)
「医療費を適正化する」という視点に立って分析を行うためには、▼「患者を減らす」(例えば、生活習慣を改善して病気にかからないようにしたり、不要な医療機関受診を控えるなど)ことを目指すのか▼「1人当たり医療費を少なくする」(例えば、検診等によって病気を早期発見し、早期治療に結びつけたり、不要な検査や医薬品投与を是正したりするなど)ことを目指すのか—と分けて考えることが有用です。
ここでは、後者の「1人当たり医療費」を詳しく見てみましょう。
医療費統計において「1人当たり医療費」は、「医療費÷加入者数」(加入者1人当たり医療費)で表すことが多く、トップ5は(1)脳血管障害:764円(2)虚血性心疾患:525円(3)糖尿病:245円(4)人工透析:186円(5)高血圧症:174円—となりました。
さらに、これら「加入者1人当たり医療費」を、▼受診率(1000人当たり件数)▼1件当たり日数▼1日当たり医療費—の3要素に分解してみましょう。1人当たり医療費の高さが何に起因するのか(医療機関を受診する回数が多いからなのか(受診率)、治療期間が長いからなのか(1件当たり日数)、1日当たりの医療資源投入量が多いからなのか(1日当たり医療費))を探り、対策を立てやすくするためです。2020年度における「加入者1人当たり入院医療費」の高い疾患では、次のような背景が分かります。
(1)脳血管障害:「1件当たり日数」で最も長く(17.68日)、「1日当たり医療費」が3番目に高い(2万6179円)
(2)虚血性心疾患:「1日当たり医療費」が2番目に高い(3万1518円)
(3)糖尿病:「受診率」が2番目に高い(5.3)
(4)人工透析:「1日当たり医療費」が最も高い(3万2697円)
(5)高血圧症:「受診率」が最も高い(6.4)
ここから、脳血管障害・虚血性心疾患・人工透析については「1日当たり医療費」の縮減ができないか(例えば後発医薬品への置き換えなど)、糖尿病・高血圧症では「受診率」を低減できないか(端的に患者を減らすための予防策を充実するなど)が、最優先の検討課題であることを再確認できます。
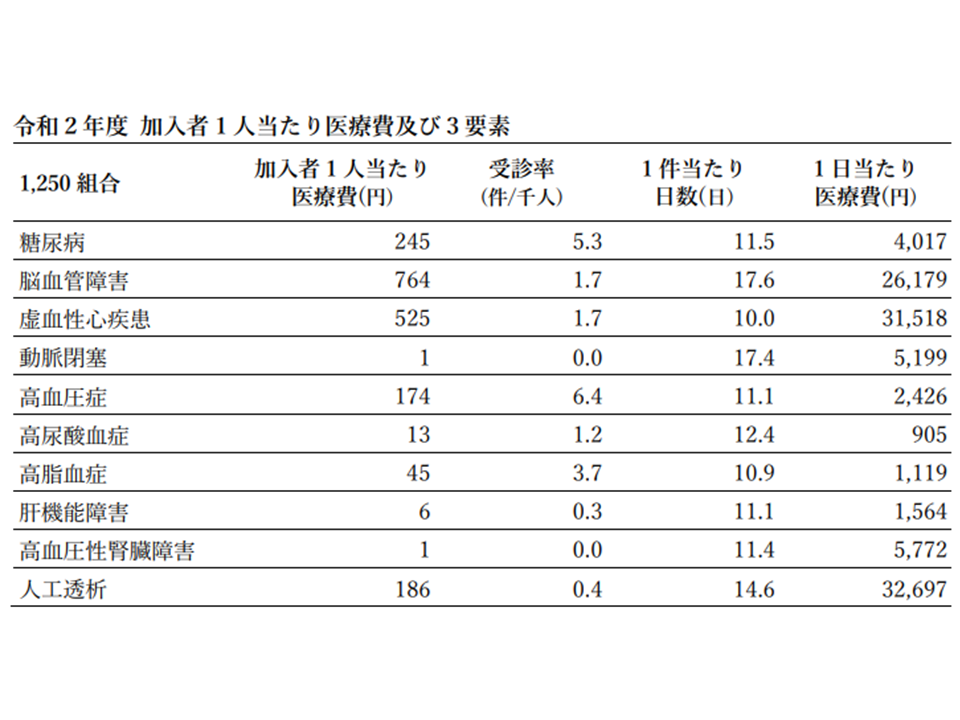
生活習慣病・入院の加入者1人当たり医療費と3要素分析(健保連・20202年度生活習慣病医療費分析2 2008080)
なお、2019年度・20年度のデータを比較すると「多くの生活習慣病で受診率が下がっている」ことが分かりますが、これが「実際の患者減」を意味するのか、「コロナ感染症による受診減」にとどまるのかは明確ではありません。今後のデータを中長期的に見ていく必要があります。
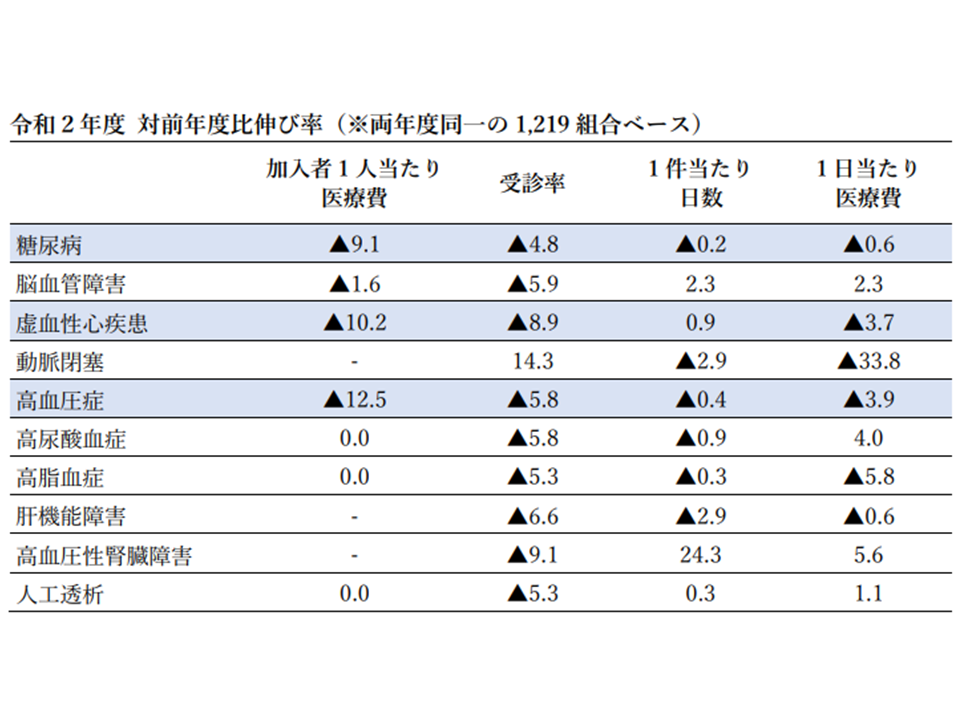
生活習慣病・入院の加入者1人当たり医療費と3要素の2019・20年度比較(健保連・20202年度生活習慣病医療費分析3 2008080)
ところで「加入者1人当たり医療費」は、医療費÷加入者で計算する際の分母に「受診していない者」(健康な人など)を含めてしまっています。そこで、実際に当該疾病で医療機関に入院した人にどれほどの医療費がかかっているのかを表す「受診者1人当たり医療費」を見ると、トップ5は次のようになっています(上位3疾患でとりわけ高い)。
(1)人工透析:583万1770円
(2)脳⾎管障害:575万3690円
(3)虚⾎性⼼疾患:380万460円
(4)動脈閉塞:108万4945円
(5)高血圧性腎臓障害:78万8701円
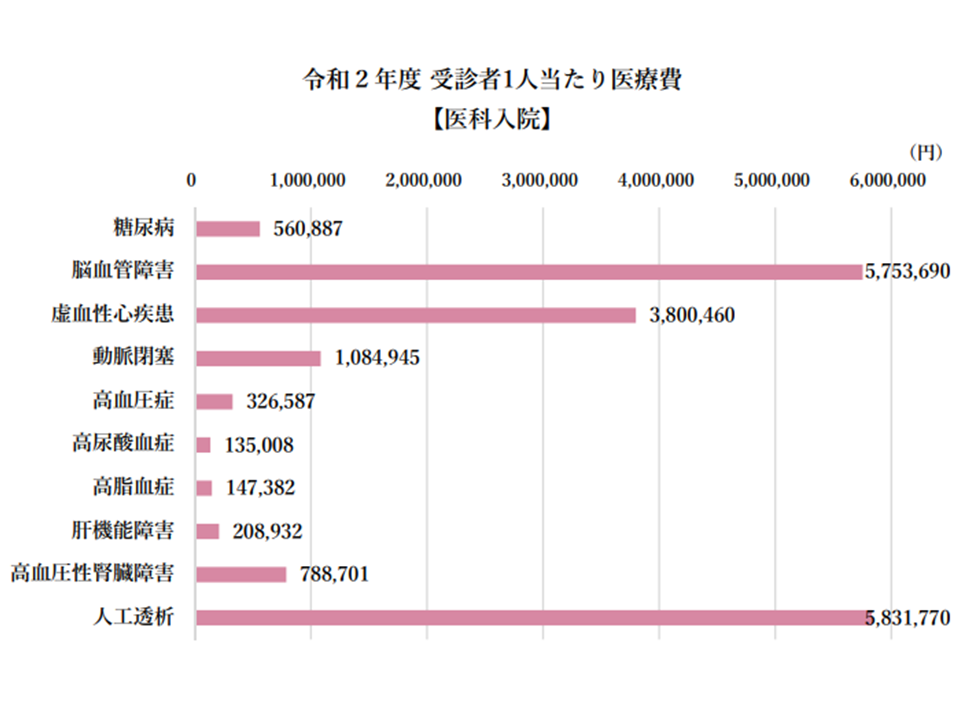
生活習慣病・入院の受診者1人当たり医療費(健保連・20202年度生活習慣病医療費分析4 2008080)
人工透析の「入院外」医療費圧縮には、後発品使用等にある単価圧縮・日数短縮が不可欠
次に、医科入院外の状況を見てみましょう。医科入院外医療費は2兆2705億円余りで、うち生活習慣病10疾患分は3651億円弱・15.7%を占めています。
この「医科入院外における生活習慣病10疾患医療費」(約3651億円)を100として、疾患別の構成を見ると、(1)糖尿病:33.1%(2)高血圧症:24.7%(3)高脂血症:17.8%(4)人工透析:16.6%(5)高尿酸血症:3.1%—などが多くなっています。
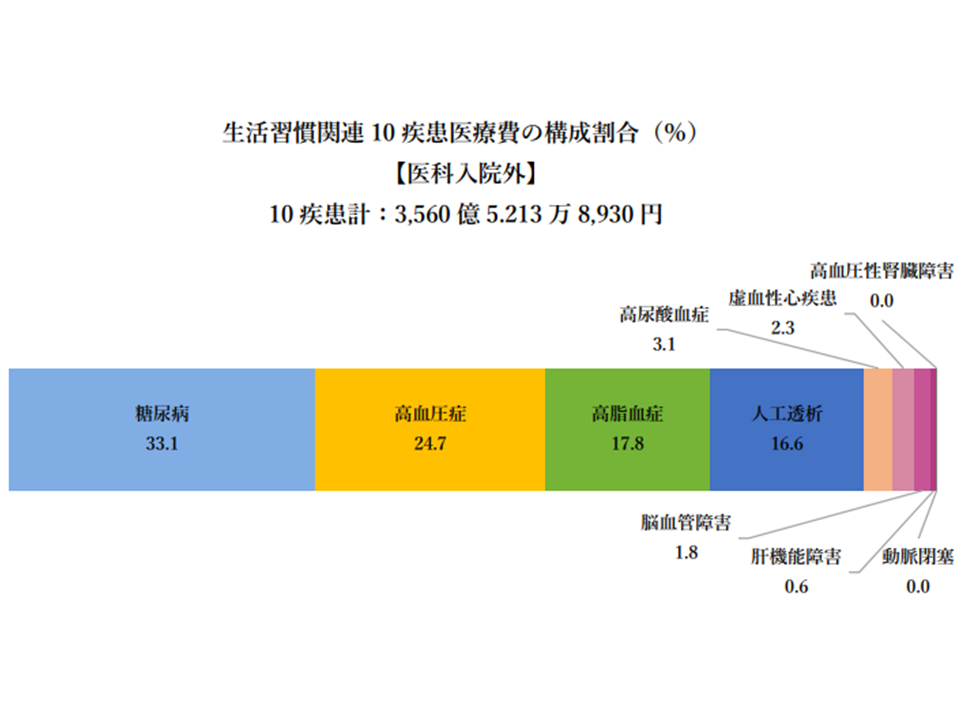
生活習慣病・入院外の医療費状況(健保連・20202年度生活習慣病医療費分析5 2008080)
やはり「加入者1人当たり入院医療費」に目を向けると、トップ5は(1)糖尿病:4696円(2)高血圧症:3502円(3)高脂血症:2522円(4)人工透析:2354円(4)(5)高尿酸血症:435円—となりました。
さらに、これらを加入者1人当たり医療費」を、▼受診率(1000人当たり件数)▼1件当たり日数▼1日当たり医療費—の3要素に分解すると、次のような背景が分かります。
(1)糖尿病:「1日当たり医療費」が2番目に高く(8092円)、「受診率」が3番目に高い(452.7)
(2)高血圧症:「受診率」が最も高く(639.6)、「1日当たり医療費」が4番目に高い(4625円)
(3)高脂血症:「受診率」が2番目に高い(622.1)
(4)人工透析:「1日当たり医療費」「1件当たり日数」がいずれも飛びぬけて最も高い
(5)高尿酸血症:「受診率」が4番目に高い(154.1)
ここから、高血圧症・高脂血症については「加入者の6割超が患者となっている」状況を確認でき、「受診率」を下げること、つまり「患者を減らすための予防策」(=生活習慣の改善)をより強力に進めることの重要性を再確認できます。
また人工透析については、後発品の使用等による「単価(=1日当たり医療費)の圧縮」などが極めて重要となります。
さらに糖尿病については、両者の取り組み(生活習慣改善による受診者減、医療費単価の圧縮)を同時に進めていくことが重要です。
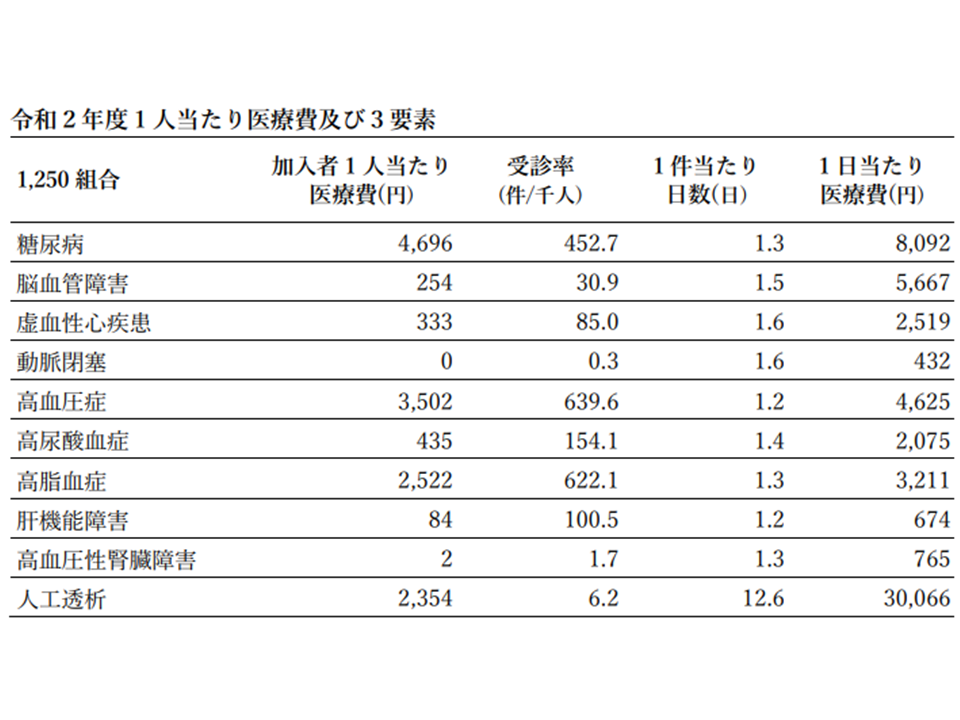
生活習慣病・入院外の加入者1人当たり医療費と3要素分析(健保連・20202年度生活習慣病医療費分析6 2008080)
なお、2019年度・20年度のデータを比較すると「受診率は下がらず、1件当たり日数の短縮・1日当たり医療費の圧縮」が進んだことが分かります。コロナ禍でも「治療薬を切らす」(=治療からドロップする)ことはせず、例えば「受診間隔の延伸により1件当たり日数を減らし、医療費単価を圧縮する(再診料の算定回数減)」などの選択肢をとったと推察されます。こちらも、今後のデータを中長期的に見ていく必要があります。
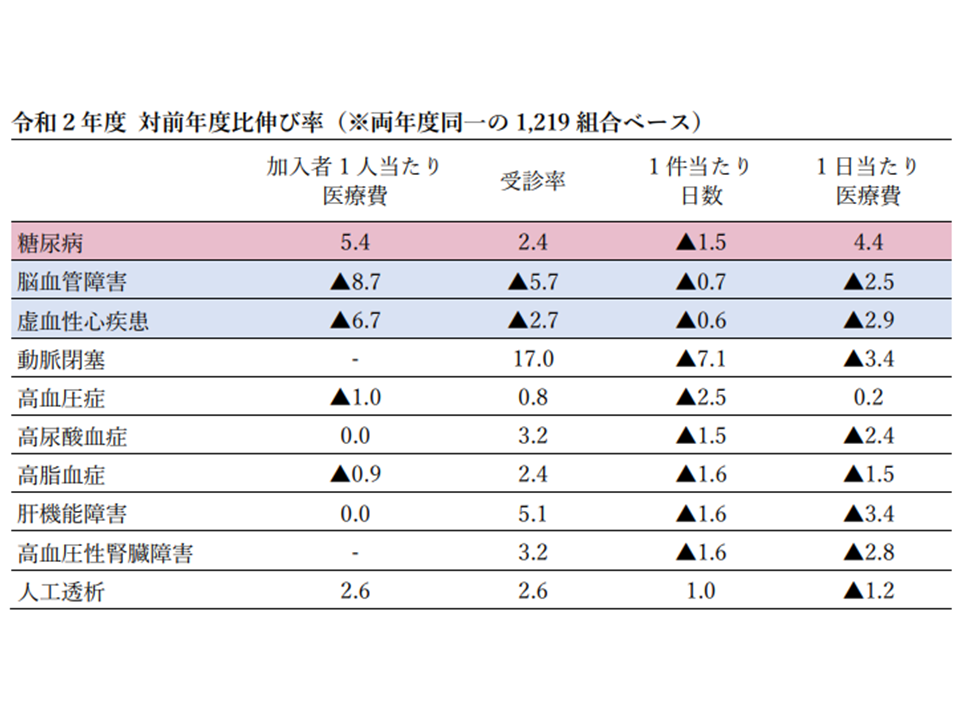
生活習慣病・入院外の加入者1人当たり医療費と3要素の2019・20年度比較(健保連・20202年度生活習慣病医療費分析7 2008080)
さらに、実際に当該疾病で医療機関を受診入院した人にどれほどの医療費がかかっているのかを表す「受診者1人当たり医療費」を見ると、トップ5は次のようになっています(上トップが飛びぬけている)。
(1)人工透析:456万8431円
(2)糖尿病:12万8343円
(3)脳⾎管障害:10万円
(4)高血圧症:6万6574円
(5)高脂血症:4万9160円

生活習慣病・入院外の受診者1人当たり医療費(健保連・20202年度生活習慣病医療費分析8 2008080)
人工透析については、2018年度・例えば20年度・22年度の診療報酬改定で「適正化」(例えば合併症治療薬の後続品登場を踏まえた点数の引き下げなど)が行われていますが、その効果も中長期のデータを眺めながら分析する必要がありそうです。
【更新履歴】入院における受診者1人当たり医療費についえt、第5位を「高血圧性腎臓障害」としなければならないところ、「糖尿病」と記載しておりました。大変失礼いたしました。お詫びして訂正いたします(記事は訂正済)
【関連記事】
2019年度の生活習慣病医療費、入院では脳血管障害、入院外では糖尿病がトップで増加も続く—健保連
2018年度の生活習慣病医療費、入院では脳血管障害、入院外では糖尿病が最多—健保連
2017年度の生活習慣病医療費、入院外では「糖尿病」がシェア第1位に躍り出る—健保連
2016年度は透析医療費が入院・入院外とも大きく増加、単価増が要因の1つ—健保連





