在宅療養支援病院、医療連携だけでなく「在宅・医療介護連携」「救急患者対応」でも重要な役割を果たしている—在支病協・鈴木会長
2023.4.27.(木)
在宅療養支援病院の機能・状況を見ると、医療連携(病病連携・病診連携)により「在宅医療提供の要」となるだけでなく、「在宅・医療介護連携」や「救急患者受け入れ」においても重要な役割を果たしている—。
ただし、在支病の維持・機能強化型へのアップグレードに苦慮している病院も少なくない—。
日本在宅療養支援病院連絡協議会の鈴木邦彦会長が4月26日、こうした調査結果を公表しました。在支病では、「在宅療養支援」「在宅医療・介護連携」「救急患者受け入れ」などの機能充実を進めており、今後の診療報酬改定での評価論議に注目が集まります。
目次
病病・病診連携にとどまらず「在宅医療・介護連携」を多くの在支病が進める
在宅療養支援病院は、「自ら在宅医療を提供する」とともに、「在宅療養支援診療所(在支診)などを支援する」機能を持つ200床未満の病院です。24時間の連絡応需体制・ 24時間の往診体制・24時間の訪問看護体制・緊急時の入院体制・連携医療機関等への情報提供などの基準要件クリアが求められるとともに、機能・連携体制に応じて「機能強化型・単独型の在支病」「機能強化型・連携型の在支病」「一般型の在支病」に区分され、区分に応じた診療報酬点数が設定されています。
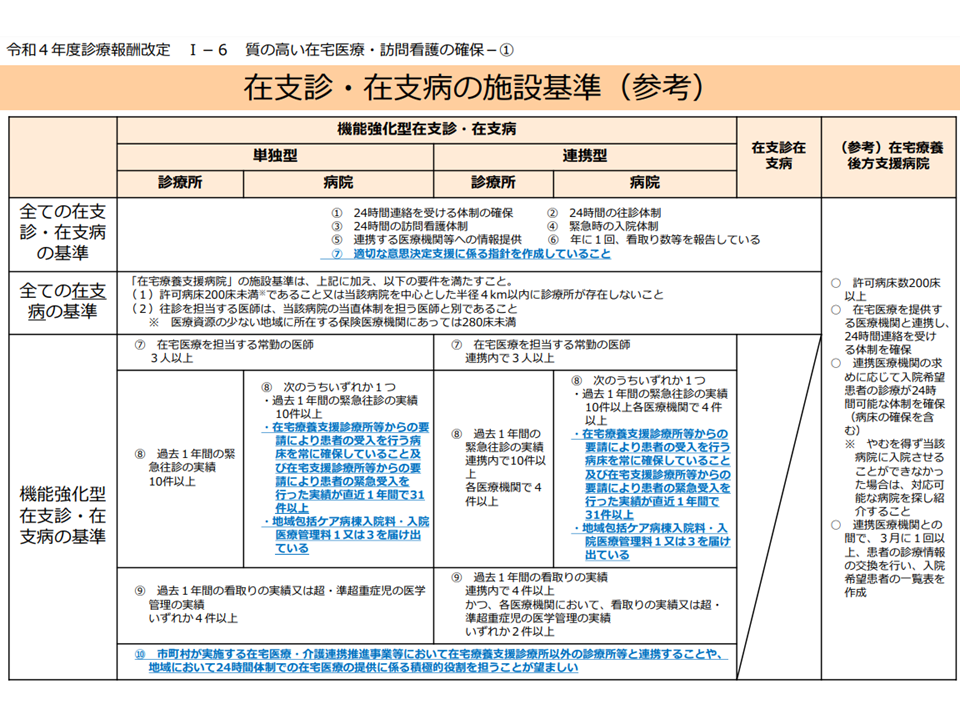
在支診・在支病、在宅療養後方支援病院などの施設基準(在宅ワーキング1 221014)
日本在宅療養支援病院連絡協議会(以下、在支病協)は、▼在支病に関する教育・研修・研究▼在支病に関係する医療従事者、有識者等の情報交換▼全国の医療機関・関係者等と協調を図り、在支病の機能充実—を図ることを目的に、四病院団体協議会(日本病院会・全日本病院協会・日本医療法人協会・日本精神科病院協会)のバックアップを受けて昨年(2022年)設立されました。
今般、在支病の機能・稼働の状況に関する実態調査を行い(本年(2023年)3-4月に実施)、152病院(在支病全体の9.1%)が回答。その結果が鈴木会長から報告されました。2019年に行われた第1回調査(回答数241病院・19.4%)に比べて回答病院が減っていますが、鈴木会長は「調査内容を詳細にしたためではないか」と見ています。
まず、「在支病の地域連携状況」を見ると、次のような状況が明らかになりました。
【医療連携】
▽45.3%が「病院と連携」しており、1-2病院との連携が87.0%だが、3-4病院との連携(11.6%)、5病院以上との連携(1.4%)もある
▽2.6%が「有床診療所と連携」しており、1-2クリニックとの連携が50.0%だが、3-4クリニックとの連携(25.0%)、5クリニック以上との連携(25.0%)もある
▽32.9%が「無床クリニックと連携」しており、1-2クリニックとの連携が70.0%だが、3-4クリニックとの連携(24.0%)、5クリニック以上との連携(6.0%)もある
▽65.1%が「訪問看護ステーションを設置」しており、1-2か所が84.9だが、3-4か所(9.1%)、5か所以上(6.0%)もある
【介護連携】
▽16.4%が「居宅介護支援事業所(ケアマネ事業所)を併設」している
▽55.9%が特別養護老人ホームを、39.5%が老人保健施設を、53.9%が介護医療院を併設している
▽44.1%が通所介護(デイサービス)を、25.7%が通所リハビリ(デイケア)を併設している
▽57.2%が小規模多機能型居宅介護(小多機)・看護小規模多機能型居宅介護(看多機)を併設している
▽40.1%が「地域包括支援センター」を受託している
こうした状況から、在支病が「病病連携・病診連携」を進め、在宅医療提供体制の充実に努めているころはもちろん、「医療・介護連携」を進めていることが確認できます。在宅要介護者の多くは医療ニーズも抱えており、こうした連携が地域で進むことで「切れ目のない医療・介護サービス提供」が可能になると期待されます。
また、介護保険利用の入り口となり、要支援者のケアマネジメントも担う「地域包括支援センター」の機能を在支病が担っていることは、「患者の、円滑な介護保険利用を可能とする」意味でも非常に心強いと言えるでしょう。
在支病の「機能」が充実、介護サービス提供体制も強化
次に「在支病の機能」を見ると、次のような状況です。多くの在支病が「リハビリ機能の充実」にも力を入れ、「在宅復帰機能の強化」による「ときどき入院、ほぼ在宅」の実現を目指していると考えられます。
▽66.4%が「地域包括ケア病棟入院料・地域包括ケア入院医療管理料の届け出」を行っている
▽27.0%が「回復期リハビリテーション病棟入院料の届け出」を行っている
▽5.9%が「地域包括診療料の届け出」を行っている
さらに「在支病の在宅医療提供機能」を見ていくと、次のような状況が分かってきました。
▽139病院について、「往診担当医師数」を見ると、1人(6.5%、前回調査から5.2ポイント減)、2人(13.7%、同1.5ポイント減)、3人(40.3%、同13.4ポイント増)、4人(9.3%、同0.6ポイント減)、5人以上(30.2%、同5.8ポイント増)—
▽134病院について、「在宅医療担当の常勤医師数」を見ると、1人(11.2%)、2人(17.2%)、3人(42.5%)、4人(8.2%)、5-9人(17.2%)、10人以上(3.7%)—
▽訪問看護体制については、「自院の看護師による訪問看護」よりも、「併設訪問看護ステーションによる訪問看護」が多い
▽65.1%が「訪問リハビリ」を、23.7%が「訪問薬剤管理指導」を、22.4%が「訪問栄養指導」を実施している
▽21.1%が「オンライン診療」を、32.9%が「遠隔医療(電話診療を含む)」を実施している
他方、「在支病の入院機能」を見ると、次のような状況です。
▽85病院について「緊急時入院のための常時確保病床数」を見ると、1床(35.3%)、2床(43.5%)、3床(7.1%)、4床(2.3%)、5床以上(11.8%)—
また、「在支病における介護サービス提供機能」に目を移すと、次のような点が明らかになりました。
▽54病院について「訪問介護を行うエリア」を見ると、市町村単位が70.4%、2次医療圏単位が18.5%、半径16km以内が11.1%—
▽104病院について「訪問リハビリを行うエリア」を見ると、市町村単位が66.3%、2次医療圏単位が21.2%—など
在宅・医療連携を考慮すれば「在宅医療圏域も、介護サービスの圏域と同じ市町村単位を基本とすべき」との考えがあります(関連記事はこちらとこちらとこちら)。今回の調査結果を見ると、多くの在支病がこの考えの沿った取り組みを展開している状況が伺えそうです。
ところで、新型コロナウイルス感染症対策を進める中で「高齢者施設と医療機関との連携」が重視されています。ハイリスク者が共同生活を送る高齢者施設では、ひとたび感染者が出ればクラスター化しやすいため、「平時から医療機関と連携して感染対策を強化するとともに、入院が必要な感染者について速やかに連携病院などで受け入れる」ことが求められているのです(関連記事はこちらとこちら)。
今回の調査では「15.8%の在支病が関連高齢者施設に対し感染対策の指導等を行った」「17.1%の在支病が関連高齢者施設に直接赴き、感染対策の指導等を行った」、「6.6%の在支病が関連『以外』の高齢者施設に対し感染対策の指導等を行った」「6.6%の在支病が関連『以外』の高齢者施設に直接赴き、感染対策の指導等を行った」ことなどが分かりました。今後、在支病が「地域の高齢者施設における感染対策」水準を上げていく機能をさらに向上させることに期待が集まります。
在支病、往診などの実績はもちろん、後方病床、救急対応の機能・実績も充実
次に「在支病による在宅医療提供の実績」(2019-21年度)を見てみると、次のような状況です。在支病に最も期待される「後方支援病床としての機能」が充実してきていることを確認できます。
▽往診件数が1年度間に31件以上、緊急往診件数が同じく31件以上、在宅看取り件数が同じく31件以上の施設が、2019→20→21年度と増加してきている
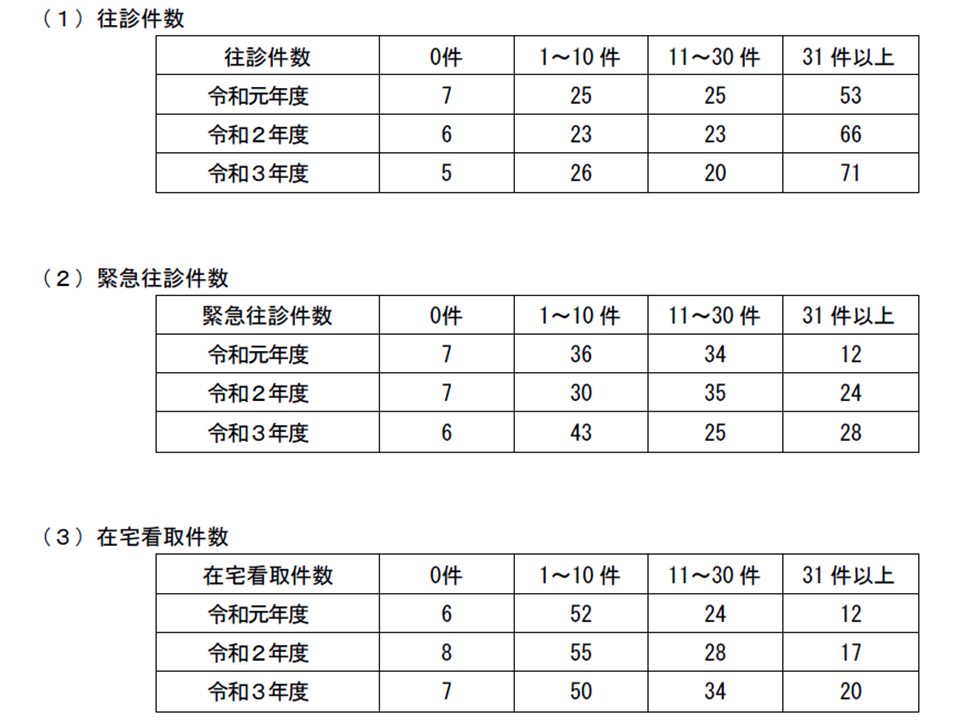
在支病における在宅医療提供実績は向上している
▽訪問診療が1年度間に501件以上の施設が、2019→20→21年度と増加してきている
また、在宅療養患者が悪化した場合の「受け入れ」(つまり後方支援機能)を見てみると、次のような状況です。
▽「自院の訪問診療患者の入院受け入れ」件数が1年度間に31件以上、「介護施設等からの入院受け入れ」件数が同じく31件以上の施設合増加傾向にある
2022年度の前回診療報酬改定において、機能強化型在支病の「緊急の往診の実績年間10件以上」要件について、「後方ベッドを常に確保し、緊急の入院患者の受け入れ実績が過去1年間で31件以上」「地域包括ケア病棟入院料・入院医療管理料1・3の届け出」に替えることが認められた点も関係しているかもしれません。今後、さらなる調査・分析を行うことに期待が集まります(関連記事はこちら)。
さらに、「在支病の救急医療機能」を見ると、次のように一定の役割を果たしていることが確認できます。
▽70.4%が「ある程度の初期救急機能」を、46.1%が「1次救急対応」を、50.0%が「2次救急対応」を行っている
▽54.6%が「救急告示指定」を、45.4%が「2次救急指定」を受けいている
▽94病院について、年間の救急患者受け入れ件数を見ると、200人未満が37.3%(ゼロ人含む)、200人以上500人未満が31.9%、500人以上1000人未満が8.5%、1000人以上が22.3%(200-500、1000以上の2つの山がある)
▽57.9%が「高次医療機関(緊急の転送先など)との連携」を行っており、29.6%が「高次医療機関(緊急の転送先など)との定期的な情報交換(定期カンファレンス、オンライン会議、研修会・懇親会、定期連携会議、MSW連携、電話・ファクシミリ・メールでの連携など)」を行っている
多くの在支病が、地域の在宅医療提供体制の「要」「拠点」となる考えを表明
第8次医療計画においては、在宅医療に関して▼在宅医療において積極的役割を担う医療機関は、在宅療養支援診療所・在宅療養支援病などの中から位置づける▼機能強化型在宅療養支援診療所数・機能強化型在宅療養支援病院数を指標例に追加する▼「在宅医療において積極的役割を担う医療機関」以外の診療所・病院も、地域の実情に応じて、引き続き、地域における在宅医療に必要な役割を担う—などの点に留意することが求められます(関連記事はこちら)。
この点について今般の調査では、60.5%の在支病が「在宅医療において積極的役割を担う医療機関」の役割を果たしたいと、56.6%の在支病が「在宅医療において必要な連携を担う拠点」の役割を果たしたいと考えていることも明らかになりました。
在支病の維持、機能強化型へのアップグレードに向けた課題は・・・
また、「在支病の機能維持に向けて苦慮している点」としては、▼24時間連絡を受ける医師・看護師の配置・確保▼24時間往診体制の確保▼24時間訪問看護体制▼緊急時入院患者の受け入れ病床常時確保▼他の保健医療サービス・福祉サービスとの連携調整—などをあげる声が多くなっています。
さらに、機能強化型にアップグレードできない理由としては、▼在宅医療担当の常勤医師3名以上確保▼緊急往診の実績確保▼在宅看取りの実績確保▼在支診等からの受け入れ病床確保・緊急受入件数—があがっています。
在支病の質確保などの面から、これらの要件を安易に緩和することは危険ですが、鈴木会長は、2024年度の次期診療報酬改定に向けて「在支病の機能・役割・実績を踏まえ、適切な評価が行われることに期待する」とコメントしています。
また、2022年度診療報酬改定の結果検証調査では「在宅医療の裾野を広げる方策」の効果がまだ十分に現れていないことが分かりました。この点について鈴木会長は「小規模なクリニックでは夜間等の対応が難しい。近隣の在支病等と連携して、少しずつ在宅医療提供にかかわってほしい」との考えを示しました。
【関連記事】
地域の医療・介護資源を踏まえた在宅医療圏域を設定し、多職種が連携した「在宅医療・介護」の実現目指せ―在宅ワーキング
【2022年度診療報酬改定答申10】在宅医療の「裾野」を拡大して量を充実、「頂」を高くして質の向上を目指す





