地域の在宅医療提供体制、「訪問介護」や「後方病床」などとセットで検討し整備しなければならない―在宅ワーキング
2022.7.27.(水)
在宅療養患者の多くは「要介護」など様々なニーズを抱えており、「在宅医療提供体制の整備」を考えるにあたっては、「医療機関間の連携」「介護施設事業所との連携」などをセットで検討する必要がある—。
「在宅医療圏」については、医療介護連携などを考慮すれば「市町村単位」が好ましいが、「小規模な町村では医療資源が極めて限定的である」などの問題もあり、今後、さらに検討を深めていく必要がある—。
7月20日に開催された「在宅医療及び医療・介護連携に関するワーキンググループ」(第8次医療計画等に関する検討会の下部組織、以下「在宅ワーキング」)で、こういった議論が行われました(関連記事はこちらとこちらとこちら)。

7月20日に開催された「第4回 在宅医療及び医療・介護連携に関するワーキンググループ」
在宅医療提供にあたっては「医療介護連携」「医療機関間連携」などが必要不可欠
Gem Medで報じているとおり、2024年度から「第8次医療計画」がスタートし、その中には「在宅医療」について「どのように提供体制を強化していくか」「どの程度の供給量が必要か」などを記載することも求められます。
7月20日の在宅ワーキングでは、(1)在宅医療の基盤整備(2)ICT等も活用した効率的な在宅医療提供(3)連携の強化—を主な議題としました。
在宅医療については、現在の新型コロナウイルス感染症流行に伴う「短期的な需要増」とともに、人口の高齢化に伴う「中長期的な需要増」が生じます。厚生労働省の試算では、日本全国のほとんどの地域で「2040年度以降に在宅医療ニーズのピークを迎える」ことが分かっています。つまり「今後も在宅医療ニーズは高まり、そのニーズに応えられるだけの供給量整備が必要となる」ことを意味します。
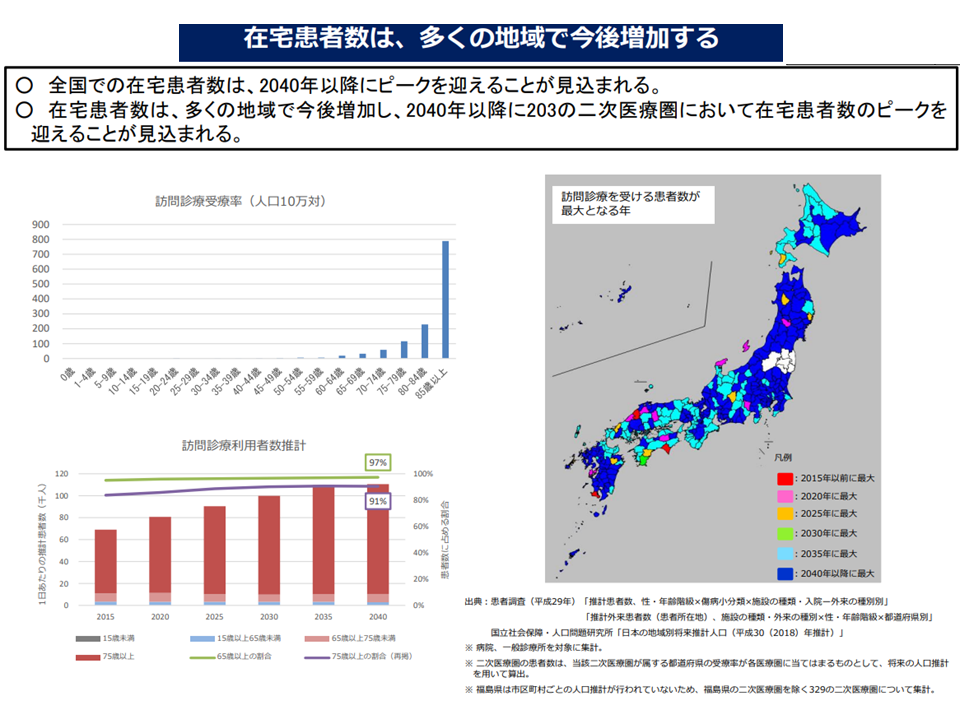
在宅医療ニーズは今後も多くの地域で増加する(第8次医療計画検討会(1)4 220615)
このため(1)の「在宅医療の基盤整備」が非常に重要な論点として浮上しますが、そこでは▼どのような医療機関に在宅医療を担ってもらうべきか(機能強化型在宅療養支援診療所・病院、通常の在宅療養支援診療所・病院、一般の診療所・病院)▼効率的な在宅医療提供を実現するにはどのような支援が必要か((2)の論点)▼医療機関間・病院-診療所・医療-介護などの「連携」をどう強化していくか((3)の論点)—を合わせて考えていかなければなりません。医療資源は限られており、「効率的なサービス提供」「さまざまな主体の連携」を考えなければ、「増大するニーズに対応する」ことは困難なためです。
まず「どのような医療機関に在宅医療を担ってもらうべきか」という点について、現在および将来(予測)の状況を見ると、次のような点が浮かび上がってきています。
▽在宅療養支援診療所の施設数は増加傾向であったが、近年は概ね横ばいにとどまっている
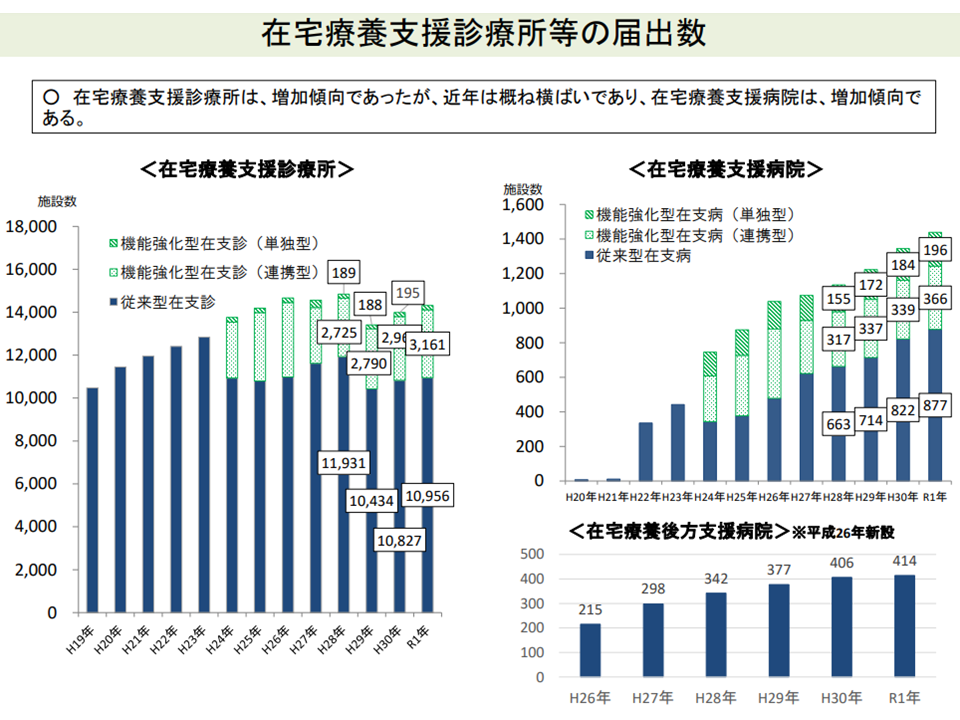
在支診の届け出は、ここ数年横ばい、ないしは減少傾向にある(中医協総会(2)1 210825)
▽施設入居時等医学総合管理料の算定患者(つまり施設入所者)が、在宅時医学総合管理料の算定患者(つまり自宅生活者)よりも多く、今後も増加していくと考えられる
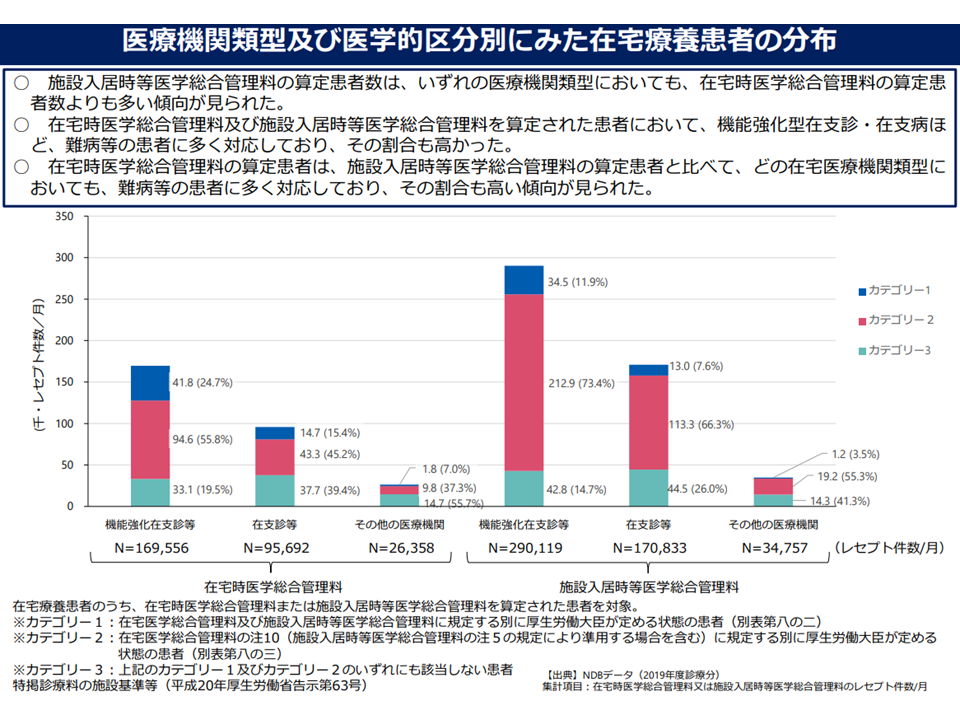
在総管算定患者(自宅患者)に比べて施設総管算定患者(施設入所者)が多い(在宅ワーキング1 220720)
▽人口規模の大きな地域ほど機能強化型在支診・在支病が「難病等の患者」に多く対応しており、訪問療件数の総数も多い(逆に言えば、中小規模の地域では機能強化型以外の医療機関が活躍している)(中小規模地域では患者数が限られ、機能強化型取得が難しいという面もありそうだ)
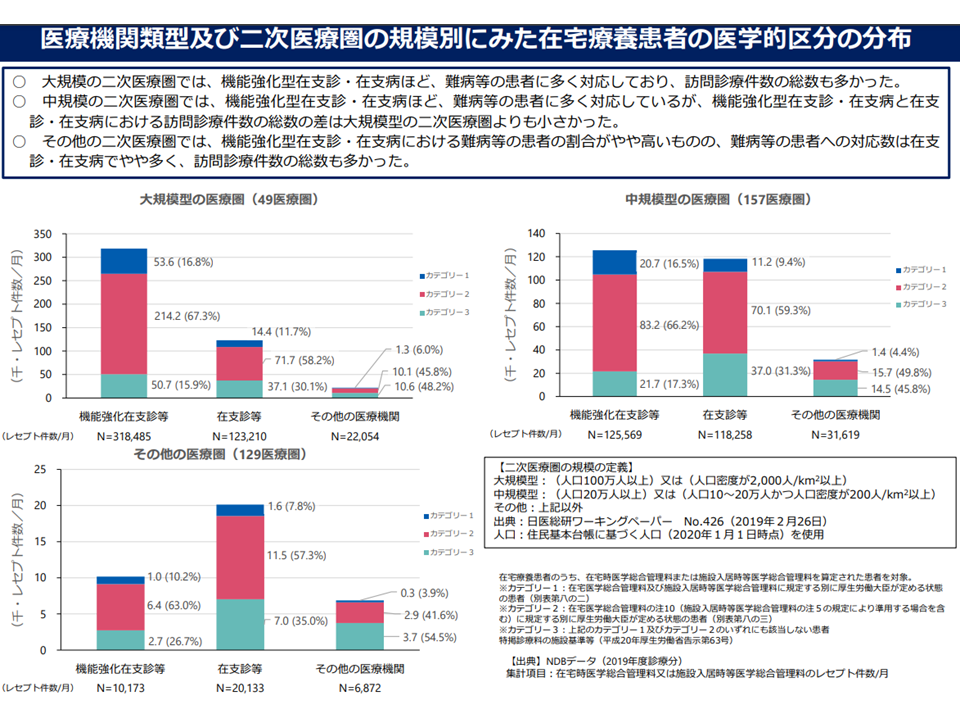
人口規模の大きな地域では機能強化型在支診等が多くの訪問診療を行っているが、中小規模地域では一般医療機関が多くの訪問診療を担っている(在宅ワーキング2 220720)
▽1か月あたり「100以上1000件未満」の訪問診療件数の医療機関(訪問診療の提供数がそれほど多くない医療機関)による提供数が増加傾向にある
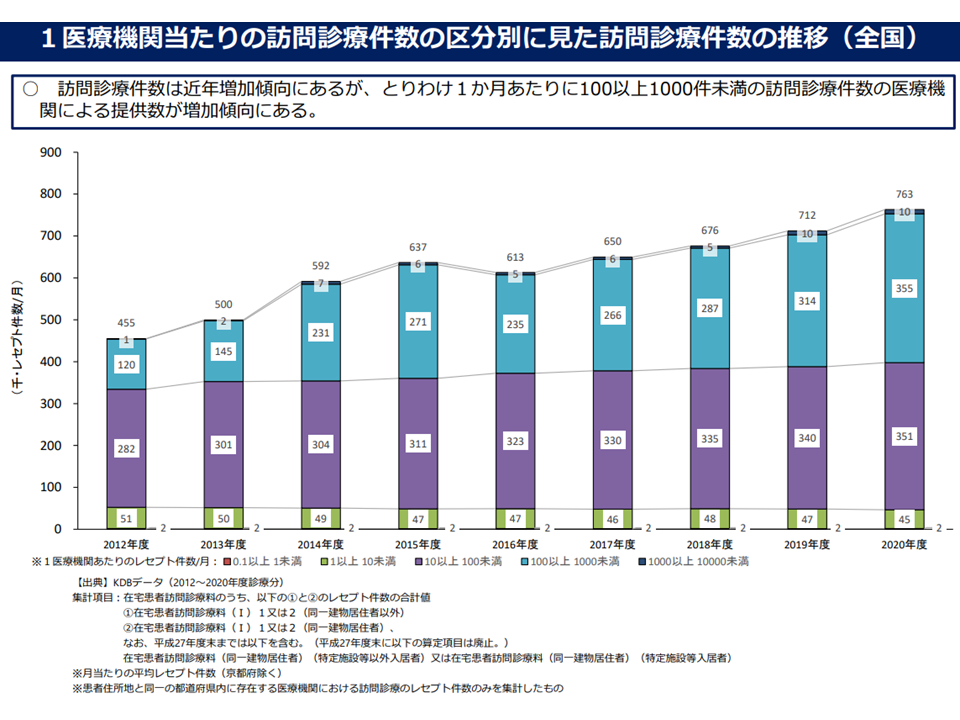
月100ー1000件程度の訪問診療を行う医療機関の増加が大きい(在宅ワーキング3 220720)
▽訪問診療の多くが「一部の医療機関」によって提供されている(人口規模の大きな地域ほどその傾向が強い)
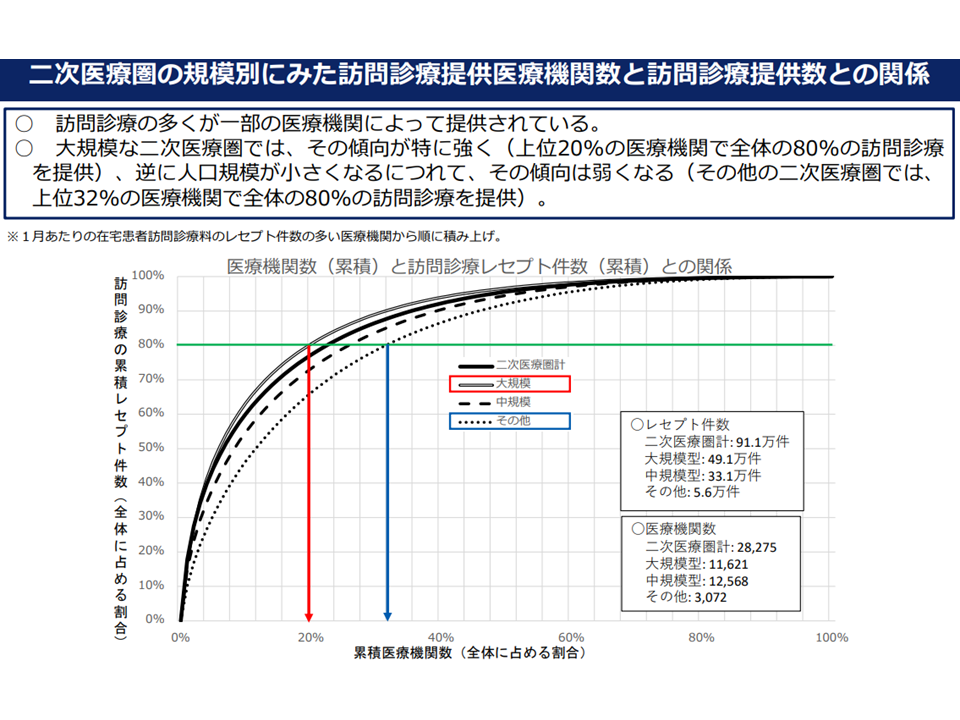
訪問診療の多く(8割)は、一部の医療機関(2割)で提供されている(在宅ワーキング4 220720)
これらのデータからは、「在宅医療を積極的かつ集中的に行う医療機関」(例えば機能強化型)などを増加していくことも重要であるが、「できるだけ多くの一般医療機関に、少しずつ在宅医療を担ってもらう」ことが非常に重要であることが分かります。先の2022年度診療報酬改定でも同じ方向が目指されました(関連記事はこちらとこちら)。
このように「多くの一般医療機関」が在宅医療分野で活躍するためには、(2)効率的な医療提供(3)連携の強化—が必須となり、例えば「ICTを用いた情報連携」「医療機関連携・医療介護連携の推進」「在宅医療の拠点による一般医療機関支援」などが重要になってきます。1つ1つの医療機関には限界があります。例えば1人開業医が24時間・365日対応を行うことは非常に難しく、また多くの在宅患者が介護ニーズを抱えていることに鑑みれば「医療・介護連携」が重要なことは述べるまでもありません。さらに、効率的かつ効果的な連携を進める際には「ICT技術の活用」が必須となります。
この点、▼連携ツールの標準化、可能な範囲での在宅医療機関の大規模化・グループ化などを進めるべき(鈴木邦彦構成員:日本医療法人協会副会長)▼ICTによる医療介護連携、病院による急変時のバックアップ体制の2点が在宅医療推進の鍵になるのではないか(長内繁樹構成員:大阪府豊中市市長)▼「在宅医療に少しだけ携わる一般医療機関」への診療報酬上のインセンティブを充実させるべきである(島田潔構成員:全国在宅療養支援医協会常任理事)▼在宅医療は「生活の場」で提供されるため、訪問介護などの充実を合わせて進める必要がある(角野文彦構成員:滋賀県健康医療福祉部理事)▼訪問介護などが十分に整備されなければ、在宅医療提供体制は容易に崩壊してしまう点に留意が必要である。在宅医療も見据えた地域医療構想は「地域医療・介護構想」であるべきだ(江澤和彦構成員:日本医師会常任理事)—など、上記の厚労省の示す方向に賛同する意見が多数出ています。
今後、こうした意見も踏まえて「医療計画に、在宅医療提供体制の充実に向けた方針、整備量などをどう記載していくか」を議論していくことになりますが、その際には「介護保険事業(支援)計画との連携・整合性確保」などが極めて重要になることを確認できます。
なお、鈴木構成員は「増大する医療ニーズに対応するためのマンパワーをどう確保していくのか」という問題提起も行っています。在宅医療提供体制のベースは「ヒト」です。今後、介護分野のみならず、医療分野でも「人材確保・定着」が重要論点になっていきます。
また、在宅医療(訪問診療や往診)と訪問看護との連携も極めて重要となります。この点、「訪問看護のピークは、訪問診療よりも早く訪れる」とも読めるデータが示されていますが、田母神裕美構成員(日本看護協会常任理事)は「訪問看護ステーションの整備が十分に進んでいない地域も少なくない。そこでは潜在的な訪問看護ニーズを拾いきれておらず、ニーズが少ない(=ピークが早く訪れる)ように見える点に留意すべき」と指摘しました。
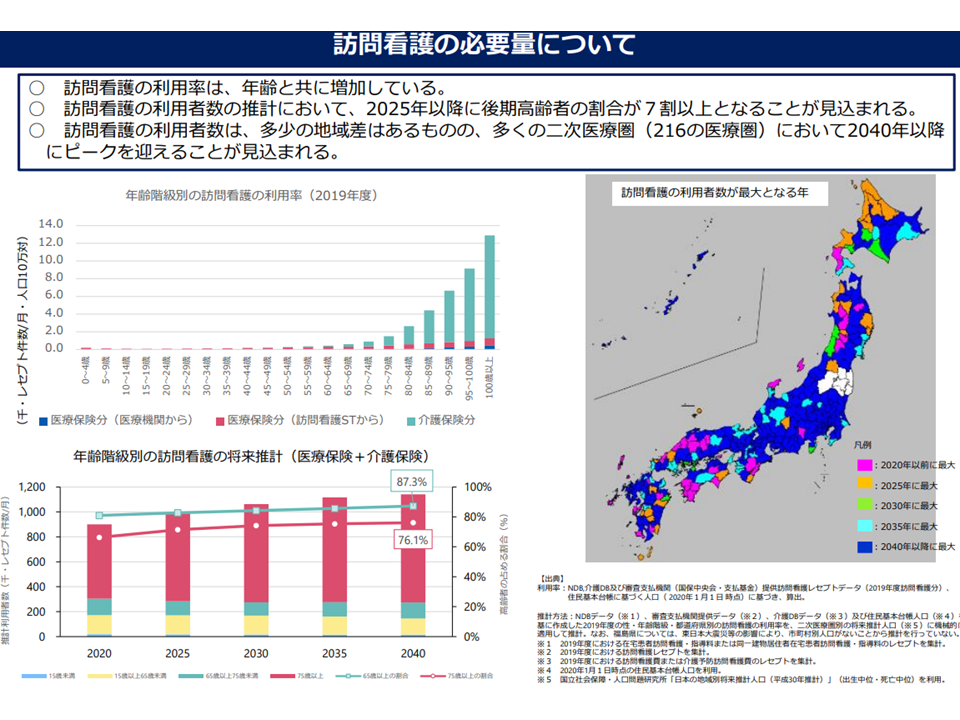
訪問看護のニーズは、在宅医療(訪問診療)よりも早期に訪れるように見える(在宅ワーキング5 220720)

在宅医療ニーズは今後も多くの地域で増加する(第8次医療計画検討会(1)4 220615)
他方、訪問看護については「高い医療ニーズと介護ニーズを複合的に保有する高齢者等に、24時間・365日、質の高いサービスを提供する」方向が目指されています(機能の強化、大規模化)。しかし、「スタッフの多くをリハビリ専門職種が占め、日中にのみ、軽度者を中心にリハビリテーションを提供する」訪問看護ステーションが存在することが問題視されています(関連記事はこちらとこちら)。田母神構成員は、「訪問看護については、量の整備とともに『質の確保・評価』が重要である。ニーズに合った質の高い訪問看護が提供されているのか、検証する必要がある」旨を述べる(後者の訪問看護ステーションによって「訪問看護の評価が下がる」ことを懸念)とともに、「訪問看護ステーションの経営、質、人材確保などを総合的に支援する仕組みを都道府県単位で整備することが重要である」と強調しています。
在宅医療圏、「市町村単位」を推す声が多いが、「小規模の町村では困難」との声も
また在宅医療においても「圏域」が重要となります。どの程度のエリアで「在宅を完結」させるかというテーマで、「圏域の在宅医療ニーズはどの程度で、このニーズに対応するために在宅医療機関や訪問看護ステーションはどの程度整備すればよいか」「在宅患者が急変した場合の後方病床機能はどの病院が担うか」などを考えるためのベースとなります。
「遠方の医療機関から訪問診療を受ける」(在宅医療圏が広すぎる)ことも、「そこかしこに在宅医療機関を整備する」(在宅医療圏が狭すぎる)ことも現実的ではない点は、入院医療や外来医療と同様です(関連記事はこちら)。
この点、鈴木構成員や江澤構成員をはじめ多くの構成員が「在宅医療圏は市町村を基本としてはどうか」との考えを示しています。▼住民に身近なサービス提供が可能である▼2次医療圏では広すぎ、日常生活圏域(中学校区程度)では狭すぎる▼介護保険事業計画と整合性を確保できる▼国民健康保険の「保健事業」計画との整合性も確保できる▼郡市区医師会との連携を確保しやすい—などのメリットがあります。
ただし、自治体(町)代表の1人として参画する大三千晴構成員(徳島県美波町福祉課長)は「小規模の町村ではマンパワー・サービス量が圧倒的に不足している」点を危惧。同じく自治体(都道府県)代表の1人として参画する角野構成員は「地域特性を踏まえる必要がある」とも訴えています。「資源の不足する地域」では、医療圏を広く考える必要があるでしょうし、また「離島や山間部」では、医療圏を狭く考える必要がありそうです。
一律に「市町村単位」と決せず、「市町村単位を基本とし、地域の実情を踏まえることが可能」などの柔軟な仕組みとすることや、「市町村単位とするが、都道府県が緊密にフォローする」ことなども今後検討していく必要があるでしょう。
なお、厚労省は、「▼在宅医療において積極的役割を担う医療機関▼在宅医療に必要な連携を担う拠点—の機能や役割を現行の記載よりも明確にし、地域における在宅医療の提供体制の整備や介護サービス等との連携を行うための拠点の整備を進めていく」方向も示しており、構成員もこの考えに賛意を示しています。秋以降の第2ラウンド論議の中で「具体的な記載内容」などを考えていくことになります。
【関連記事】
患者意思に反した医療がなされないよう「患者意思を医療・消防関係者が把握できる仕組み」構築を―在宅ワーキング
在宅医療の整備指標をより具体化せよ、医療機関間連携、医療・介護連携、地域性への配慮も必須視点―在宅ワーキング
第8次医療計画に向け在宅医療推進方策を議論、「医療的ケア児への在宅医療」が重要論点の1つに―在宅ワーキング
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
ACP、実は既に医療・介護現場で実践している「最期の過ごし方」に関する話し合い―厚労省・検討会
人生の最終段階の医療・ケア方針、決定後も「繰り返し話し合う」ことが重要―厚労省
人生の最終段階の医療・ケア、ガイドライン改訂版を近く公表―厚労省・検討会
人生の最終段階にどのような医療・ケアを受けたいか、一人ひとりが考えることが重要―厚労省・検討会





