人口減の中「2次医療圏」をどう設定すべきか、病床数上限である基準病床数をどう設定するか―第8次医療計画検討会
2022.5.26.(木)
2024年度からスタートする「第8次医療計画」の中で、医療圏をどう設定すべきか、基準病床数の在り方をどう考えるか、5疾病5事業などの評価指標をどう利活用してもらうか—などが重要論点となる—。
医療圏については人口減が進む中で「統合を含めた見直し」などの必要性が高まっているが、都道府県サイドは見直しに消極的と見える。その理由などを探ってはどうか―。
また地域の病床数上限である「基準病床数」について、平均在院日数短縮が実際に進んでいるのかなどを検証していくべきではないか—。
5疾病5事業の評価指標について、都道府県で利活用が十分に進んでいないことから、「利用しやすい指標となっているか」などの検証を行う必要があるのではないか。また、医療計画を身近に感じられるように、計画を身近な施策にブレイクダウンしていく「ロジックモデル」の利活用を推進してはどうか―。
5月25日に開催された「第8次医療計画等に関する検討会」(以下、検討会)で、こういった議論が行われました。

5月25日に開催された「第8回 第8次医療計画等に関する検討会」
目次
人口減が進む中で「医療圏の在り方」をどう考えるか、都道府県が見直せない理由は何か
2024年度から新たな「第8次医療計画」(2024-29年度の計画)がスタートします。このためには、▼前年度(2023年度)中に各都道府県で計画を作成する▼その前年度(2022年度)中に都道府県が計画を作成するための「拠り所」となる指針(基本指針)を厚労省が策定し、公表する―ことが求められ、検討会や下部ワーキングで医療計画作成のための指針作り論議が本格化しています(関連記事はこちら(検討会のキックオフ論議)とこちら(地域医療構想)とこちら(医師確保)とこちら(救急・災害)とこちら(在宅))。
5月25日の検討会では、(1)医療圏の設定(2)基準病床数の考え方(3)5疾病5事業等の評価指標の在り方—の3点を議題としました。
我が国では、医療機関の多くは民間が開設主体となっています。その際、医師等がてんでバラバラに「私は儲かりそうな大都市に大規模な総合病院をつくろう」「私は最先端の大規模ながんセンターをつくろう」などと考えたのでは、▼医療施設が過剰になってしまう(医療従事者や症例が散在し、医療の質が低下してしまう)▼医療費が高騰してしまう▼医療機能偏在等が生じてしまう(人口・症例の少ない地域で医療機関が不足する)—などの問題が生じてしまいます。
そこで、医療提供体制の責任主体である都道府県には、「効果的・効率的な医療提供体制を地域ごとに構築するために医療計画を作成し、実行する」ことが求められているのです(医療法第30条の4第1項)。
医療計画には、例えば▼医療圏をどのエリアに設定し、そこには病床をどの程度設置するか▼5疾病(がん、脳卒中、急性心筋梗塞、糖尿病、精神疾患)に対応するための医療提供体制(例えば「がん診療連携拠点病院」をどの医療機関とするかなど)▼6事業(救急医療、災害医療、へき地医療、周産期医療、小児救急を含む小児医療、新たに「新興感染症」医療)—に対応するための医療提供体制(例えば「災害医療拠点病院」をどの医療機関とするかなど)▼医療従事者の確保▼医療安全の確保▼施設整備目標―などを定めます(医療法第30条の4第2項ほか)。この計画の実行を通じて「どの地域に住んでいても良質で効率的な医療を受けられる」体制構築を目指すのです。
このうち(1)の医療圏には次の2つがあります。
▼2次医療圏:一般的な入院医療を完結できるエリア
▼3次医療圏:特殊な医療(臓器移植、広範囲熱傷、特殊な疾病など)提供も完結できるエリア

医療圏の定義と現状(第8次医療計画検討会1 220525)
このエリア(医療圏)の中で「医療提供が完結できる」ように、エリア内にどういった機能を持つ医療機関をどの程度整備し、ベッド数はどの程度にするか、などを考えていくのです。
2次・3次のいずれの医療圏についても、▼エリア設定が狭すぎれば、医療施設整備が過剰になる(症例の分散による質の低下、医療費の高騰を招く)▼エリア設定が広すぎれば、患者のアクセスが阻害される—という問題があり、「適切なエリアを設定する」ことが求められます。
ただし、地域によって地理的条件や人口数・分布が大きく異なることから、「適切な医療圏の設定」は非常に難しい課題です。例えば「人口●万人程度を1つの2次医療圏にする」との基準を設定したとしても、人口の密集する都市部では「狭すぎるエリア」となる恐れがあり、逆に人口が散在する地方では「広すぎるエリア」となる恐れがあります(上記の問題が生じる)。このため、上記の医療圏の定義を定めたうえで、各都道府県において一定の柔軟性を持って医療圏を定めることとなっています。
第8次計画作成に向けては、▼人口減少が進む中で2次医療圏の在り方をどう考えるか▼より広域的(3次医療圏を超える)な医療提供の必要性が増す中で、広域的なマネジメント等をどう考えるか—などを考えていく必要があります。
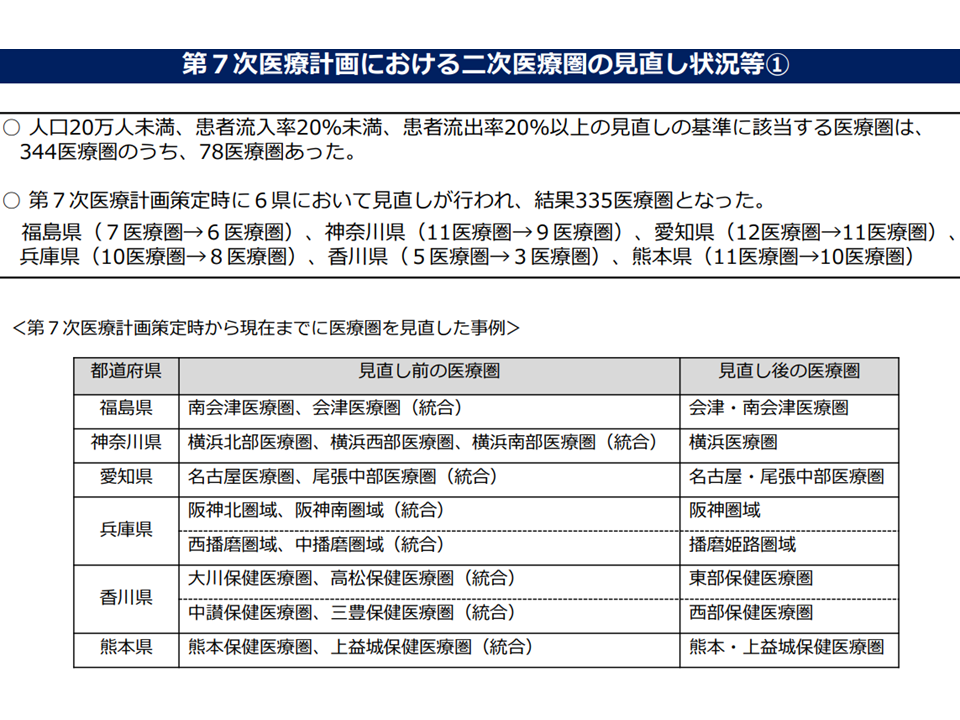
まず前者については、「人口の減少」や「患者の流出増」(近隣の都市部の医療機関を受診するケース)などが進む中で、「既存の医療圏が狭すぎる設定になっていないか」という問題点です。これまでの医療計画見直しにおいて、例えば「人口規模が小さく(20万人未満)、患者流出が多い(20%以上)場合には、当該医療圏は『1つのエリア』として成り立っていないと考えられ、近隣の医療圏に統合することを検討せよ」などの方針が示されています。現在の第7次医療計画(2018-23年度)作成時には「78医療圏」がこの基準に該当しましたが、実際の見直しは「17医療圏」(17→8医療圏に統合)にとどまりました。

小規模で患者流出の多い医療圏については「見直し」(近隣との統合)が必要とされている(第8次医療計画検討会2 220525)
医療圏の実際の見直しは少数にとどまっている(第8次医療計画検討会3 220525)
また、このほかにも医療圏については、▼地域医療構想区域との整合性確保▼医師確保計画との整合性確保▼介護保険の計画作成のベースとなる老人保健福祉圏域との整合性確保—といった視点での見直しも重要です。
今後も、多くの地域で人口減・高齢化が進む中では、こうした「医療圏見直しの必要性が高まっていく」ことが予想されます。放置すれば上述の「医療圏が狭すぎる」場合の問題点が大きくなってしまうためです。このため厚生労働省は、今後の検討会で「医療圏の在り方」をどう考えるべきかを議論してほしいと要請しました。
この点、尾形裕也構成員(九州大学名誉教授)や城守国斗構成員(日本医師会常任理事)らは「人口減などで『医療圏を見直す必要がある』にもかかわらず、見直しを行っていない都道府県に対して、その理由などを明らかにしてもらう必要があるのではないか」との考えを述べています。
例えば「交通の便が悪く、医療圏を広域化できない」などの物理的事情もあるでしょうし、また「医療圏の見直しを行った場合、既存の医療提供体制に歪みが生じかねない」(例えば「がん診療連携拠点病院」の指定が外れ、経営が厳しくなる病院が出てきかねない)などの地域特殊事情があるのかもしれません。ほかにも「地域医師会の重鎮が首を縦に振らない」などの状況もあるかもせれません。厚労省も「見直しを行わない理由について、何らかのフォローアップができないか検討していく」考えを示しています。
このほか、▼大阪や横浜では逆に「巨大な医療圏」が存在しており、これをどう考えていくかも重要ではないか(加納繁照構成員:日本医療法人協会会長)▼人口100万人超の医療圏と、人口10万人未満の医療圏とを同列に考えることは難しい。医療内容に応じた集約と分散などを考えていくべきではないか(織田正道構成員:全日本病院協会副会長)—などの意見も出ています。例えば「がん」など待てる医療(かつ集約化が必要な医療)についての医療圏は広めに設定する、「脳卒中・急性心筋梗塞」など待てない医療(まずアクセス確保が必要な医療)についての医療圏は狭く設定するなど、機能別の医療圏設定をさらに推進していくことも重要かもしれません。
一方、後者の広域対応は、今般の新型コロナウイルス感染症対応の中で、その必要性が強く認識されました。例えば、「ある県でコロナ患者が爆発的に増加し入院病床が足らなくなった。近隣県でコロナ病床に余裕がある場合に、当県のコロナ患者を受けてもらえないか」という事態などが代表例と言えるかもしれません。
この広域対応はコロナ禍前からも指摘されており、例えば、X県とY県とが隣接する地域では、県をまたいだ患者移動(いわゆる流出入)が少なからず生じており、とりわけ東京都・千葉県・埼玉県・神奈川県では多くの患者流出入が生じています。この場合、「複数の都道府県にまたがる医療圏」の設定も可能となっています。

県またぎの患者移動例(第8次医療計画検討会4 220525)
さらに、大学病院など「高度医療を提供する医療機関」を受診するための「患者の県またぎの移動」も少なからずあります。
こうした状況の中では「広域的なマネジメント」や「自治体間の役割分担」を明確にしておかなければなりません。この点も今後の重要論点の1つなりますが、今村聡構成員(日本医師会副会長)は「国が一律のルールを定めるよりも、自治体間で協議し、実態に合わせて圏域などを設定する仕組みを準備した方がよいのではないか」とコメントしています。
このように、医療圏を含めた医療提供体制については、様々な要素を勘案して「絶えず実態を検証し、見直していく」ことが求められます。放置すれば上述の問題が生じ、結果「良質な医療を地域住民・患者が受けられなくなる」という不利益を被ってしまうためです。一方、医療提供体制を短期間でドラスティックに変えることも、地域医療に混乱が生じ、最終的には患者・地域住民が不利益を被ってしまいます。現行の医療圏は長期間にわたって稼働しており、「実情を踏まえた小幅修正」を重ねていくことが現実的でしょう。厚労省も「各地で、地域の実情を踏まえた様々な工夫がなされていると思う。好事例をピックアップし共有することなども考えていく」とコメントしています。
基準病床数、「平均在院日数の地域差縮小」の効果が出ているのか検証を
(2)の基準病床数は、いわば「医療圏ごとに、一般病床数・療養病床数の上限を設定する」ものです(精神病床や結核病床などでも基準病床数を都道府県ごとに設定)。
病床数が過剰であれば「不必要な入院期間の延伸」などを招きます(空床を埋めるために退院を遅らせる)。これは医療費が膨張するほかに、▼ADLの低下▼感染リスクの増大▼患者QOLの低下—という非常に大きな問題を生んでしまいます。
そこで、▼地域の人口▼平均在院日数▼患者の流出入—などを踏まえて、医療圏ごとに「病床数の上限」を設定(下記計算式)。上限を超過する病床を整備したいとの医療機関申請に対し「許可しない」などの権限を都道府県知事に付与しているのです。

基準病床数の計算式(第8次医療計画検討会5 220525)

基準病床数の算定に用いる数値例(第8次医療計画検討会6 220525)
第8次医療計画作成に向けて「基準病床数の計算式が妥当かどうか」も検討していくことになります。
例えば「平均在院日数」については、生の数字を使うのではなく「地域ごとの差を縮小していく」ような仕掛けがなされています。例えば平均在院日数の長い地域では「短縮がより進む」ような数値の調整(短縮率を高めに設定する)が行われます。
この仕掛けについて尾形構成員は「現在の仕掛けで地域差が短縮しているのであれば、そのままでよい。しかし地域差短縮が見られないのであれば、より強力な仕掛けを考えていく必要がある」と提案。厚労省に「平均在院日数の地域差が縮小しているのか否か」の分析・評価を要請しています。また城守構成員は「平均在院日数は相当短縮してきている。今後も計算式に短縮率などを勘案していくか考えていくべき」とコメントしています。

地域ブロック別平均在院日数の動き(第8次医療計画検討会7 220525)
平均在院日数は、確かに全国ベースで見ても、地域ベースで見ても短縮が進んでいます。しかし、2020年の「医療施設(静態・動態)調査(確定数)・病院報告の概況 」によれば、一般病床では最短の愛知県「14.0日」と最長の高知県「21.2日」との間に1週間超の開きがあります。こうした地域差を放置することは許されないと考えるべきではないでしょうか(在院日数だけから見れば、高知県の住民は「質の良い医療」を受けられていないことになる、関連記事はこちら)。
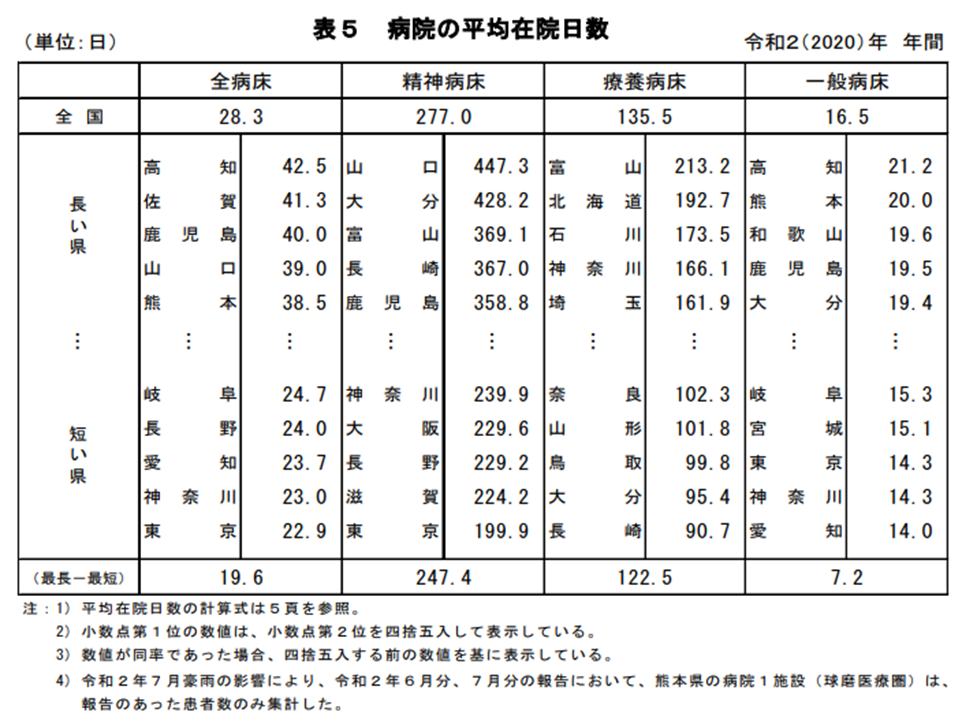
地域別に見た病院の平均在院日数(2020年医療施設(静態・動態)調査・病院報告5 220427)
また、医療計画の一内容である地域医療構想では「▼一般病床に入院する医療資源投入量175点未満の患者(C3未満の患者)▼医療療養病床に入院する医療区分1の患者の70%▼医療療養病床における入院受療率の地域差解消分―を介護施設や在宅医療などで対応する」こととなっています。つまり、これらの患者に対応するベッドは医療計画の中では整備しないのです(別に介護保険事業(支援)計画や、在宅医療の整備目標の中で勘案している)。
地域医療構想は「2025年度をゴール」に据えており、第8次医療計画の期間(2024-29年度)中にゴールが到来することにも留意しつつ、「在宅医療の整備」などをどう考えていくかも今後の重要論点となります。
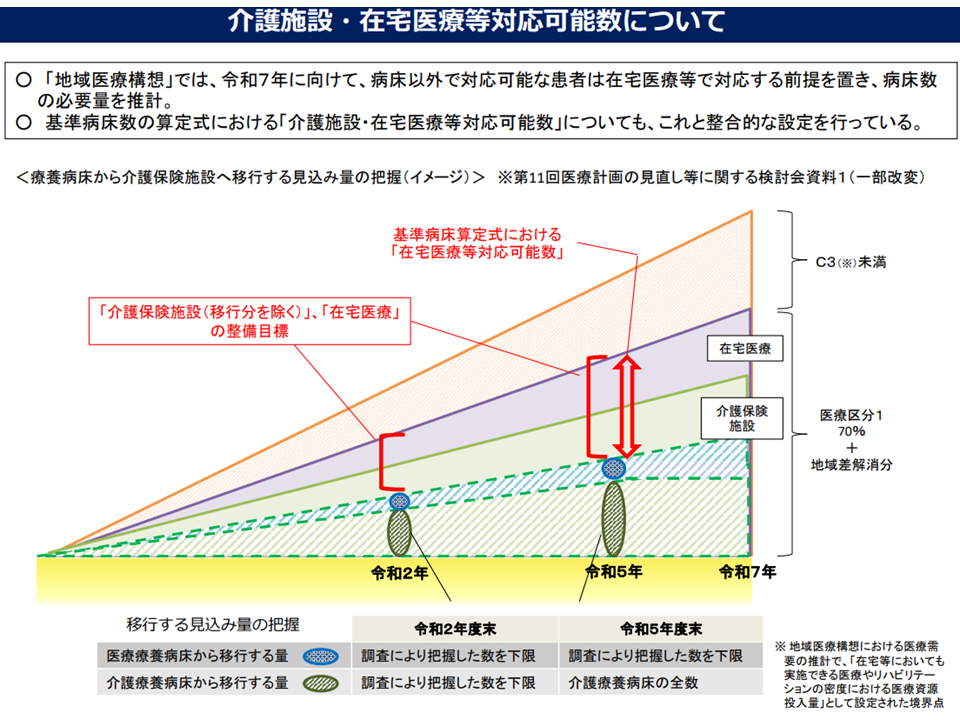
地域医療構想では、例えば「療養病床に入院する医療区分1患者の70%」などを介護施設や在宅医療で対応するとの考えを規定している(第8次医療計画検討会8 220525)
一方、今般のコロナ感染症対応などを踏まえると「ベッド削減」だけでなく「ベッドの特例的な増床」が必要な場面も出てきます。基準病床数の中では、例えば「急激な人口増が見込まれる場合」や「特定な疾患の患者が急増する場合」などに備えた「特例増床」の仕組みも用意しています。
例えばコロナ感染症対応のために、全国で614床の増床が行われています。本来であれば「都道府県知事が厚生労働大臣と協議をして増床を行う」ことになりますが、コロナ感染症対応では迅速対応のために「手続きの簡素化」が行われました。
今後も、こうした特例増床が必要となる場面が生じると想定されますが、それに備えて「本体的な手続きについて、そもそもの簡素化を行うべきか」なども重要論点の1つとなりそうです。

増床の特例一覧(第8次医療計画検討会9 220525)
5疾病等を評価する指標、使いやすいものか、なぜ利活用が進まないのかなど検証
また(3)は5疾病・5事業(第8期からは6事業)などについて「評価を行う」ための指標をどう設定するかという論点です。
かつての医療計画では「事後検証→改善」という仕組みが設けられていない(いわゆるPDCAサイクルが回っていない)ことが問題視され、第5次計画(2008-12年度)から「計画の実績について検証するための指標を設ける」こととなりました。
例えば、5疾病のうち「がん医療」では、予防・早期発見に向けて「がん検診受診率」などを、医療提供体制の充実に向けて「がん診療連携拠点病院数」などを、療養支援の充実に向けて「がん性導通緩和の実施件数」などを指標に据えています。この指標について各都道府県で数値を出し、「現状はどうなっているのか」「目標をどの程度にするのか」などを勘案して、医療計画に盛り込むのです。
しかし、多くの指標は「目標設定」にまでは用いられていないのが実際です。これでは、十分に事後検証を行うことはできません(目標を立てずに成果を評価することはできない)。

がん医療に関する評価指標(7次医療計画)(第8次医療計画検討会10 220525)
ここからは、第8次医療計画の作成に向けて「指標の利活用を進める」ことが重要論点の1つになると思われます。
ただし、指標によっては「都道府県では数字を作りにくい」(頻繁な調査が必要であるが、それが難しいなど)などの問題もあり、▼現在の指標、将来追加する指標について、使いやすいものとなっているかの検証▼指標を都道府県が利活用しやすくするための方策—などを総合的に考えていく必要があります。また、今村聡委員は「現在の指標について、医療提供の現場感覚とマッチしていないものもある(糖尿病の「専門医数」など、「かかりつけ医師」が勘案されていない)」と、指標の妥当性検証も必要であると提案しています。さらに尾形構成員は「指標を活用したPDCAサイクルを回せているかが重要である」と強調しています。
また指標を考えるうえで「ロジックモデル」などを活用している都道府県もあります。ロジックモデルとは「施策がその目的を達成するに至るまでの論理的な因果関係を明示したもの」と言え、例えば「脳卒中患者の減少」というアウトカムを実現するために、「脳血管疾患の危険因子を改善する必要がある」→「そのためには、特定健診の受診を高めていく必要がある」→「まず特定健診受診率を基礎指標の1つに置こう」などとブレイクダウンしていくイメージです。
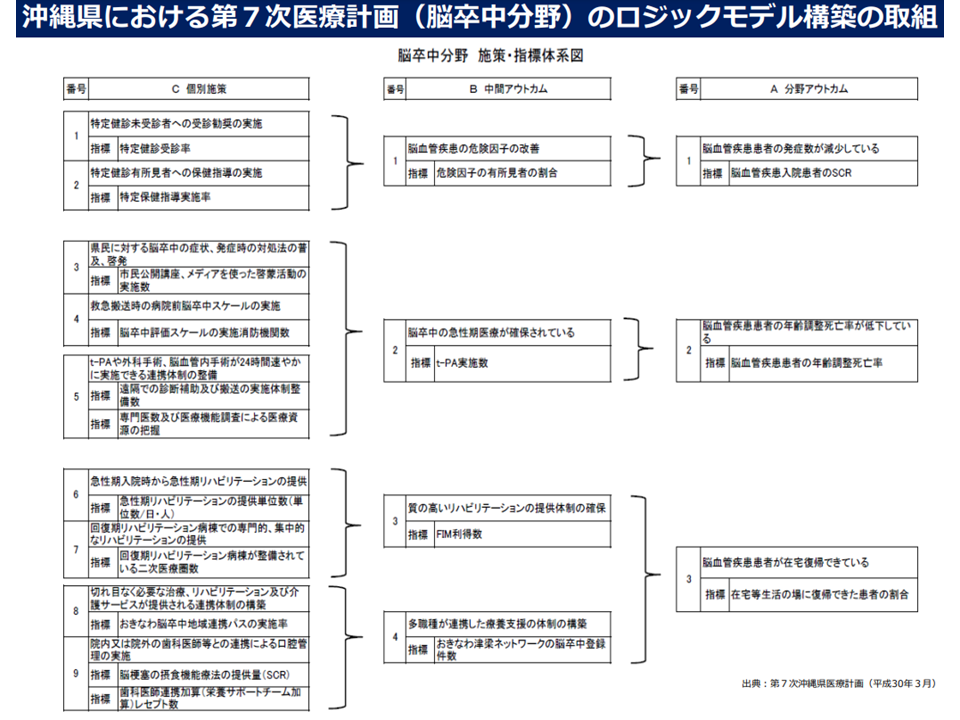
沖縄県の脳卒中ロジックモデル(第8次医療計画検討会11 220525)
沖縄県の脳卒中に関するロジックモデル作成を牽引した大屋祐輔構成員(全国医学部長病院長会議理事・琉球大学病院院長)は「多くの関係者が医療計画を身近に感じることができ、ステップアップしていきやすい。患者の声を医療計画にダイレクトに反映させることは難しい場面があるが、ロジックモデルに組み込むことで『患者の声にもしっかり耳を傾けている』との証左を示すこともできる」とコメントしています。医療計画は「作ればよい」ものではなく「実行して、医療の質向上」につなげていかなければ意味がありません。この点、多くの関係者が「医療計画を我が事と捉えられる」ロジックモデルがさらに普及していくことに期待が集まります。
また山口育子構成員(人ささえあい医療人権センターCOML理事長)は「ロジックモデルの活用により、経験の浅い自治体スタッフでも、形だけでない、質の高い医療計画作成が可能になる」との副次的効果も紹介しています。
なお、多くの指標作成にも携わる今村知明構成員(奈良県立医科大学教授)は「がんや脳卒中など、ゴールが揺らがない5疾病対策などではロジックモデルは非常に有用である。一方、感染症など次々の状況が変化していくケースでは、ゴールもモデルも動かさなければならないので、ロジックモデルには馴染みにくい」とコメントしています。
検討会では、夏まで「大きな論点に沿った1ラウンド論議」を行い、そこで示された具体的な論点等をもとに秋以降、とりまとめに向けた第2ラウンド論議を行います。
【関連記事】
今後の医療提供体制改革では、「医療人材の確保」が最重要論点―第8次医療計画検討会
感染症・少子高齢化状況は地域・フェイズで千差万別、医療提供体制をどう再構築するか―地域医療構想・医師確保計画WG(2)
2022・23年度中に、民間含め全病院で「自院の機能・規模が妥当か」再検証を―地域医療構想・医師確保計画WG(1)
公立・公的病院はもとより民間含めた「機能再検証」を2023年度までに実施、公立病院改革は22年度中か―国と地方の協議の場
再検証対象医療機関の4割で機能転換・ダウンサイジング・再編など進む―地域医療構想・医師確保計画WG
地域医療構想の実現に向け「各地域の進捗状況」を把握、公立病院等の再検証も実態踏まえて検討―地域医療構想・医師確保計画WG
感染症対応では情報連携、看護師はじめ医療人材確保が最重要、課題検証し早急な改善を—第8次医療計画検討会
感染症対応医療体制を迅速確保できるよう、強制力持つ法令の整備を検討してはどうか—第8次医療計画検討会
集中治療認定医を専門医と別に養成し、有事の際に集中治療に駆け付ける「予備役」として活躍を—第8次医療計画検討会
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
2022年度診療報酬改定、「強固な医療提供体制の構築」「医療従事者の働き方改革」が重点課題―社保審・医療部会
2022診療報酬改定の基本方針論議続く、医師働き方改革に向け現場医師に効果的な情報発信を―社保審・医療部会(2)
医療法人の事業報告書等、2022年度からG-MISで届け出、23年度から都道府県HP等で公表―社保審・医療部会(1)
医療法のオーバーベッド特例活用し、「最先端医療技術を提供するためのオーバーベッド」を全国で認可へ―社保審・医療部会(2)
平時に余裕のない医療提供体制では有事に対応しきれない、2022年度診療報酬改定での対応検討を―社保審・医療部会(1)
「平時の診療報酬」と「感染症蔓延時などの有事の診療報酬」を切り分けるべきではないか―社保審・医療部会
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
2021年度の病床機能報告より、「前年度1年分の診療実績」を月別・病棟別に報告―厚労省
2021年度の病床機能報告は「毎月データを1年度分」報告、医療提供体制は「人員」中心に再構築を―地域医療構想ワーキング(2)
人口100万人以上の大規模構想区域、まず各調整会議で「個々の病院の機能の在り方」議論を進めよ―地域医療構想ワーキング(1)
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
【GHCからのお知らせ】「ポストコロナに生き残る公立病院」となるためには
公立病院の新たな改革プラン策定は延期、ただし現行プラン進捗状況を2020年度中に点検・評価せよ―総務省
公立・公的病院等の再編・統合に向けた再検証、新型コロナ受け事実上の期限延長―厚労省
地域枠医師などサポートするキャリア形成プログラム、現場ニーズを意識した作成・運用進む—地域医療構想・医師確保計画WG(2)
2024年度から「医師確保計画」も新ステージに、医師偏在解消に向け2022年内に見直し案まとめ―地域医療構想・医師確保計画WG





