【GHCからのお知らせ】「ポストコロナに生き残る公立病院」となるためには
2021.7.29.(木)
新公立病院改革プランは、本来であれば令和2年度までの計画であり、今年度(令和3年度)からの新たな目標を各病院が立てる必要がありました。しかし、新型コロナウイルス感染症の影響を踏まえ、昨年(2020年)10月の総務省通知どおり、ガイドライン改訂は延期されています(関連記事はこちらとこちら)。ただし、一部の病院では、すでに昨年度(2020年度)中に改革プランを改訂しており、多くの病院では、今年度(2021年度)中の改訂に向けて、新たな目標を検討している段階でしょう。
そこでGem Medを運営するグローバルヘルスコンサルティング・ジャパン(GHC)は7月14日、公立病院を対象に、新公立病院改革プランの策定を支援するセミナーをオンライン開催。コロナ禍にもかかわらず、全国から約40もの病院にご参加いただきました。
病院全体で取り組む改革プランとは
セミナーでは、新公立病院改革プランガイドラインの背景から、最低限抑えるべき4つの項目を解説。さらに、実在する2病院の改革プランを紹介しました。
1つ目の病院(A病院)では、GHCが得意とするベンチマーク分析を各現場まで落とし込み、具体的に「どの診療報酬項目の算定率を上げていくか」を議論しながら改革プランを策定しています。
ベンチマーク分析そのものは、全国の多くの病院に浸透してきていますが、「近隣病院だけを比較しているケース」や「同じグループ内での比較にとどまるケース」が少なくありません。できるだけ多く(少なくとも数百)の病院と、自院を比較し、「自院の立ち位置」を正確に把握・理解し、「なすべきことの方向性」を明確にしていくことが極めて重要です。A病院では、GHCの開発した経営分析ツール「病院ダッシュボードχ」を活用するとともに、GHCコンサルタントによる分析解説と運用支援を踏まえ「5年間の目標」を決めていきました。
2つ目の病院(B病院)では、各部門からの意見を求め、それを十分に加味して改革プランを策定しています。
GHCコンサルタントが長年経営支援を行い、各部署に病院ダッシュボードχがインストールされるほど経営意識の高い病院であり、とりわけ「病院全体の取り組み」を重要視しています。B病院では、経営指標以外にも「運用面」や「地域への貢献」などを含めて、現場からの発信に基づく具体的な目標を設定。その実現に意欲的に取り組んでいます。

またAB病院で共通しているのが「会議の在り方」です。立てた目標を「部門内で共有する」ことで終わらせず、「院内の会議で報告し、進捗状況、達成するまでに何が不足しているのかなどを共有」することで、自部門の取り組みを見つめ直すことで、より効果的・効率的に目標実現に近づくことが可能となります。すべての病院で、こういった取り組みが重要なことは述べるまでもありません。
自院の立ち位置を明確にする経営診断ベンチマーク
GHCでは、総務省の地方公営企業年鑑のデータを使用した設立母体別・同規模別のベンチマークツールを無償で公表しています。データは新型コロナウイルス感染症が流行する前の2019年度を対象としており、「通常時」の病院経営を診断・分析したものです(コロナ感染症による特殊事情はほとんど含まれておらず、通常時ベースでの検討に資するものとなっている)。
公立病院は、地方独立行政法人病院を含めれば、約6割が「経常収支赤字」となっており、その割合は年々増えています(総務省のサイトはこちら)。その背景には、診療報酬の動向を踏まえた対応や、地域の医療需要に応じた病床転換や病床規模の検討がうまくできなかった点、そして最も大きいのが稼働率の低下と言えます。
この無料経営診断では、一般的な経常収支比率のほかに、医業収益に対する人件費や材料費、薬剤費、委託費に関する指標のベンチマークをご参照いただけます。また、収益の視点では「医師1人当たりの患者数」なども見ることができます。
【分析画面例】
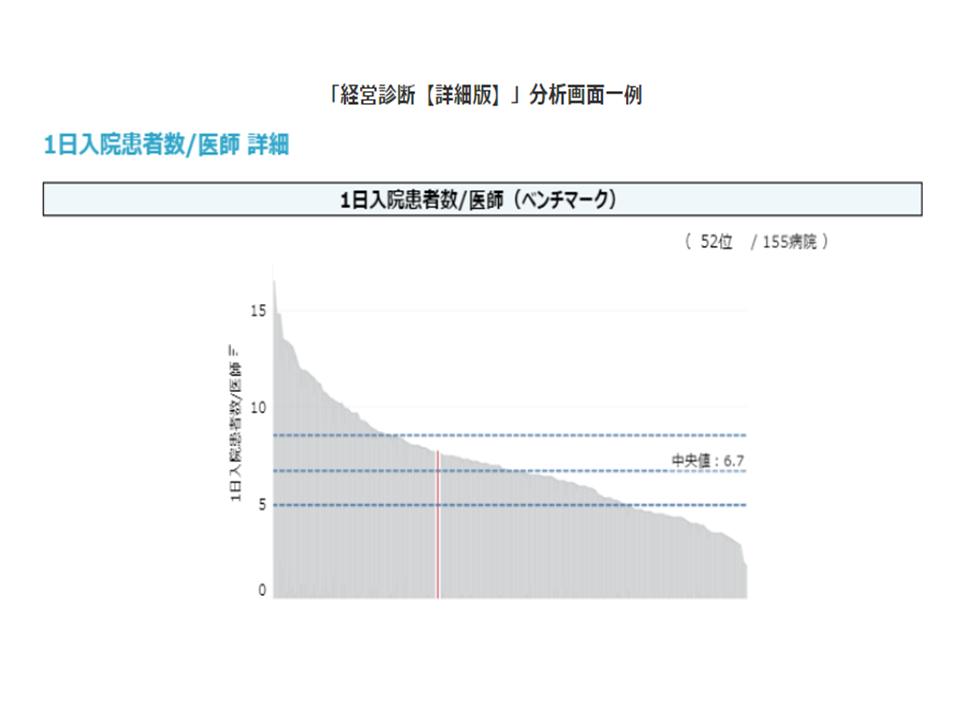
このデータを確認するとともに、例えば自院の「人件費÷医業収益」割合を見てみてはいかがでしょうか。「人件費が高い=人件費カット」との考えは好ましくありません。▼医業収益を上げるための取り組みを現在実施しているかどうか▼タスクシフトが可能か(「収益性の低い業務」は、人件費の低い職種へ移管し、人件費の高い職種は「収益性の高い業務」に集中してもらう)―などを検討する必要があります。タスクシフトに関しては、「現在の人員配置を見直して、加算算定強化などに繋げられないか」などの視点も踏まえて、院内で検討することが重要です。
経営が良好な病院ほど、ポストコロナを見据えて、職員全体での経営改善・経営向上を実施しています。「他人任せにせず、自分がやれることはないかを常に考え、行動する」という高い意識を持つスタッフで構成される病院が黒字化を継続し、今後、生き残っていける病院となるでしょう。新公立病院改革プランの策定や公立病院向け無料経営診断を通じて、貴院の取り組みを是非振り返ってみてください。
●新改革プランに関する資料請求はこちら
●公立病院向けの「無料経営診断」に係るGHCサイトはこちら
【関連記事】
2024年度からの医療計画に向けた議論スタート、地域医療構想と医師配置、外来医療など考えるワーキングも設置—第8次医療計画検討会
医療制度を止めたオーバーホールは不可能、制度の原点を常に意識し外来機能改革など進める―社保審・医療部会
病院の再編・統合推進に向け、「ダウンサイジング補助」「再編後の土地建物の登記費用軽減」を行う―厚労省
医療機能の分化・強化、当初「入院」からスタートし現在は「外来」を論議、将来は「在宅」へも広げる―社保審・医療部会
公立・公的病院等の再検証スケジュールは新型コロナの状況見て検討、乳がん集団検診で医師の立ち合い不要に―社保審・医療部会(2)
紹介状なし患者の特別負担徴収義務拡大で外来機能分化は進むか、紹介中心型か否かは診療科ごとに判断すべきでは―社保審・医療部会(1)
医療計画に「新興感染症対策」を位置付け、地域医療構想は考え方を維持して実現に取り組む―医療計画見直し検討会
医療計画に感染症対策位置付け、感染症予防計画と組み合わせ『漏れ』なき対応を―医療計画見直し検討会(2)
医療計画に「新興感染症対策」を位置付け、「医療機関間連携」や「感染症以外の傷病対策」なども明確化―医療計画見直し検討会(2)
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療計画に「新興感染症対策」位置付け、感染症病床の整備目標や感染拡大時に患者を受け入れる医療機関の設定など記載を—厚科審・感染症部会
公立・公的病院の再検証スケジュール、今冬のコロナ状況見ながら改めて検討―地域医療構想ワーキング
中長期を見据えた地域医療構想の考え方を維持し、感染拡大時の機動的対応を医療計画で考慮してはどうか―地域医療構想ワーキング
感染症はいずれ収束し、ピーク時は臨時増床可能なこと踏まえ、地域医療構想の「必要病床数」を検討―地域医療構想ワーキング
医療機能の分化・連携の強化が、新興・再興感染症対策においても極めて重要—地域医療構想ワーキング
外来機能報告制度を了承、外来診療データもとに地域で「紹介型病院」を明確化―医療計画見直し検討会(1)
紹介状なし外来受診患者の特別負担、対象病院の拡大・金額引き上げ等を了承―社保審・医療保険部会
外来版地域医療構想の議論再開、地域で「医療資源を重点的に実施する基幹病院」を整備—医療計画見直し検討会
新興・再興感染症対策を医療計画・地域医療構想の中でどう勘案していくべきか―医療計画見直し検討会
新型コロナを契機に、地域医療構想の実現・医師偏在の解消・医師等の働き方改革を加速化せよ―社保審・医療部会
医療機能の集約化・役割分担・連携を進め、新型コロナ対策への寄与度に応じた財政支援を―有識者研究会
外来版「地域医療構想・機能報告制度」、「医療資源を重点的に活用する外来」の基幹医療機関を明確化―医療計画見直し検討会
どの医療機関が、外来化学療法等の「医療資源を重点活用する外来」を重点提供しているのか可視化してはどうか―医療計画見直し検討会
外来化学療法など「医療資源を重点活用」する外来医療、集約化の枠組み構築―医療計画見直し検討会
「公立等 vs 民間」対立煽らず、地域・病院の特性踏まえて「地域の医療提供体制」論議を―社保審・医療部会
大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会





