大病院外来定額負担のバックボーンとなる「外来医療機能分化・かかりつけ医機能推進」をまず議論せよ―社保審・医療部会
2020.1.20.(月)
昨年末に安倍晋三内閣総理大臣が議長を務める「全世代型社会保障検討会議」(以下、検討会議)において、「大病院における「紹介状なし外来受診患者」に対する特別負担の金額について、現在の初診時5000円・再診時2500円を増額するとともに、徴収義務対象を『200床以上の一般病院』に拡大し、外来医療の機能分化を促す」方向が示されたが、この仕組みの基盤となる▼外来医療の機能分化▼地域における「かかりつけ医機能」の推進―について、在り方を十分に議論していく必要がある―。
1月20日に開催された社会保障審議会・医療部会でこういった点が確認されました。
大病院における紹介状なし外来患者の特別負担徴収義務の制度については、医療部会論議と並行して「社会保障審議会・医療部会」や「中央社会保険医療協議会」で検討が進められる見込みです。

1月20日に開催された、「第72回 社会保障審議会 医療部会」
外来医療の機能分化、かかりつけ医機能について「共通認識」が必要
外来医療の機能分化については従前からさまざまな議論・制度設計が行われており、現在、次のような仕組みが設けられています。大病院に軽症の外来患者が数多く訪れた場合、「重症の高度医療が必要な患者への医療提供が阻害される」「外来患者対応に医療従事者が忙殺され、過重な負担から解放されない(医療従事者の働き方改革に反する)」などの弊害が生じるため、「大病院は紹介・専門外来に特化し、一般外来は診療所や中小病院が担う」という「外来医療の機能分化」を進める必要があるためです。
(1)200床以上の病院において、紹介状なしに外来を受診する患者から「特別負担」を徴収できる(選定療養費、徴収義務はなく、金額は病院の判断で設定)
(2)特定機能病院・許可病床数400床以上(2017年度までは500床以上)の地域医療支援病院において、紹介状なしに外来を受診する患者から「特別負担」を徴収しなければならない(▼初診:5000円(歯科は3000円)以上▼再診:2500円(歯科は1500円)以上―)(2020年度の次期診療報酬改定で対象を拡大する方向を中医協で検討中)

2016年度から、特定機能病院・一般病床500床以上の地域医療支援病院において、紹介状なしに受診する場合には特別負担が義務付けられた
検討会議では、とくに(2)の仕組みを強化し、▼特別負担の金額を引き上げる▼徴収義務対象病院を「200床以上の一般病院」に拡大する▼増額分について「公的医療保険の負担を軽減する」よう改める▼定額負担を徴収しない場合(緊急その他のやむをえない事情がある場合、地域に他に当該診療科を標榜する保険医療機関がない場合など)の要件を見直す―方向を中間報告の中で打ち出し、「遅くとも2022年度初までに実施できるよう最終報告をまとめ、2020年夏までに関係審議会等で成案を得る」考えも示しています。
これを受けた議論が医療部会で行われましたが、そこでは「制度設計論議を行う前に、基盤となる『外来医療の機能分化』『地域におけるかかりつけ医機能の推進』の在り方をしっかりと議論する必要がある」との意見が多数示されました。
例えば、病院代表の立場で参画する相澤孝夫委員(日本病院会会長)や加納繁照委員(日本医療法人協会会長)らからは「200床、300床規模の病院の中には相当程度、地域に密着したケアミクス型の病院がある。大病院や中小病院の定義・役割(機能)の議論をしないままに、200床以上の一般病院に新たな定額負担徴収義務を導入する方向を定めたのは遺憾である」との強い指摘がなされました。
とくに相澤委員は、(2)の定額負担徴収義務について「医療法で機能が明確に規定されている特定機能病院と地域医療支援病院については、定額負担徴収義務の導入は納得できる。また機能分化の推進や連携の強化は極めて重要であり、今後も推進していかなければならない」としたうえで、「検討会議の中間報告では、『機能分化の議論』がいつのまにか『規模の議論』にすり替わっている」と指摘。ベースとなる「病院の機能は何か」「大病院・中小病院の定義」などを十分に議論し、共通認識を得たうえで「定額負担徴収義務を導入すべきか」を検討することを提案しました(関連記事はこちらとこちら)。
また楠岡英雄委員(国立病院機構理事長)も「地域医療構想については、DPCデータや患者調査など、さまざまなデータを組み合わせて精緻な議論を行い、一定の共通認識が得られた。しかし、今回の外来機能やかかりつけ医機能などについてはデータに基づく議論がなされていない」点を指摘し、「机上の空論」になりかねないと警鐘を鳴らしています。
一方、臨床医としても活躍する木戸道子委員(日本赤十字社医療センター第一産婦人科部長)は「患者の中には『特別負担を支払ってでも大病院で医療を受けたい』と希望する方も少なくない。そうした患者には、特別負担を課しても機能分化は進まない。かかりつけ医を受診するメリットなどを考えていくべき」と述べ、患者視点に立った「受療行動の変容」を検討していくことの重要性を指摘しています。
医療関係者のみならず、遠藤直幸委員(全国町村会、山形県山辺町長)も「定額負担徴収義務の対象病院拡大に当たってはは、単なるベッド数だけに着目した議論をするのではなく、地域の病院の機能・役割や患者の受診行動などを把握したうえで、丁寧に議論していくべきである」との考えを強調しています。
さらに学識者の立場として参画する松原由美委員(早稲田大学人間科学学術院准教授)は、「フランスにおいて『かかりつけ医機能の推進』政策を進めた際には、ファイナンス(例えば患者負担など)よりも『医療の質向上のPR』のほうが効果が大きかった」ことを紹介。患者の受療行動変容に「何が効果的であるのか」を十分に見極めることが重要であると確認できます。
こうした▼「病院の機能」や「かかりつけ医機能」の在り方についてまず議論すべきとの指摘▼受療行動を含めた患者視点が重要であるとの指摘―を受け、厚労省医政局の吉田学局長は「これまで医療部会や関係検討会を中心に医療提供体制の在り方を様々な角度から議論してもらってきたが、さらに『外来医療の機能分化』や『かかりつけ医機能』について深堀りした議論をしてもらう必要がある。そこでは、質の高い医療を、地域の実情を踏まえたうえで、どのように効率的に提供していくかという視点、さらに患者の視点での検討も重要である。先行して進められている地域医療構想や外来医療計画(医師偏在対策の一環である、外来における外来医療に係る医療提供体制の確保に関する都道府県の計画)などとの整合性も図りながら、医療部会として議論を深めてほしい」との考えを示しました。
したがって、検討会議で方向性が示された「定額負担徴収義務の拡大」等については、▼医療部会で、ベースとなる「外来医療の機能分化」「かかりつけ医機能の推進」に関する議論を行う▼医療保険部会や中央社会保険医療協議会で「対象病院」や「金額」「医療保険の負担を軽減する仕組み」などを議論する―という2つのレールで並行して、制度設計論議をしていくことになりそうです。
ダウンサイジング支援する補助金、設立母体による差異は設けない
また1月20日の医療部会では、2020年度予算案についての質疑も行われました。やはり新設される「病床ダウンサイジング支援」の補助金に注目が集まりました(関連記事はこちら)。
加納委員は「公立病院は税金でベッドを整備しており、その削減を税金の補助で行うことはおかしい。民間病院のダウンサイジングを優先すべきではないか」と質問。これに対し厚労省医政局地域医療計画課の鈴木健彦課長は、「設立母体による差は設けない」考えを明らかにしたうえで、ダウンサイジング補助には次の2種類を考えていることを説明しています。
▽単一病院のダウンサイジング(稼働病床ベースで1割以上の病床削減などが要件):いわゆる逸失利益を補助する
▽複数病院の合併に伴うダウンサイジング(合計稼働病床数ベースで1割以上の病床削減などが要件):統廃合に伴う関連費用の補助や、廃止病院の残債務を引き受けた新病院に対する金利の補助などを行う
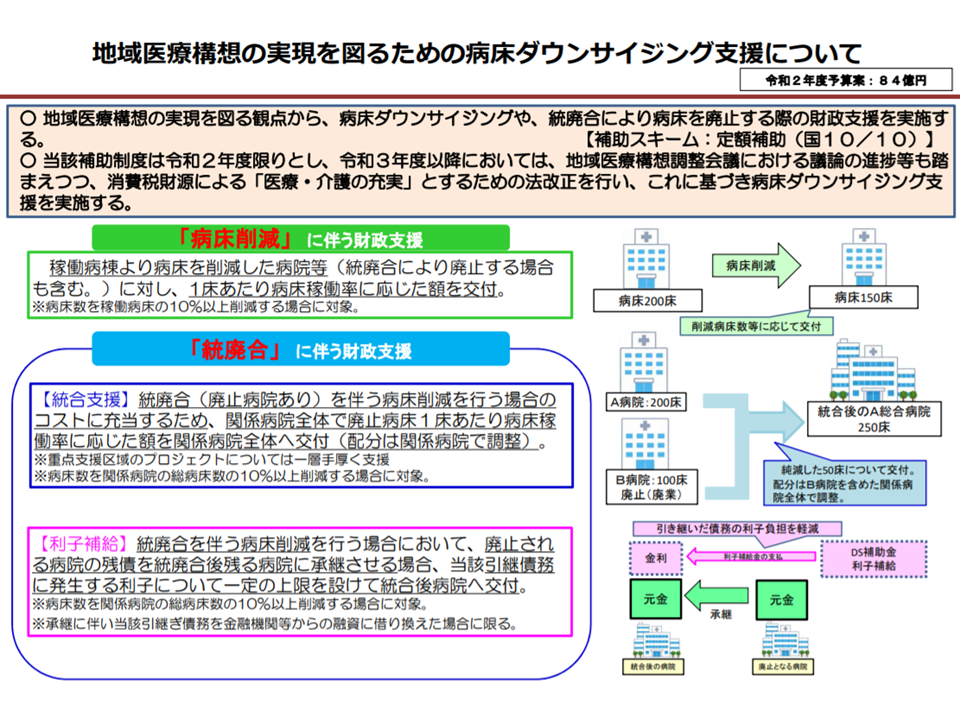
2020年度予算案には全額国費による病床ダウンサイジング支援が盛り込まれた(2020年度厚生労働省予算案)
また鈴木地域医療計画課長は、Gem Medに対し▼詳細は、今後の予算成立→交付要綱の設定などを待つ必要があり、複数医療機関の再編・統合を国が直接支援する「重点支援区域」の設定(初回は1月に選定予定)と財政補助(財政的支援)との間にはタイムラグが生じる▼複数医療機関の合併において、どのタイミングで補助を行うのか(合併契約締結時に補助を行うのか、ベッド削減が構造的になされてから補助を行うのか、新病院設立の場合には建築完了まで補助されないのか、など)は今後検討していく―との考えを明らかにしています。例えば「合併を決めた」時点での補助が行わた場合には、後に「合併の合意が解消される」ことも考えられ(もちろんこの場合には返還が求められる)、どの時点で補助を行うのかなどは過去のケースなども参考にしたうえで詳細に検討していく必要があります。
なお、ダウンサイジング支援補助について相澤委員は、「地域医療を守る」合併であるか否かを検討する必要があるのではないか、との考えを示しました。例えば600床の病院と300床の病院が合併し、700床の病院に生まれ変わったとして、その病院が高度急性期医療のみを提供することになった場合に、相澤委員は「それが果たして地域医療を守ることにつながるのか、地域の状況を踏まえた検証が必要である。目的と手段を取り違えてはいけない」と指摘しています。


【関連記事】
75歳以上の医療費は2割負担、紹介状なし外来患者の特別負担を200床以上一般病院に拡大―全世代型社会保障検討会議
紹介状なし外来患者の特別負担、病院のベッド数等でなく「機能」に着目して議論せよ―日病・相澤会長
紹介状なし外来患者からの特別徴収義務、200床以上一般病院への拡大には強く反対―日病協
紹介状なし外来受診患者からの特別負担徴収義務、地域医療支援病院全般に拡大―中医協総会(1)
医師働き方改革、「新たな医療提供体制に向かうチャンス」の可能性も―社保審・医療部会
2020年度診療報酬改定に向け、「入院時食事療養費」の引き上げを求める声も―社保審・医療部会
「医師の働き方改革」を診療報酬でどうサポートするか、基本方針策定段階でも激論―社保審・医療部会
2020年度診療報酬改定「基本方針」論議始まる、病院薬剤師の評価求める声多数―社保審・医療部会
緊急性の低い時間外患者への時間内受診要請、クレーマー患者の診療拒否などは「正当」―社保審・医療部会
地域医療構想の実現に向けて、国のサポートを強化すべきだが・・・―社保審・医療部会
2019年4月から「医療機能情報提供制度」で、かかりつけ医機能保有状況など報告を―社保審・医療部会
「電子カルテの早期の標準化」要望に、厚労省は「まず情報収集などを行う」考え―社保審・医療部会
「電子カルテの標準仕様」、国を挙げて制定せよ―社保審・医療部会の永井部会長が強く要請
医療機関自ら検体検査を行う場合、医師・臨床検査技師を精度確保責任者として配置せよ―社保審・医療部会(2)
医療機関で放射線治療等での線量を記録し、患者に適切に情報提供を―社保審・医療部会(1)
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
無痛分娩の安全性確保に向け、麻酔科専門医等の配置や緊急時対応体制などを要請―社保審・医療部会(1)
患者の医療機関への感謝の気持ち、不適切なものはホームページ等に掲載禁止―社保審・医療部会(2)
医師の働き方改革、「将来の医師の資質」なども勘案した議論を―社保審・医療部会(1)
公立・公的病院の役割、調整会議で見直せるのか?―社保審・医療部会 第59回(3)
医師不足地域で勤務した医師を「社会貢献医」として認定、2020年度の施行目指す―社保審・医療部会 第59回(2)
救命救急センターの充実段階評価、評価基準を毎年度厳しくしていく―社保審・医療部会 第59回(1)
病床ダウンサイジング、救急病院の働き方改革など2020年度厚労省予算で支援
2020年度に「稼働病床数を1割以上削減」した病院、国費で将来の期待利益を補助―厚労省



