医師働き方改革のポイントは「薬剤師へのタスク・シフト」、薬剤師確保に向けた診療報酬でのサポートを―入院・外来医療分科会(4)
2023.6.12.(月)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」であることが分かったが、病院では薬剤師確保に難渋している。「薬剤師確保に向けた診療報酬でのサポート」が必要不可欠である—。
療養病棟において、中心静脈栄養患者に対する「摂食機能・嚥下機能回復」に向けた取り組みが進められているが、遅れている病院も少なくない—。
6月8日に開催された診療報酬調査専門組織「入院・外来医療等の調査・評価分科会」(以下、入院・外来医療分科会)では、こういった議論も行われました(急性期入院医療に関する記事はこちら、ICUなどの高度急性期入院医療に関する記事はこちら、地域包括ケア病棟・回復期リハビリ病棟に関する記事はこちら、オンライン診療などについては別稿で報じます)。
療養病棟における「摂食機能・嚥下機能回復」に向けた取り組みは十分か・・・
Gem Medで報じているとおり2024年度の次期診療報酬改定に向けて、入院・外来医療分科会で「専門的な調査・分析」と「技術的な課題に関する検討」が始まりました。
2022年度の前回診療報酬改定では、療養病棟について「摂食機能・嚥下機能回復に必要な体制を有していない場合には、『中心静脈栄養を実施している状態にある患者』について医療区分3でなく医療区分2の点数を算定することとする」などの見直しが行われました(関連記事はこちら)。
療養病棟1では「医療区分2・3の患者割合が80%以上」、療養病棟2では「同じく50%以上」であることが求められています。また、医療区分3の患者は、医療区分2よりも高い診療報酬を算定できます。このため「医療区分3に該当する『中心静脈栄養を実施している状態にある患者』を継続確保するために、経口栄養摂取よりも中心静脈栄養を選択する、中心静脈栄養からの離脱を遅らせるケースがあるのではないか」との指摘がなされました。長期間の中心静脈栄養は、患者のADL・QOLを低下させるとともに、感染リスクを増してしまいます。
そこで上記のような見直しを行うことにより、中心静脈栄養からの早期離脱を促進できるのではないかと考えられたのです。
この点について今般の調査からは次のような状況が明らかになりました。
(1)中心静脈栄養の実施患者数(中央値)には、2022年度改定前後で大きな変化はない
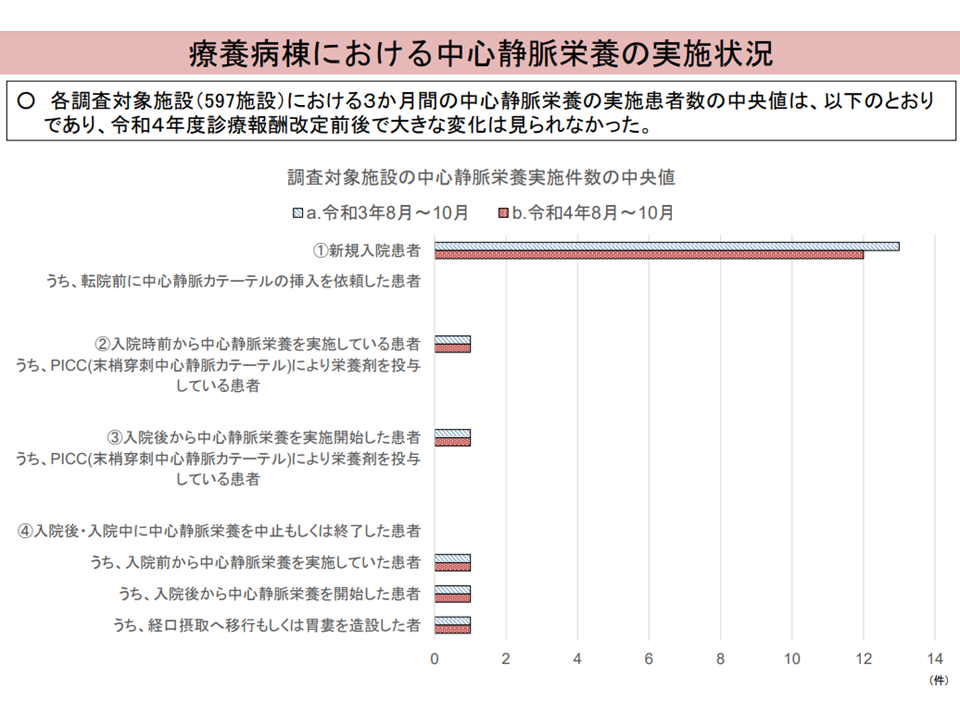
療養病棟における中心静脈栄養の実施状況(入院・外来医療分科会(4)1 230608)
(2)中心静脈カテーテルを挿入して病棟に転棟した患者のうち、中心静脈栄養から経口摂取へ移行した患者は4.1%であった
(3)中心静脈栄養栄養の適応理由については、2022年度改定前後で大きな変化はない
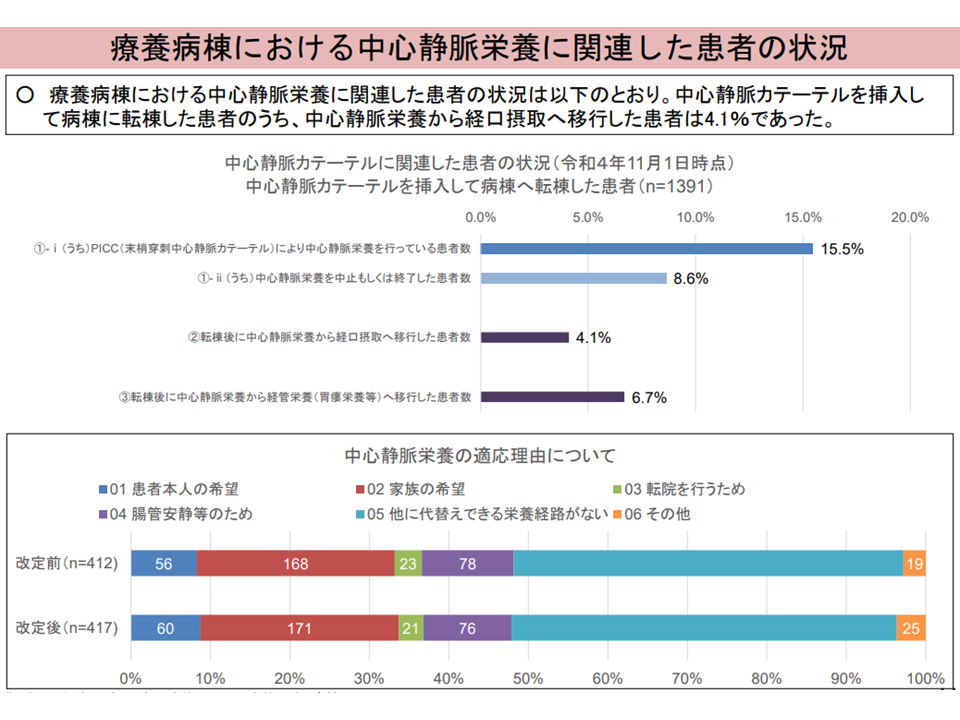
中心静脈栄養の患者状況(入院・外来医療分科会(4)2 230608)
(4)「中心静脈栄養を実施している状態にある者に対する摂食機能・嚥下機能回復に必要な体制」がない医療機関は32.7%、体制整備に向けた最大のハードルは「内視鏡下嚥下機能検査・嚥下造影の実施体制」である
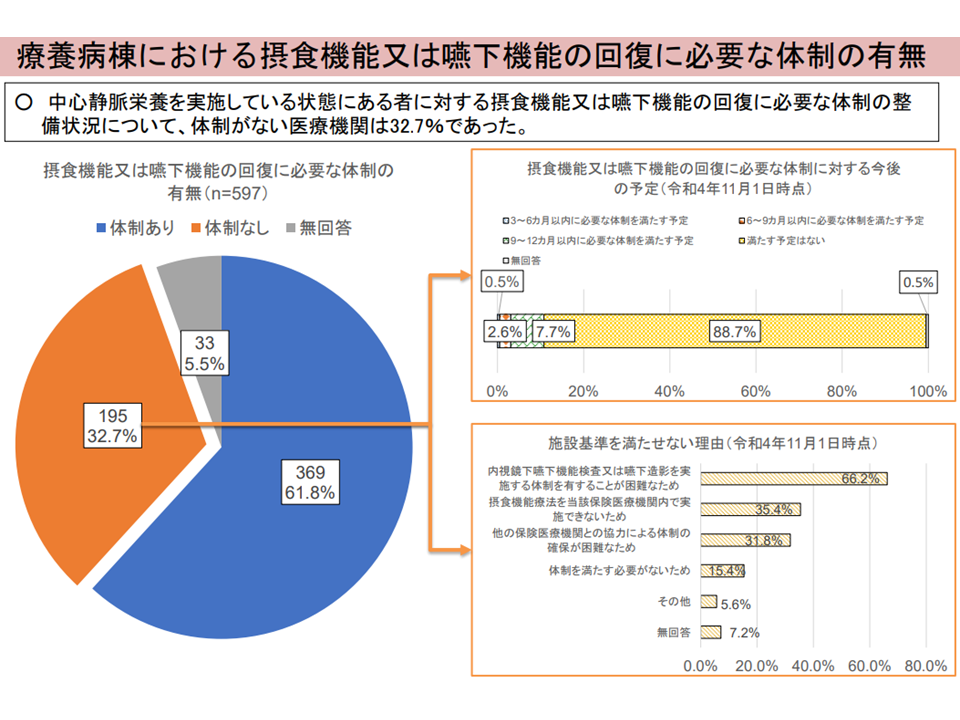
摂食機能・嚥下機能回復に向けた体制(入院・外来医療分科会(4)3 230608)
上記(1)(3)から「中心静脈栄養患者をあえて作り出している」ような状況にはないことが伺えます。ただし田宮菜奈子委員(筑波大学医学医療系教授)は「他の栄養摂取方法がほんとうに選択できないのか、などをより詳しく見ていく必要がある」とコメントしています。
一方、「摂食機能・嚥下機能回復」に向けた取り組みが進んでいない療養病棟も少なからずあることが分かりました(ただし、猪口雄二委員(日本医師会副会長)は「6割超が実施している」点に注目し、「相当がんばっている」と評価)。2022年度改定では、「摂食機能・嚥下機能回復」に向けた取り組みを促進するために、次のように摂食機能療法の【摂食嚥下支援加算】を組み替え(名称変更・点数の細分化)を行いましたが、「さらなる取り組みを促す」ための議論が今後進められていきます(関連記事はこちら)。
▽摂食嚥下機能回復体制加算1:週1回210点(医師・歯科医師、適切な研修を修了した看護師、専従の言語聴覚氏、管理栄養士で構成される「摂食嚥下支援チーム」を設置し、鼻腔栄養・胃瘻・中心静脈栄養患者の経口摂取回復率35%以上、摂食機能・嚥下機能の実績を報告するなどの施設基準を満たす)
▽同加算2:週1回190点(医師・歯科医師、適切な研修を修了した看護師、専従の言語聴覚氏、管理栄養士で構成される「摂食嚥下支援チーム」を設置し、摂食機能・嚥下機能の実績を報告するなどの施設基準を満たす)
▽同加算3:週1回120点(療養病棟入院基本料1・2取得病棟において、専任医師・看護師または言語聴覚士の配置、「嚥下機能評価を行って嚥下リハビリ等を実施したことから嚥下機能が回復し、中心静脈栄養患者を終了した患者」が1年間に2人以上、摂食機能・嚥下機能の実績を報告するなどの施設基準を満たす)
医師働き方改革のポイントは「薬剤師へのタスク・シフト」だが・・・
2024年4月から、【医師の働き方改革】がスタートします。すべての勤務医に対して新たな時間外労働の上限規制(原則:年間960時間以下(A水準)、救急医療など地域医療に欠かせない医療機関(B水準)や、研修医など集中的に多くの症例を経験する必要がある医師(C水準)など:年間1860時間以下)を適用するとともに、追加的健康確保措置(▼28時間までの連続勤務時間制限▼9時間以上の勤務間インターバル▼代償休息▼面接指導と必要に応じた就業上の措置(勤務停止など)―など)を講じる義務が医療機関の管理者に課されるものです。
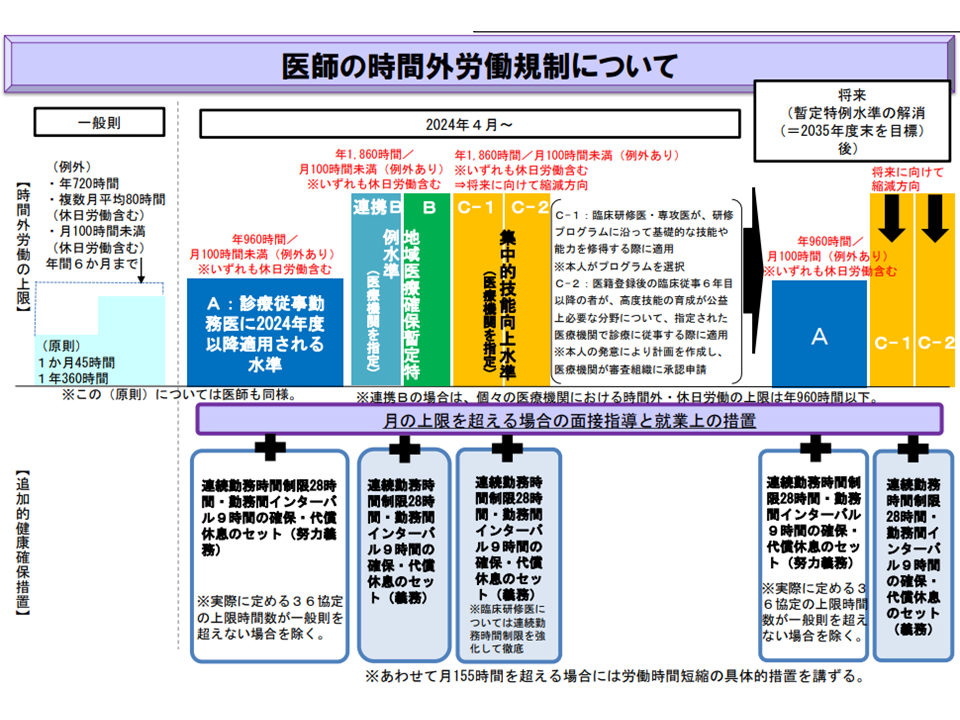
医師働き方改革の全体像(中医協総会1 210721)
新たな時間外労働規制のスタートに向け、診療報酬での医療現場支援などが重要となり、2018・20・22年度の改定でも対応が行われてきています(例えば【地域医療体制確保加算】の新設・拡大、【医師事務作業補助体制加算】の拡充など、関連記事はこちら)。
現在の医師働き方改革の状況については、次のような点が明らかにされました。
▽現在の勤務状況について、「改善の必要性が高い」「改善の必要がある」と回答した医師は51%
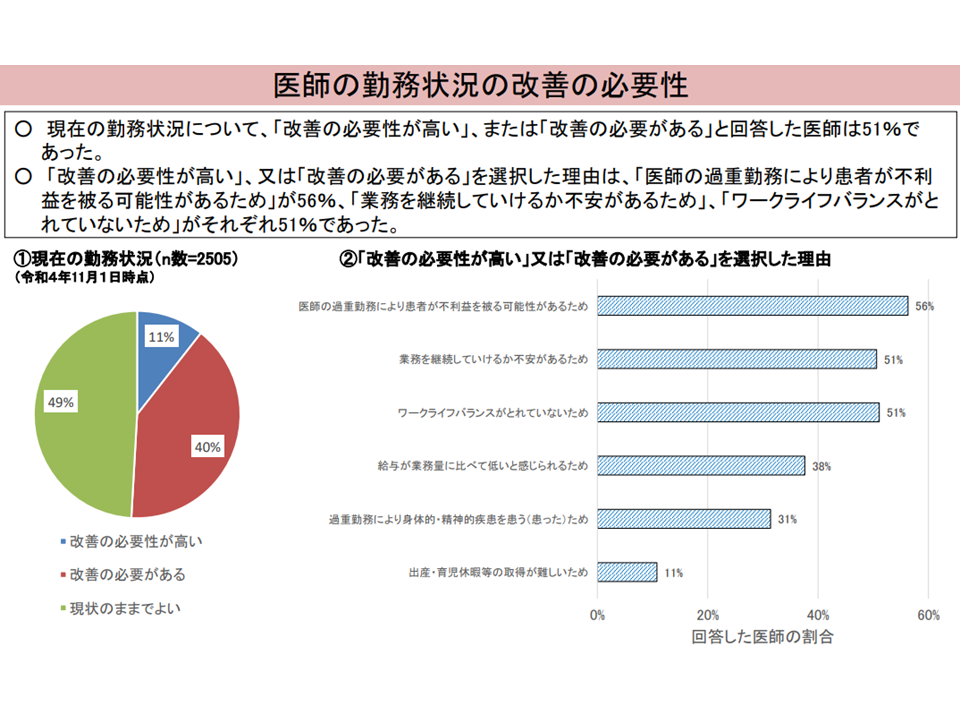
医師の勤務環境改善の必要性をどう考えているか1(入院・外来医療分科会(4)4 230608)
▽「改善の必要性が高い」「改善の必要がある」を選択した理由としては、「医師の過重勤務により患者が不利益を被る可能性があるため」56%、「業務を継続していけるか不安があるため」51%、「ワークライフバランスがとれていないため」51%など
▽職位別に「医師の勤務状況の改善必要性」の考え方を見ると、部長・副部長、診療科の責任者、その他の管理職医師、非管理職医師では「改善の必要」を感じる者が多いが、院長・副院長、専攻医、臨床研修医は必要性を感じない者が多い
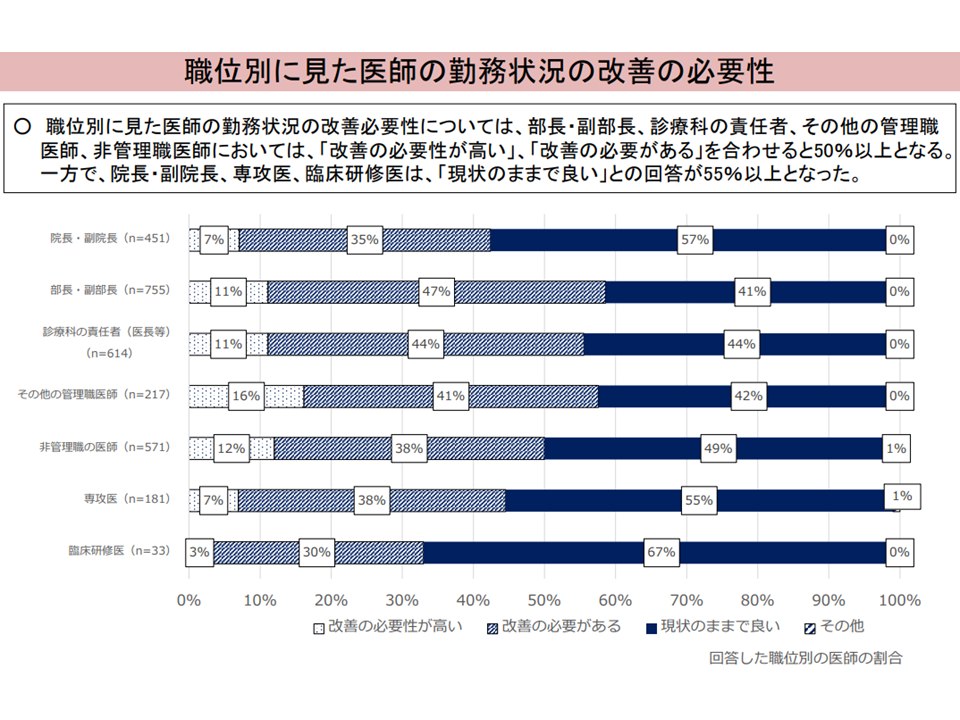
医師の勤務環境改善の必要性をどう考えているか2(入院・外来医療分科会(4)5 230608)
▽負担軽減策としては「薬剤師へのタスクシフト」が目立つ(上位5項目中3項目が薬剤師関連)
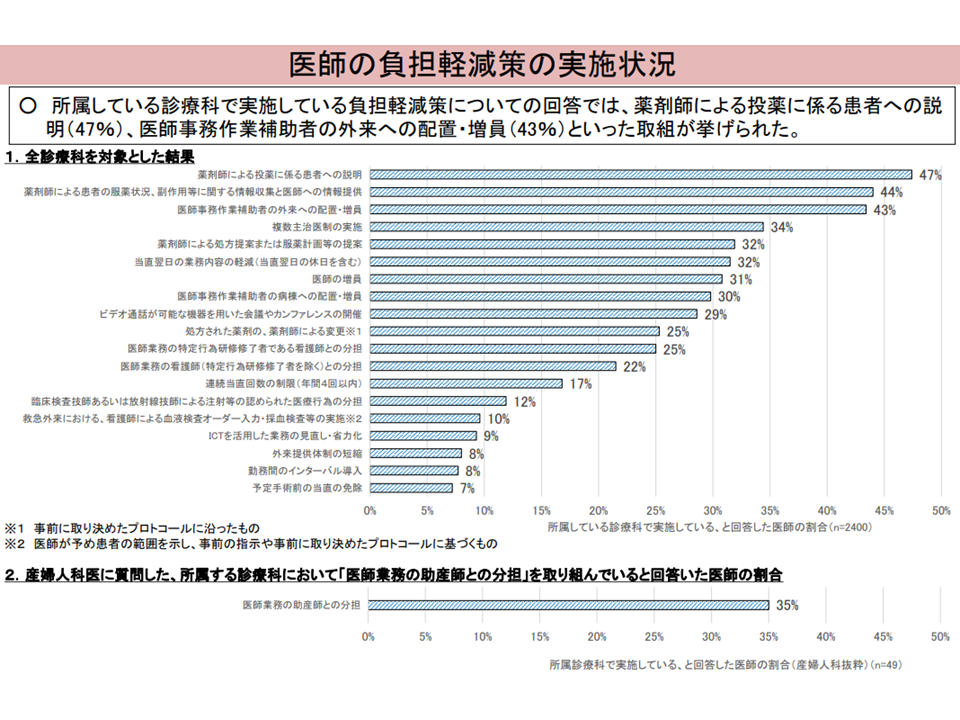
医師の負担軽減策の実施状況(入院・外来医療分科会(4)6 230608)
▽【地域医療体制確保加算】の届け出割合は41%で、ハードルとしては「救急医療に係る実績」などが目立つ
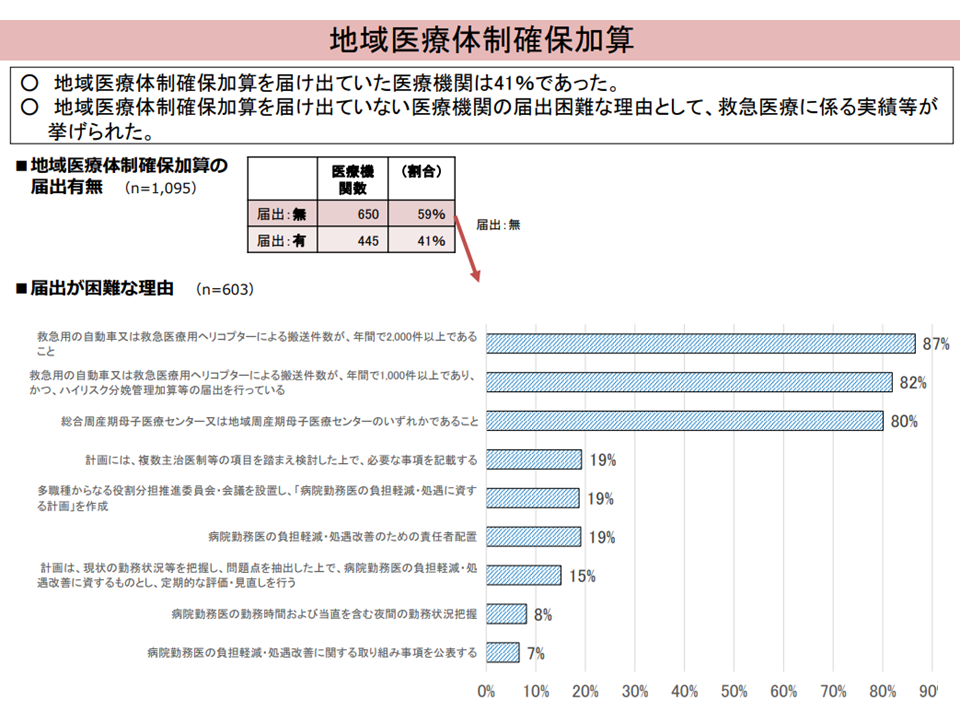
地域医療体制確保加算の状況(入院・外来医療分科会(4)7 230608)
▽【医師事務作業補助体制加算】の届け出割合は68%で、ハードルとしては「救急医療にかかる実績」「全身麻酔手術件数の実績要件」などが目立つ
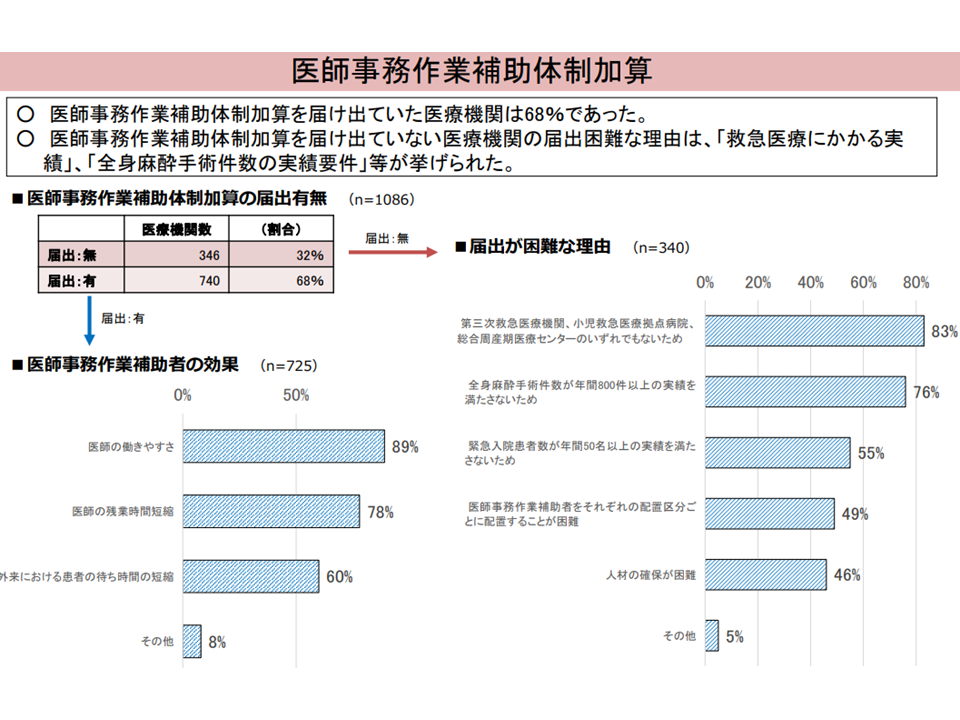
医師事務作業補助体制加算の状況(入院・外来医療分科会(4)8 230608)
こうした状況に対し、「医師働き方改革に向けて『薬剤師へのタスク・シフト』が非常に重要であることがわかったが、病院では薬剤師確保に難渋している。病院薬剤師不足解消に向けた取り組みが必要である」(津留英智委員:全日本病院協会常任理事、山本修一分科会長代理:地域医療機能推進機構理事長、眞野成康委員:東北大学病院教授・薬剤部長)、「多くの病院で医師働き方改革がまだ十分には進んでいない。2024年度改定でもサポートが必要だ」(林田賢史委員:産業医科大学病院医療情報部部長)、「医師事務作業補助者の配置が、医師の負担軽減に大きな効果があることは従前から分かっている。加算取得を精神病床や療養病床にも認めるべきであろう。加算創設時は救急現場が逼迫している点を踏まえて一般病床のみを取得対象に据えたが、その他の部門でも医師の負担軽減が必要である」(猪口委員)、「特定行為研修修了看護師のさらなる活躍のために、【医師事務作業補助体制加算】も参考にした報酬上の評価を考えるべき」(山本委員)などの意見が出ています。
点数見直し論議、新設論議などは中医協総会で行われますが、「医師働き方改革の推進に向けた診療報酬によるサポートの充実」という視点で入院・外来医療分科会の技術的検討が進むことになるでしょう。
【関連記事】
地域包括ケア病棟で救急患者対応相当程度進む、回復期リハビリ病棟で重症患者受け入れなど進む―入院・外来医療分科会(3)
スーパーICU評価の【重症患者対応体制強化加算】、「看護配置に含めない看護師2名以上配置」等が大きなハードル―入院・外来医療分科会(2)
急性期一般1で「病床利用率が下がり、在院日数が延伸し、重症患者割合が下がっている」点をどう考えるべきか―入院・外来医療分科会(1)
総合入院体制加算⇒急性期充実体制加算シフトで産科医療等に悪影響?僻地での訪問看護+オンライン診療を推進!—中医協総会
DPC病院は「DPC制度の正しい理解」が極めて重要、制度の周知徹底と合わせ、違反時の「退出勧告」などの対応検討を—中医協総会
2024年度の費用対効果制度改革に向けた論議スタート、まずは現行制度の課題を抽出―中医協
電子カルテ標準化や医療機関のサイバーセキュリティ対策等の医療DX、診療報酬でどうサポートするか—中医協総会
日常診療・介護の中で「人生の最終段階に受けたい・受けたくない医療・介護」の意思決定支援進めよ!—中医協・介護給付費分科会の意見交換(2)
訪問看護の24時間対応推進には「負担軽減」策が必須!「頻回な訪問看護」提供への工夫を!—中医協・介護給付費分科会の意見交換(1)
急性期入院医療でも「身体拘束ゼロ」を目指すべきで、認知症対応力向上や情報連携推進が必須要素—中医協・介護給付費分科会の意見交換(2)
感染対策向上加算の要件である合同カンファレンス、介護施設等の参加も求めてはどうか—中医協・介護給付費分科会の意見交換(1)
要介護高齢者の急性期入院医療、介護・リハ体制が充実した地域包括ケア病棟等中心に提供すべきでは—中医協・介護給付費分科会の意見交換
2024年度の診療報酬に向け、まず第8次医療計画・医師働き方改革・医療DXに関する意見交換を今春より実施—中医協総会





