訪問看護ステーションに「看護職割合」要件など設け、事実上の訪問リハビリステーションを是正してはどうか―介護給付費分科会(1)
2020.8.20.(木)
訪問看護ステーションの中には、スタッフのほとんどを理学療法士等が占め、医療ニーズの少ない軽度者(要支援者等)を中心にサービスを提供する「事実上の訪問リハビリステーション」があるが、そこでは「24時間対応」や「中重度者対応」などが手薄である。医療保険と同様に、介護保険の訪問看護についても「スタッフに占める看護職員割合●%以上」などの要件化を検討してはどうか―。
医療機関からの退院日当日に訪問看護が必要なケースも少なくなく、介護報酬算定可能な範囲の拡大を検討してはどうか―。
8月19日に開催された社会保障審議会・介護給付費分科会で、こういった議論が行われました。
目次
訪問看護ステーション、重度の要介護者に手厚い医療的処置を実施
2021年度に予定される次期介護報酬改定(3年に一度)に向けて、介護給付費分科会では、横断的事項として▼地域包括ケアシステムの推進▼⾃⽴⽀援・重度化防⽌の推進▼介護⼈材の確保・介護現場の⾰新▼制度の安定性・持続可能性の確保▼新型コロナウイルス感染症をはじめとする「感染症対策・災害対策」―が重要ポイントとなることを確認(関連記事はこちらとこちらとこちら)。
7月8日・20日には個別サービスに関する議論にも入り(7月8日には地域密着型サービス、関連記事はこちらとこちら)、7月20日には通所系・短期入所系サービス、関連記事はこちらとこちら))、8月19日には「訪問系サービス」について現状と課題の整理を行いました。
本稿では、訪問看護サービスに焦点を合わせ、他の訪問系サービス(訪問介護、訪問入浴介護、訪問リハビリテーション、居宅療養管理指導、居宅介護支援(ケアマネジメント))については別稿でお伝えします。
訪問看護は、介護保険と医療保険の双方から給付がなされるサービスで、▼地域包括ケアシステムの要になる▼医療ニーズの高い要介護高齢者等の在宅限界を高める―ものと強い期待を集めています。要介護被保険者においては、介護保険からの訪問看護が優先され(基本的に医療保険の訪問看護は受けられない)、ただし末期がん患者▼難病患者▼急性増悪等によって主治医の指示があった場合―などには、例外的に医療保険の訪問看護も受けることが可能です。

医療保険と介護保険の訪問看護の分担(介護給付費分科会(1)1 200819)
医療ニーズの高い要介護者が増加していることなどを背景に、サービス事業所・利用者ともに増加しており、2019年4月(審査分)で1万1795事業所が設置され、54万2700人が利用しています。
利用者の状態を見ると、▼平均要介護度2.4(要介護5:13.8%、要介護4:14.3%、要介護3:15.1%、要介護2:22.7%、要介護1:19.9%、要支援2:9.5%、要支援1:4.7%)▼循環器系疾患・筋骨格系および結合組織疾患が多い(医療保険では神経系疾患・精神および行動の障害が多い)―ことなどが分かります。
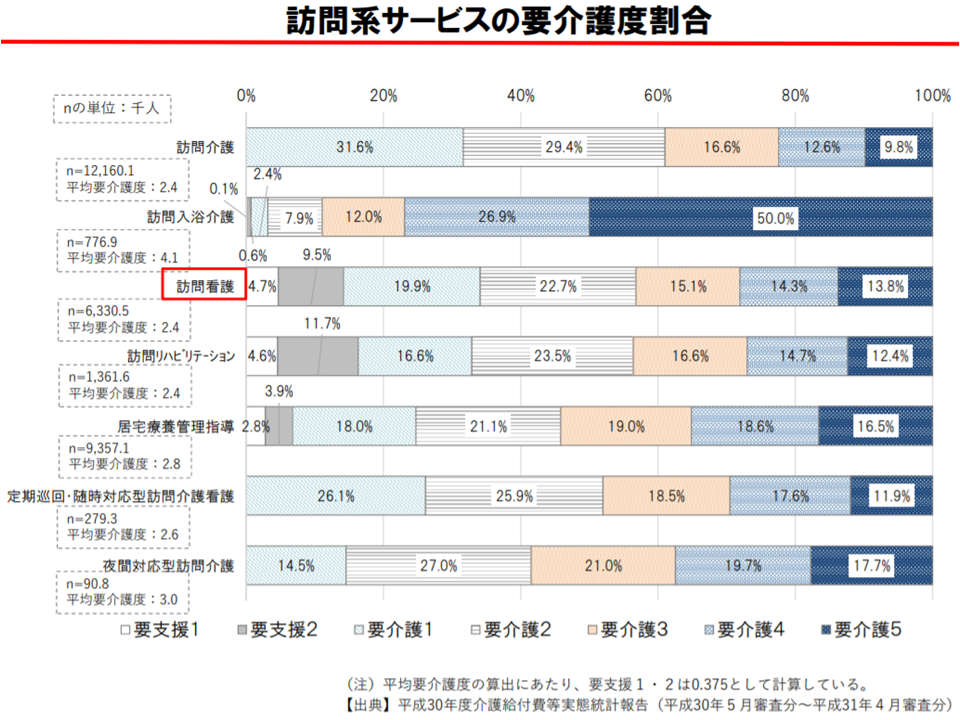
訪問系サービス利用者の要介護度(介護給付費分科会(1)2 200819)
また看護内容を見ると、要介護度が高くなるにつれ▼家族等の介護指導・支援▼身体の清潔保持の管理・援助▼排泄の援助▼浣腸・摘便▼じょく瘡の予防▼胃瘻の管理―などの実施割合が高くなります。要介護度の高い在宅患者に対し、医療的処置を行うケースが増加するといえるでしょう。
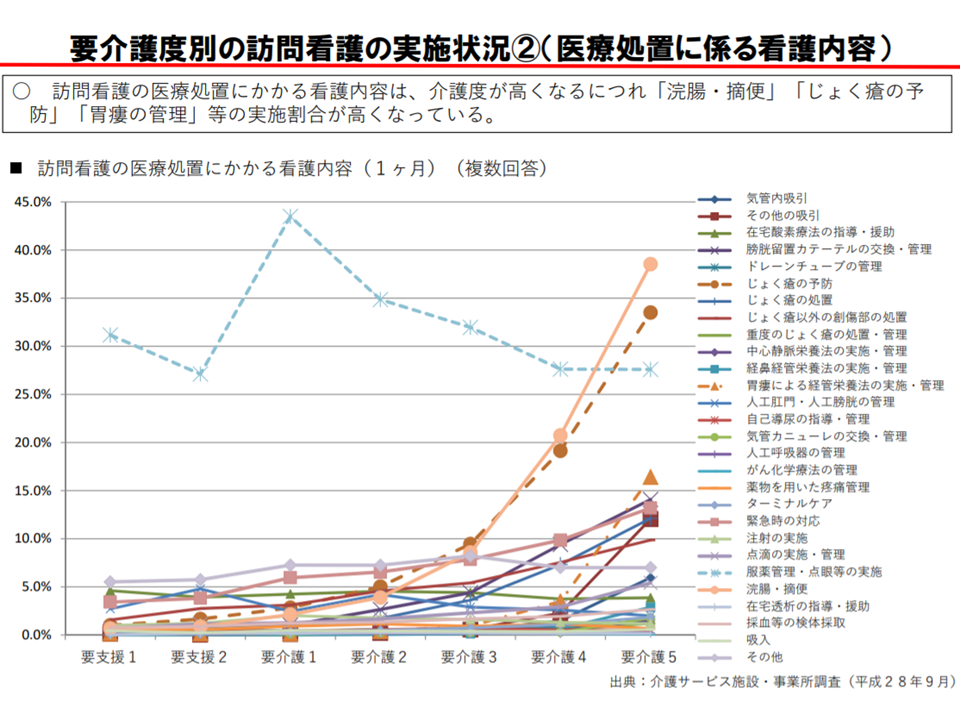
重度者への訪問看護内容を見ると、医療処置が多くなる(介護給付費分科会(1)3 200819)
さらに訪問看護ステーションの経営状況を見ると、税引き前の収支差率は2018年度には4.2%で、改定前(2017年度)に比べて0.3ポイント悪化しています。
訪問リハST是正に向け、介護保険の訪問看護でも「人員配置基準」見直し検討へ
高齢化が進展し(2022年度から、いわゆる団塊の世代が75歳以上の後期高齢者となりはじめ、2025年度には全員が後期高齢者となる)、医療ニーズの高い要介護者が増加していく中では、訪問看護の役割はさらに高まっていくと予想され、計画的な整備とサービスの質向上に期待が集まります。
ただし厚生労働省老健局老人保健課の眞鍋馨課長は、次のような課題もあることを紹介しています。
(1)看護体制強化加算について算定状況が芳しくない
(2)医療機関からの退院日当日にも、医師等から訪問看護実施の要請がなされるケースがあるが、訪問看護費を算定できたのは一部にとどまっている
(3)訪問看護ステーションから介護支援専門員(ケアマネジャー)への情報提供に関し、訪問看護計画書や訪問看護報告書は約9割と高いが、訪問看護サマリーや入院時情報提供書作成のための情報提供は2-3割にとどまっている
(4)訪問看護利用者が入院した場合、訪問看護ステーションでは6割程度が入院先に情報提供を行っているが、病院・診療所では半数超が情報提供を行っていない
(5)要支援者では、「理学療法士等による訪問看護」が目立つ
まず従前より問題視されている(5)の「理学療法士等による訪問看護」について見てみましょう。
一部の訪問看護ステーションでは、「スタッフの8割以上を理学療法士とし、医療ニーズの低い要支援者を中心にリハビリを提供している」という実態のあることが厚労省の調べで明らかになっています。つまり、事実上の「訪問リハビリテーション」化している訪問看護ステーションがあるのです。中には「訪問リハビリステーション」を正面から名乗っている事業所もあります。
こうした「事実上の訪問リハビリステーション」では、▼24時間対応や重度者対応に極めて消極的である▼看護師によるアセスメントのための訪問が行われない▼リハビリ計画書がない、計画作成に看護職が関与していない▼医療的処置が行われない―などの問題もあることが厚労省の調べで明らかになっています。介護保険には「訪問リハビリ」サービスがありますが、これは医療機関・介護老人保健施設のみ実施可能で、訪問リハビリステーションの存在は介護保険でも医療保険でも認められていません。
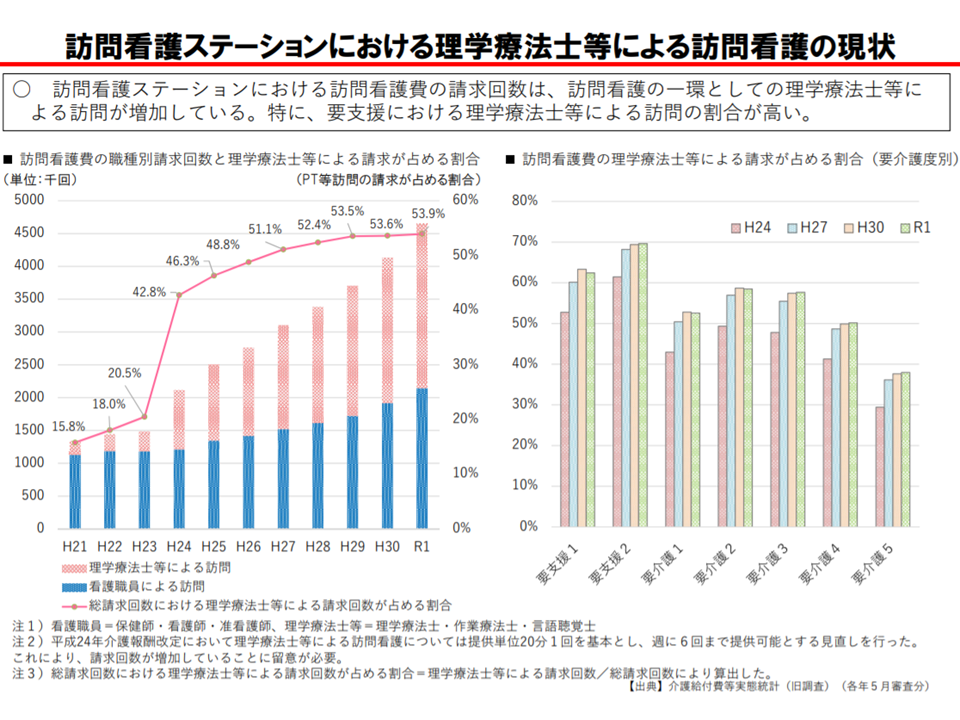
理学療法士等による訪問看護が増加し、とりわけ要支援者で多い(介護給付費分科会(1)4 200819)
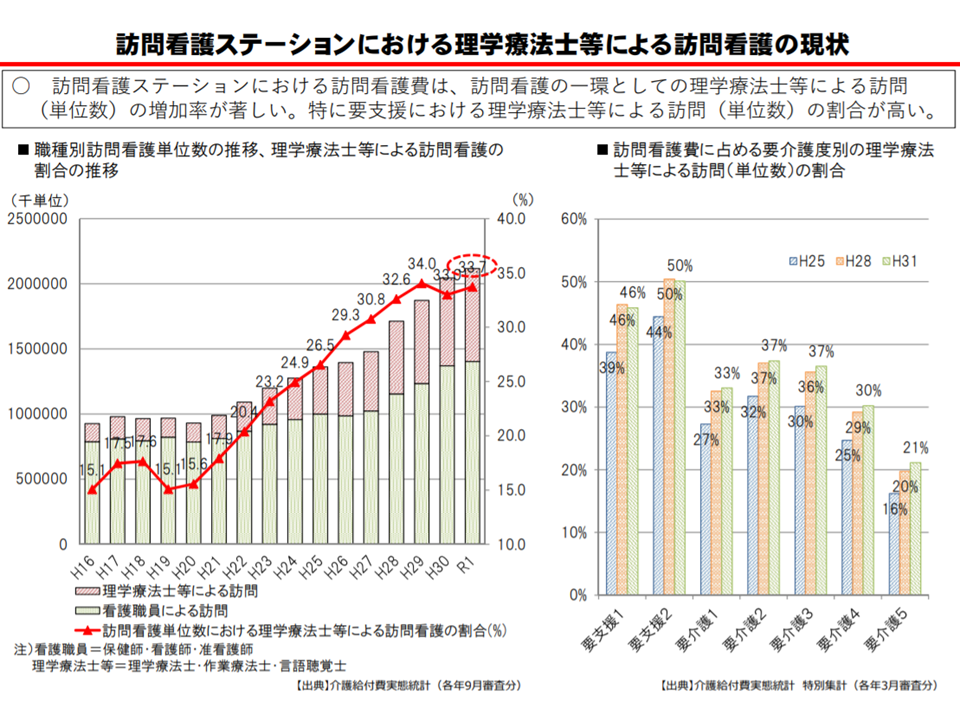
理学療法士等による訪問看護は、要支援者で取り分け多い(介護給付費分科会(1)5 200819)
このため、介護報酬改定(2018年度)、診療報酬改定(2018年度、20年度)において、例えば次のような対応が図られています。
(a)理学療法士等による介護保険の訪問看護について、単位数を引き下げる(従前1回につき302単位→改定後は1回につき296単位)とともに、「訪問看護計画書・訪問看護報告書について、看護職員と理学療法士等が連携し作成すること」などを求める【2018年度介護報酬改定】(関連記事はこちらとこちら)

2018年度介護報酬改定における、理学療法士等による訪問看護の評価引き下げ等
(b)利用者の全体像を踏まえた効果的な医療保険の訪問看護の提供を推進するために、理学療法士等による訪問看護について、「看護職員と理学療法士等の連携が求められる」ことを明確化する【2018年度診療報酬改定】(関連記事はこちら)

2018年度診療報酬改定における、理学療法士等による訪問看護の適正化
(c)医療保険の訪問看護において、報酬の高い「機能強化型訪問看護ステーション」について、「看護職員が6割以上」という要件を設ける(上述した理学療法士等がスタッフの8割超となるステーションは機能強化型の訪問看護療養費を算定できなくなる)【2020年度診療報酬改定】(関連記事はこちらとこちら)

2020年度診療報酬改定における機能強化型訪問看護ステーションの要件見直し
(d)理学療法士等による医療保険の訪問看護について、週4日目以降の評価を引き下げる(従前6550円→改定後は5550円)とともに、訪問看護計画書・訪問看護報告書について「訪問する職種・訪問した職種の記載」を要件化する【2020年度診療報酬改定】(関連記事はこちらとこちら)

2020年度改定における理学療法士等による訪問看護療養費の見直し
2021年度の次期介護報酬改定でも、こうした「事実上の訪問リハビリステーション」への対応が重要論点になると予想されます。岡島さおり委員(日本看護協会常任理事)は「今後、サービス実態を詳細に分析し、『看護師とそれ以外の職員比率』を人員基準に追加することなどを検討すべき」と提案。東憲太郎委員(全国老人保健施設協会会長)もこの考えに賛同しています。上述(c)のような基準を介護保険の訪問看護にも導入すべきとの考えと言えます(関連記事はこちら)。
また、費用負担者である安藤伸樹委員(全国健康保険協会理事)も「事実上の訪問リハビリステーション」について「今後、医療ニーズの高い高齢者が増える中で、訪問看護に求められる役割を果たせるのだろうか」と疑問を呈し、必要な対応を検討するよう求めています。
退院日当日の訪問看護、現場ニーズを踏まえて報酬算定可能範囲の拡大を検討へ
また(2)の退院日当日の訪問看護費用について、制度上は▼原則、算定不可▼例外的に「末期がん」や「重度の褥瘡」などのケースでは算定可能―となっています。

退院日当日の訪問看護費・訪問看護療養費の算定ルール(介護給付費分科会(1)6 200819)
しかし介護現場の実態を見ると、▼利用者や家族は退院日当日にも「体調・病状」(81.8%)・「緊急時対応」(53.8%)・「服薬」(50.7%)・「医療処置」(42.8%)・「家族介護負担」(39.9%)などによる訪問看護ニーズがある▼医師等が退院日当日の訪問看護を要請するケースもある—ことが分かります。
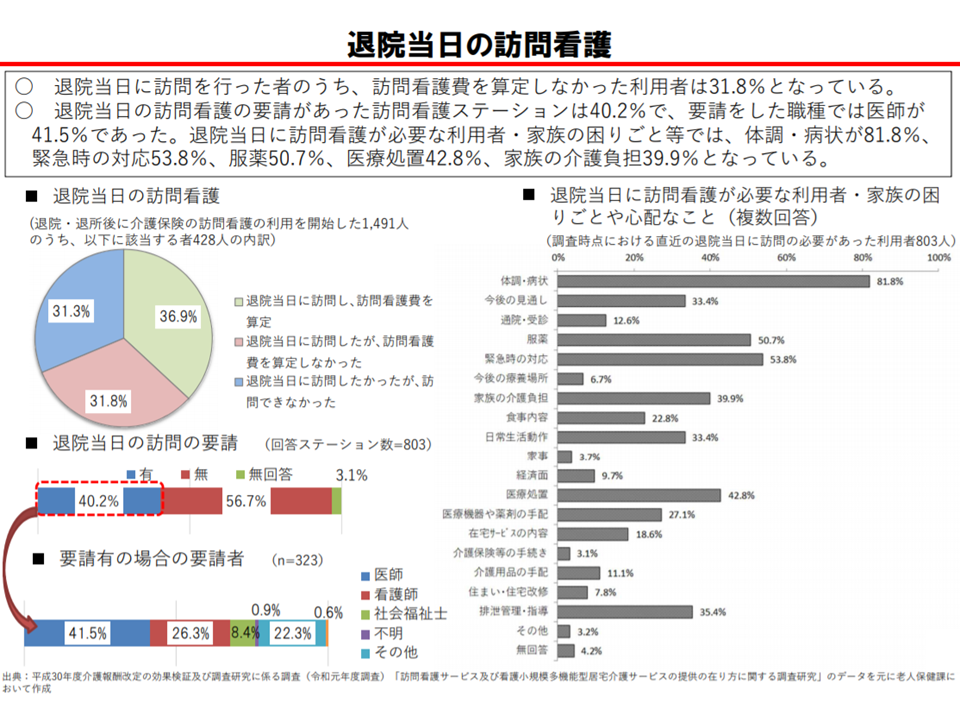
退院日当日の訪問看護ニーズが相当程度ある(介護給付費分科会(1)7 200819)
実際に退院日当日に訪問看護を実施したケースを見ると、3割超が訪問看護費を算定できていません。現在の制度以外にも「退院日当日の訪問看護が必要なケース」があると考えられるほか、「訪問看護費を請求可能と知らなかった」「算定可能だが請求を躊躇した」などの事例もありそうです。
この点、岡島委員は「急な熱発、病状の変化、認知症高齢者など、退院日当日に訪問看護が必要となるケースがある。在宅移行の初日における適切な対応が、再入院の軽減にもつながる」と述べ、退院日当日に訪問看護費の請求が可能な範囲を拡大するよう求めています。東委員も「緊急訪問看護への介護報酬での対応」の必要性を強調しています。
看護体制強化加算の算定は低調、2021年度改定に向け要件見直しも重要論点に
また(1)の看護体制強化加算は、要介護度が高くなっても在宅生活を継続できる環境を整えるために、中-重度者への対応を充実している事業所を評価するもので、2015年度の前々回介護報酬改定で新設され、2018年度の前回改定で次のような整理(加算Iの新設等)が行われています。
【看護体制強化加算I】(1か月につき600単位)
▽直近6か月において、緊急時訪問看護加算の算定者割合50%以上
▽直近6か月において、特別管理加算の算定者割合30%以上
▽直近12か月間で、ターミナルケア加算の算定者5名以上
▽医療機関と連携のもと、看護職員の出向や研修派遣などの相互人材交流を通じて在宅療養支援能力の向上を支援し、地域の訪問看護人材の確保・育成に寄与する取り組みを実施していることが望ましい
【看護体制強化加算II】(1か月につき300単位)
▽直近6か月において、緊急時訪問看護加算の算定者割合50%以上
▽直近6か月において、特別管理加算の算定者割合30%以上
▽直近12か月間で、ターミナルケア加算の算定者1名以上
▽医療機関と連携のもと、看護職員の出向や研修派遣などの相互人材交流を通じて在宅療養支援能力の向上を支援し、地域の訪問看護人材の確保・育成に寄与する取り組みを実施していることが望ましい

2018年度改定で看護体制強化加算の上位区分(加算I)を設けた(介護給付費分科会(1)8 200819)
医療ニーズの高い要介護者が増加する中では、この看護体制強化加算を取得し、中重度者対応を充実している訪問看護ステーションの整備が全国で進むことが期待されますが、昨年(2019年)12月時点の算定割合(算定事業所/全訪問看護ステーション)を見ると、加算Iでは2.6%、加算IIでも4.7%にとどまっています。
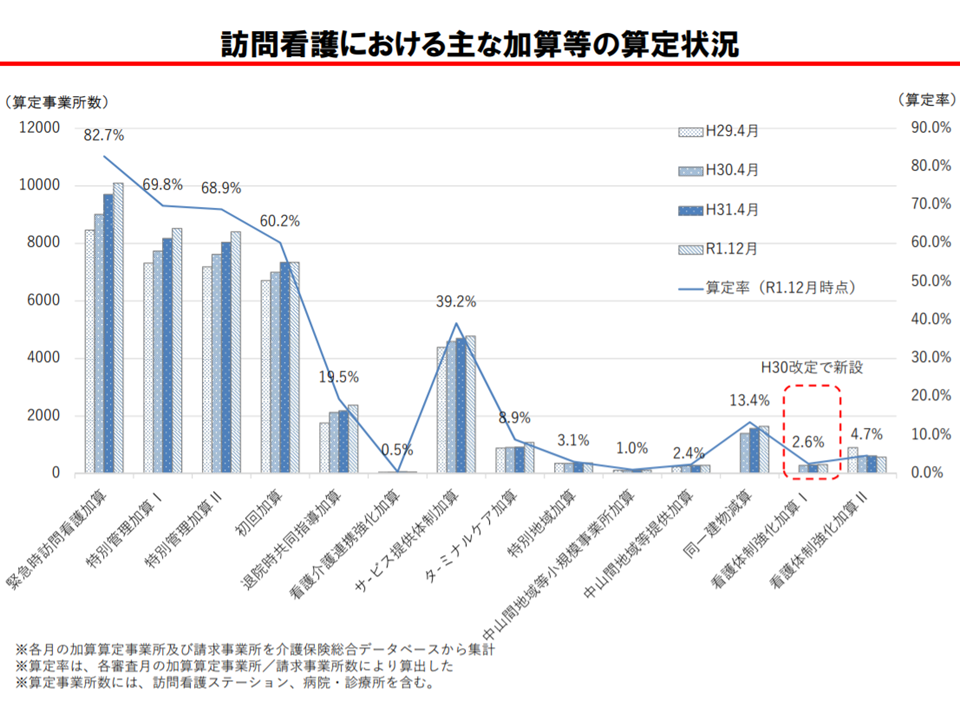
看護体制強化加算の算定状況は低い(介護給付費分科会(1)9 200819)
今後、算定のハードルを詳しく探っていくことになりますが、岡島委員は「質のよいサービスを提供して特別管理加算の対象とならない患者が増加した訪問看護ステーションでは、自動的に看護体制強化加算も算定できなくなってしまう」ことを、江澤和彦委員(日本医師会常任理事)も「特別管理加算の算定状況が、加算創設時と変わってきている(減少してきている)可能性がある」ことを指摘しています。
【特別管理加算】は、「末期がん患者」「気管切開をしている患者」「中心静脈栄養を実施している患者」などの利用者に対し、手厚い看護・介助が必要となる点を評価する加算で、いわば「中重度者対応」状況の指標となるものです。岡島委員の指摘するように、例えば手厚い、質の高い看護サービスを提供してIVHから離脱する患者が増えれば、【特別管理加算】の算定利用者が減少してしまいます。【看護体制強化加算】の要件として「【特別管理加算】の算定割合」が盛り込まれているので、結果として【看護体制強化加算】の算定も難しくなってしまうのです。
【看護体制強化加算】の算定要件見直しも、2021年度改定の重要論点となりそうです。
なお、眞鍋老人保健課長は、「効率的にサービスを提供するため、ICTの活用を含む業務負担軽減に向けた方策」も重要論点の1つに掲げています。他サービスと同様に、ICT利活用は介護・看護人材確保が困難となる中で、非常に重要なテーマと言えます。


【関連記事】
介護保険の訪問看護、医療保険の訪問看護と同様に「良質なサービス提供」を十分に評価せよ―介護給付費分科会
2021年度介護報酬改定、「ショートステイの長期利用是正」「医療機関による医療ショート実施推進」など検討―社保審・介護給付費分科会(2)
通所サービスの大規模減算を廃止すべきか、各通所サービスの機能・役割分担をどう進めるべきか—社保審・介護給付費分科会(1)
小多機や看多機、緊急ショートへの柔軟対応を可能とする方策を2021年度介護報酬改定で検討―社保審・介護給付費分科会(2)
定期巡回・随時対応サービス、依然「同一建物等居住者へのサービス提供が多い」事態をどう考えるか—社保審・介護給付費分科会(1)
2021年度介護報酬改定、介護サービスのアウトカム評価、人材確保・定着策の推進が重要—社保審・介護給付費分科会
2021年度介護報酬改定、「複数サービスを包括的・総合的に提供する」仕組みを―社保審・介護給付費分科会
2021年度介護報酬改定、「介護人材の確保定着」「アウトカム評価」などが最重要ポイントか―社保審・介護給付費分科会
介護保険の訪問看護、ターミナルケアの実績さらに評価へ―介護給付費分科会(1)
2018年度改定でも「訪問看護の大規模化」や「他職種との連携」が重要論点—介護給付費分科会(1)
訪問看護ステーション、さらなる機能強化に向けた報酬見直しを—中医協総会(2)
PT等の配置割合が高い訪問看護ステーション、「機能強化型」の取得を認めない―中医協総会(1)
スタッフの8割以上が理学療法士の訪問看護ステーション、健全な姿なのか―中医協総会



