地域医療確保に必要なB水準病院、機能や時短計画、健康確保措置など7要件クリアで都道府県が指定―医師働き方改革推進検討会(1)
2019.10.4.(金)
例外的に「年間の時間外労働上限を960時間超1860時間以内」とすることが可能な、いわゆる「B水準医療機関」については、「地域に必要な機能を果たしているか」「医師の労働時間短縮計画を作成し、評価機能のチェックを受けているか」「追加的健康確保措置を実施しているか」など7つの要件をクリアしている場合に、都道府県が3年間の期限で指定する―。
10月2日に開催された「医師の働き方改革の推進に関する検討会」(以下、今検討会)で、こうした方向が概ね了承されました。

10月2日に開催された、「第3回 医師の働き方改革の推進に関する検討会」
目次
B水準医療機関、都道府県が「7要件を満たすか」をチェックして指定
勤務医には、2024年4月から次のような時間外労働規制が適用されます。
▽2024年4月から「医師の時間外労働上限」を適用し、原則として年間960時間以下とする(すべての医療機関で960時間以下を目指す)【いわゆるA水準】
▽ただし、「3次救急病院」や「年間に救急車1000台以上を受け入れる2次救急病院」など地域医療確保に欠かせない機能を持つ医療機関で、労働時間短縮等に限界がある場合には、期限付きで医師の時間外労働を年間1860時間以下までとする【いわゆるB水準】
▽また研修医など短期間で集中的に症例経験を積む必要がある場合には、時間外労働を年間1860時間以下までとする【いわゆるC水準】
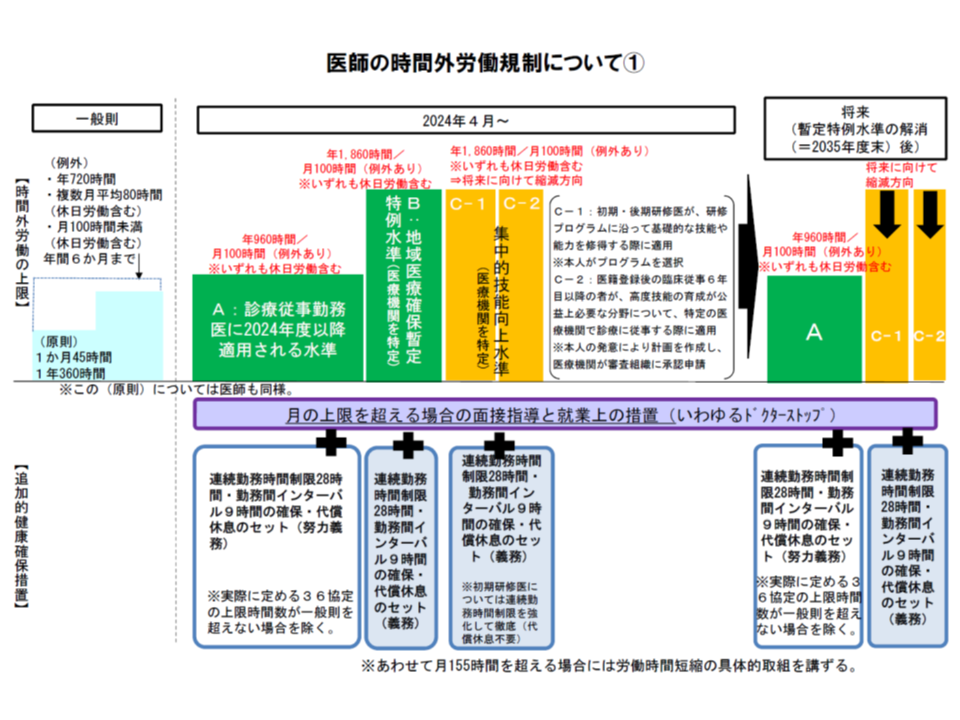

10月2日の今検討会では、「B水準」(地域医療確保暫定特例水準)および「C水準」(集中的技能向上水準)となる医療機関の指定に関する枠組みを検討し、概ね了承されました。ただし、さまざまな注文・提案が出されており、厚生労働省で詳細な制度設計の中に活かしていくことになります。本稿では、まず「B水準」指定の枠組みを見てみましょう(「C水準」指定については別稿でお伝えします)。
冒頭に述べたように、2024年4月以降、勤務医の時間外労働上限は「年間960時間以下」とすることが原則です。ただし、地域によって医師が不足しており、この原則を遵守したのでは、地域に必要な医療提供量が確保できなくなる恐れがあります。このため、限定的(医療機関や診療分野を限定する)かつ暫定的(2035年度末解消を目指す)に、「年間1860時間までの時間外労働上限を可能とする」のがB水準の趣旨です。
厚生労働省はこの趣旨に則り、B水準の「指定要件案」として次の7項目を提示しました。7要件すべてを満たして初めて、都道府県が「指定」を行うことになります。
(1)医療機能が定められた類型(2次、3次救急など)に該当すること
(2)36協定で「年960時間を超える時間外・休日労働に関する上限時間の定めをする」ことがやむを得ない業務が存在すること
(3)地域の医療提供体制との整合性が図られていること
(4)医師労働時間短縮計画が策定されていること
(5)評価機能による評価を受審していること
(6)追加的健康確保措置の実施体制が整備されていること
(7)労働関係法令の重大かつ悪質な違反がないこと
各要件を少し詳しく見ていきましょう。
まず(1)は、当該医療機関が「地域医療に欠かせない機能を有しているかどうか」という要件です。どういった機能がこれに合致するかについては、すでに今年(2019)年3月に「医師の働き方改革に関する検討会」(以下、前検討会)で次のように具体的な内容が固められています。

これらを満たすかどうかは、都道府県が自ら定めた医療計画や各種の診療実績データから客観的に把握することが可能です。
B水準医療機関、すべての医師が「960時間超の時間外労働」を行うわけではない
ただし(1)の機能を持つ医療機関であっても、業務によっては「960時間以内の時間外労働」に範囲に収まるものがあるでしょう。これらの業務に携わる医師にまで「960時間を超える時間外労働を課す」必要はありません。そこで(2)のように、「年間960時間を超える時間外労働が必要な」業務を明確にする必要があるのです。
つまり、B水準医療機関であっても「年間960時間までの時間外労働に収まる医師」と「年間960時間超1860時間以内の時間外労働が課せられる医師」とが所属することとなり、それぞれ36協定で明確に定めることになります。「B水準医療機関に勤務する医師全員が960時間を超える時間外労働を課される」わけではない点には最大限の留意が必要です。
こうした業務の存在については、下記(4)の「医師勤務時間短縮計画」などから把握することができます。
地域の医療提供体制とB水準指定との間に「整合性」が必要
厚労省は、「医師の働き方改革」「医師偏在の解消」「地域医療構想の実現(医療計画の一部)」を三位一体で進める考えを示しています。例えば「医師の働き方改革」を進めるには、医師が十分に確保されていること(偏在の解消)、医療機能の分化・連携の強化が図られていること(地域医療構想の実現)が前提条件となるためです。そこで(3)では、「当該医療機関のB水準指定」ことが、「地域の医療提供体制」と整合的であることを求めています。例えば、当該医療機関は地域において「近く回復期機能や慢性期機能を担う」ことになっている場合には、B水準の指定は「整合的とは考えにくい」と判断される可能性が高そうです。
この点については、都道府県が「地域医療構想調整会議における協議の状況」を都道府県の医療審議会に報告させるなどして把握することが可能です。厚労省はこの「報告させる」仕組みも新たに設ける考えです。なお、地域医療構想は「2025年度の実現」を1つの目標に据えていますが、厚労省医政局地域医療計画課の鈴木健彦課長は「2025年度以降も、2040年度まで現役世代が急速に減少していくなど、地域医療の在り方を見直していく必要性は継続する」考えを強調しています。
ただし、他の要件に比べて「医療提供体制との整合性」は曖昧な部分があります。森本正宏構成員(全日本自治団体労働組合総合労働局長)は「(1)では『都道府県知事が地域医療の確保のために必要と認める医療機関』を認めており、都道府県の判断で無制限に広がることのないように国が都道府県に助言・指導できる仕組みを設けてはどうか」と提案しています。関連して「都道府県立病院については、B水準の指定権者と開設者が同一となってしまう点をどう考えるか」(極論すればお手盛りで指定が可能になる危険性もある)という論点も浮上しており、今後、厚労省で詰めることになります。
医師労働時間短縮計画、追加的健康確保措置などもB水準の指定要件
また、B水準医療機関の医師は、通常の医師よりも長い労働に従事することになりますが、長時間労働を漫然と認めては医師の健康・生命確保が難しくなるため、「さまざまな労働時間短縮に向けた努力を行っても、なお時間外労働上限が960時間に収まらない」医療機関に限定する必要があります。
このため、(4)の要件として、 B水準を希望する医療機関には「医師労働時間短縮計画」作成が義務付けられ、かつそれを逐次見直し「労働時間短縮に努める」ことが求められます。厚労省は「年1回、医師労働時間短縮計画を都道府県に提出する」ことを義務化したい考えです。

(4)の医師労働時間短縮計画は、「作成していれば、それで良し」というものではありません。「記載内容が適正であること」「当該計画に実効性があること」「PDCAサイクルが回っていること」などが担保されなければいけません。こうした点をチェックし、「この医療機関の医師労働時間短縮計画は適正である」というお墨付きを与える機関が「評価機能」(新たに設定される)であり、(5)の要件として「評価機能を受審している」ことを求めています。
医師労働時間短縮計画は(4)のように「毎年」作成し、都道府県に提出します。この点、「過去何年の間に評価を受けていれば良いのか」(毎年、受審する必要があるのか、3年に一度などで良いのか、など)については今後、検討が行われます。
また、B水準医療機関の医師には、通常の医師よりも長い労働に従事することになるため、「健康確保」が極めて重要です。この点については、前回会合で▼勤務間インターバル▼連続勤務時間制限▼産業医等による面談―などの追加的健康確保措置の詳細を固められています。医師労働時間短縮計画や勤務シフトなどで「実際に追加的健康確保措置を講じているか」を確認することが可能です。
さらに、(7)は「労働時間などに関する労働基準法の規定に違反したことで、過去1年以内に送検され、公表された」場合には、B水準医療機関として「不適格」と判断する方針が厚労省から示されています。
B水準の指定期間は、医療計画の中間見直しと同じ「3年間」
次に具体的な指定の流れを見ると、大枠は次のように整理できます。
▽7要件を満たした医療機関が、都道府県に対しB水準医療機関への指定申請を行う(その際には、(2)の対象業務を明確にし、労働組合等と36協定に関する事前交渉を済ませておくことなども必要)
↓
▽都道府県で7要件の審査を行い、すべてクリアしている場合に都道府県医療審議会の意見を聞いたうえで、都道府県がB水準に指定する
↓
▽医療機関で、労働組合等と「960時間を超える時間外労働が課される業務」について36協定を正式に結ぶ
↓
▽当該業務に従事する医師について上記36協定が適用され、併せて医療機関は「労働時間の短縮」「追加的健康確保措置の実施」などに取り組む
指定期間は「3年としてどうか」との考えが厚労省から示され、概ね了承されました。医療計画の「中間見直し期間」(3年)と整合を図ることを意識したものです。
なお、指定期間中に要件を満たさなくなった場合には、都道府県医療審議会の意見を聞いた上で、都道府県が「指定の取り消し」を行います(取り消しの前に都道府県からの指導や改善支援などが当然行われる)。ただし、B水準医療機関の消滅は、地域医療に大きな影響を与えてしまうことなどから、森本構成員は「要件を満たさなくなることがないよう、都道府県等に支援が必要である」という点を強調しています。
ところで今村聡委員(日本医師会副会長)や城守国斗構成員(日本医師会常任理事)は、「医師の働き方改革によって、地域医療へのダメージが懸念される。例えば『夜間救急の受け入れ患者数』などの指標を設け、地域医療への影響を把握し、ダメージがあれば対応できるような仕組みを設けておく必要がある」との考えを強調しています。
前回会合で「医師の働き方改革は、地域医療に優先する」ことが確認されていますが、地域医療の崩壊は「地域社会の崩壊」をも意味します。医師の働き方改革の影響は「未知数」であり、何らかの工夫により「影響を逐次ウォッチする」ことが必要です。
【関連記事】
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
医師の時間外労働上限、医療現場が「遵守できる」と感じる基準でなければ実効性なし―医師働き方改革検討会
研修医等の労働上限特例(C水準)、根拠に基づき見直すが、A水準(960時間)目指すわけではない―医師働き方改革検討会(2)
「特定医師の長時間労働が常態化」している過疎地の救急病院など、優先的に医師派遣―医師働き方改革検討会(1)
研修医や専攻医、高度技能の取得希望医師、最長1860時間までの時間外労働を認めてはどうか―医師働き方改革検討会(2)
救急病院などの時間外労働上限、厚労省が「年間1860時間以内」の新提案―医師働き方改革検討会(1)
勤務員の健康確保に向け、勤務間インターバルや代償休息、産業医等による面接指導など実施―医師働き方改革検討会(2)
全医療機関で36協定・労働時間短縮を、例外的に救急病院等で別途の上限設定可能―医師働き方改革検討会(1)
勤務医の時間外労働上限「2000時間」案、基礎データを精査し「より短時間の再提案」可能性も―医師働き方改革検討会
地域医療構想・医師偏在対策・医師働き方改革は相互に「連環」している―厚労省・吉田医政局長
勤務医の年間時間外労働上限、一般病院では960時間、救急病院等では2000時間としてはどうか―医師働き方改革検討会
医師働き方改革論議が骨子案に向けて白熱、近く時間外労働上限の具体案も提示―医師働き方改革検討会
勤務医の働き方、連続28時間以内、インターバル9時間以上は現実的か―医師働き方改革検討会
勤務医の時間外労働の上限、健康確保策を講じた上で「一般則の特例」を設けてはどうか―医師働き方改革検討会
勤務医の時間外行為、「研鑽か、労働か」切り分け、外形的に判断できるようにしてはどうか―医師働き方改革検討会
医師の健康確保、「労働時間」よりも「6時間以上の睡眠時間」が重要―医師働き方改革検討会
「医師の自己研鑽が労働に該当するか」の基準案をどう作成し、運用するかが重要課題―医師働き方改革検討会(2)
医師は応召義務を厳しく捉え過ぎている、場面に応じた応召義務の在り方を整理―医師働き方改革検討会(1)
「時間外労働の上限」の超過は、応召義務を免れる「正当な理由」になるのか―医師働き方改革検討会(2)
勤務医の宿日直・自己研鑽の在り方、タスクシフトなども併せて検討を―医師働き方改革検討会(1)
民間生保の診断書様式、統一化・簡素化に向けて厚労省と金融庁が協議―医師働き方改革検討会(2)
医師の労働時間上限、過労死ライン等参考に「一般労働者と異なる特別条項」等設けよ―医師働き方改革検討会(1)
医療・介護従事者の意思なども反映した供給体制の整備を—働き方ビジョン検討会
医師偏在対策を了承、各都道府県で2019年度に医師確保計画を策定し、20年度から実行―医療従事者の需給検討会
医師偏在対策まとまる、2019年度に各都道府県で「医師確保計画」定め、2020年度から稼働―医師需給分科会(2)
産科医が最少の医療圏は北海道の北空知(深川市等)と留萌、小児科では埼玉県の児玉(本庄市等)―医師需給分科会(1)
2036年の医療ニーズ充足には、毎年、内科2946名、外科1217名等の医師養成が必要―医師需給分科会(3)
2036年には、各都道府県・2次医療圏でどの程度の医師不足となるのか、厚労省が試算―医師需給分科会(2)
最も医師少数の2次医療圏は「北秋田」、最多数は「東京都区中央部」で格差は10.9倍―医師需給分科会(1)
「将来においても医師少数の都道府県」、臨時定員も活用した地域枠等の設置要請が可能―医師需給分科会(3)
医師数順位が下位3分の1の地域を「医師少数区域」とし、集中的に医師派遣等進める―医師需給分科会(2)
「医師少数区域等での勤務」認定制度、若手医師は連続6か月以上、ベテランは断続勤務も可―医師需給分科会(1)
外来医師が多い地域で新規開業するクリニック、「在宅医療」「初期救急」提供など求める―医師需給分科会
将来、地域医療支援病院の院長となるには「医師少数地域等での6-12か月の勤務」経験が必要に―医師需給分科会
入試要項に明記してあれば、地域枠における地元の「僻地出身者優遇」などは望ましい―医師需給分科会(2)
医師多数の3次・2次医療圏では、「他地域からの医師確保」計画を立ててはならない―医師需給分科会(1)
「必要な医師数確保」の目標値達成に向け、地域ごとに3年サイクルでPDCAを回す―医師需給分科会(2)
2036年に医師偏在が是正されるよう、地域枠・地元枠など設定し医師確保を進める―医師需給分科会
新たな指標用いて「真に医師が少ない」地域を把握し、医師派遣等を推進―医師需給分科会
機能分化やダウンサイジング等の必要性を改めて検証すべき424公立・公的病院等を公表―地域医療構想ワーキング
多くの機能で「診療実績が少ない」「類似病院が近接している」病院、再編統合を検討―地域医療構想ワーキング
公立・公的病院等の機能改革、「地域で求められる機能を果たしているか」との視点で検証を―厚労省・医療政策研修会
公立・公的等病院の「再編・統合」、地域医療提供体制の在り方全体をまず議論せよ―地域医療構想ワーキング
公立・公的病院等の再編・統合、国が「直接支援」する重点地域を2019年夏に策定―厚労省・医療政策研修会
公立・公的病院等の機能改革、「医師働き方改革」「医師偏在対策」と整合する形で進めよ―地域医療構想ワーキング(1)
公立病院等、診療実績踏まえ「再編統合」「一部機能の他病院への移管」を2019年夏から再検証―地域医療構想ワーキング
公立病院等の機能、▼代表的手術の実績▼患者の重症度▼地理的状況―の3点で検討・検証せよ―地域医療構想ワーキング
CT・MRIなどの高額機器、地域の配置状況を可視化し、共同利用を推進―地域医療構想ワーキング(2)
主要手術の公民比率など見て、構想区域ごとに公立・公的等病院の機能を検証―地域医療構想ワーキング(1)
公立・公的病院の機能分化、調整会議での合意内容の適切性・妥当性を検証―地域医療構想ワーキング
地域医療構想調整会議、多数決等での機能決定は不適切―地域医療構想ワーキング
大阪府、急性期度の低い病棟を「地域急性期」(便宜的に回復期)とし、地域医療構想調整会議の議論を活性化—厚労省・医療政策研修会
地域医療構想調整会議、本音で語り合うことは難しい、まずはアドバイザーに期待―地域医療構想ワーキング(2)
公立・公的病院と民間病院が競合する地域、公立等でなければ担えない機能を明確に―地域医療構想ワーキング(1)
全身管理や救急医療など実施しない病棟、2018年度以降「急性期等」との報告不可―地域医療構想ワーキング(2)
都道府県ごとに「急性期や回復期の目安」定め、調整会議の議論活性化を―地域医療構想ワーキング(1)
都道府県担当者は「県立病院改革」から逃げてはいけない―厚労省・医療政策研修会
学識者を「地域医療構想アドバイザー」に据え、地域医療構想論議を活発化―地域医療構想ワーキング(2)
再編・統合も視野に入れた「公立・公的病院の機能分化」論議が進む―地域医療構想ワーキング(1)
2018年度の病床機能報告に向け、「定量基準」を導入すべきか―地域医療構想ワーキング
2025年に向けた全病院の対応方針、2018年度末までに協議開始―地域医療構想ワーキング
公的病院などの役割、地域医療構想調整会議で「明確化」せよ—地域医療構想ワーキング
急性期病棟、「断らない」重症急性期と「面倒見のよい」軽症急性期に細分―奈良県
「入院からの経過日数」を病棟機能判断の際の目安にできないか―地域医療構想ワーキング(1)
急性期の外科病棟だが、1か月に手術ゼロ件の病棟が全体の7%—地域医療構想ワーキング(2)
公的病院や地域医療支援病院、改革プラン作成し、今後の機能など明確に—地域医療構想ワーキング(1)
新規開設や増床など、許可前から機能などを把握し、開設時の条件などを検討—地域医療構想ワーキング
本年度(2017年度)の病床機能報告から、患者数の報告対象期間を1年間に延長—地域医療構想ワーキング(3)
大学病院の一部、「3000点」が高度急性期の目安と誤解、機能を勘案した報告を—地域医療構想ワーキング(2)
7対1病棟は高度急性期・急性期、10対1病棟は急性期・回復期との報告が基本に—地域医療構想ワーキング(1)
地域医療構想出揃う、急性期の必要病床数は40万632床、回復期は37万5246床—地域医療構想ワーキング(3)
病院の急性期度をベンチマーク分析できる「急性期指標」を報告—地域医療構想ワーキング(2)
循環器内科かつ高度急性期にも関わらず、PTCAを1度も実施していない病院がある—地域医療構想ワーキング(1)
医師の働き方改革、診療報酬で対応できる部分も少なくない。医師増員に伴う入院基本料引き上げも検討を―四病協
オンコール時間を労働時間に含めるのか、副業等の労働時間をどう扱うのか、早急に明確化を―日病・相澤会長(1)
2020年度診療報酬改定に向け、「医師働き方改革」等のテーマ別や患者の年代別に課題を議論―中医協総会
日病が「特定行為研修を修了した看護師」の育成拡大をサポート―日病・相澤会長(2)
医師の働き方改革に向け、特定行為研修修了看護師の拡充や、症例の集約など進めよ―外保連
現行制度の整理・明確化を行うだけでも、医師から他職種へのタスク・シフティングが相当進む―厚労省ヒアリング
医師から他職種へのタスク・シフティング、特定行為研修推進等で医療の質担保を―厚労省ヒアリング
フィジシャン・アシスタント(PA)等、医師会は新職種創設に反対するも、脳外科の現場医師などは「歓迎」―厚労省





