在宅療養患者に対する「口腔・栄養・リハビリの一体的提供」を、第8次医療計画でも強力に推進すべき―在宅ワーキング
2022.7.29.(金)
在宅療養患者に対して「口腔・栄養・リハビリの一体的提供」が極めて重要であり、次期医療計画(第8次医療計画)の中でも、これを強力に推進していくべきである—。
在宅医療への薬局・薬剤師の関与を強化するために「地域連携薬局」を重視する声もあるが、「病院薬剤師不足」を助長する可能性もあるのではないか—。
小児在宅医療の強化を目指し、「小児への訪問診療・訪問看護提供」や「利用者数」の状況は一定程度把握されてきているが、「訪問診療・訪問看護を受けたいと考えている小児」の実態(潜在的ニーズ)は把握できておらず、「現在の小児在宅医療提供体制がニーズを満たしているのか」の判断ができない。次期医療計画(第8次医療計画)の中では「小児在宅医療の真のニーズ」を把握することを検討すべきである—。
7月28日に開催された「在宅医療及び医療・介護連携に関するワーキンググループ」(第8次医療計画等に関する検討会の下部組織、以下「在宅ワーキング」)で、こういった議論が行われました(関連記事はこちらとこちらとこちらとこちら)。

7月28日に開催された「第5回 在宅医療及び医療・介護連携に関するワーキンググループ」
在宅患者への「口腔・栄養・リハビリの一体的提供」を強力に推進せよ
繰り返し報じているとおり、2024年度から「第8次医療計画」がスタートし、その中には「在宅医療」について「どのように提供体制を強化していくか」「どの程度の供給量が必要か」などを記載することも求められます。
7月28日の在宅ワーキングでは、(1)多職種連携(2)小児在宅医療の強化—を主な議題としました。
まず(1)の多職種連携の重要性は改めて述べるまでもありません。在宅で療養を送る方は「医療」にとどまらず、「介護」「訪問看護」「栄養補給」「医薬品供給」「薬学的管理」「リハビリ」「歯科診療」などさまざまなニーズを抱えており、各専門職種がばらばらにサービスを提供するのではなく、「緊密な連携をとり、総合的にサービスを提供していく」ことが効果的であり(サービスの間隙に陥ってしまう人をなくす)、かつ効率的である(各サービス間で重複する部分が少なからずある)ためです。
7月28日の会合では「訪問歯科診療」「訪問薬剤管理指導」「訪問リハビリテーション」「訪問栄養食事指導」について現状と課題が報告されました。その中で多くの構成員が指摘したのは「口腔・栄養・リハビリの一体的提供」の重要性です。高齢者にとどまらず、人間にとって「栄養」が重要なことは言わずもがなです。その際、「口から栄養を摂取する」ことが非常に重要ですが、「口腔機能」や「嚥下機能・摂食機能」に問題があれば、これが難しくなるため、「歯科医師や歯科衛生士による口腔機能管理」「リハビリ専門職による嚥下・摂食機能訓練」が同時に重要になってくるのです。また、これらは「高齢者に多い誤嚥性肺炎」(→これを契機に要介護状態に陥るケースも少なくない)を防止することにもつながります。
介護報酬でも、従前より「口腔・栄養・リハビリの一体的提供」が重視され、例えば2021年度介護報酬改定では次のような事項が盛り込まれています(関連記事は こちら)。
▽「リハビリテーション・機能訓練」「口腔」「栄養」に関する加算等の算定要件とされている計画作成や会議について、必要に応じて▼リハビリ専門職▼管理栄養士▼歯科衛生士―が参加することを明確化する
▽介護老人福祉施設、地域密着型介護老人福祉施設入所者生活介護、介護老人保健施設、介護療養型医療施設(一部除く)、介護医療院において、【口腔衛生管理体制加算】(1月あたり30単位)を廃止するとともに、LIFEへのデータ提出・フィードバック情報によるPDCAサイクル推進を評価する【口腔衛生管理加算(II)】(1月当たり110単位)を新設する
▽介護老人福祉施設、地域密着型介護老人福祉施設入所者生活介護、介護老人保健施設、介護療養型医療施設(一部除く)、介護医療院において、【栄養マネジメント加算】を廃止する一方で、【栄養ケア・マネジメントの未実施減算】(1日あたり14単位の減算)を新設し、手厚い管理栄養士体制を敷き、計画的な栄養改善を行うことを評価する【栄養マネジメント加算】(1日あたり11単位)の新設などを行う(介護保険施設での栄養マネジメント充実を目指す)
▽通所介護、地域密着型通所介護、療養通所介護、(介護予防)認知症対応型通所介護、(介護予防)通所リハビリ、(介護予防)小規模多機能型居宅介護、看護小規模多機能型居宅介護、(介護予防)特定施設入居者生活介護、地域密着型特定施設入居者生活介護、認知症対応型共同生活介護において、口腔機能・栄養状態の「いずれか」を確認し、ケアマネジャーに情報連携する取り組みを評価する【口腔・栄養スクリーニング加算(II)】(1回あたり5単位)、【口腔機能向上加算(II)】(1回あたり160単位)を新設する(口腔機能・栄養状態の「双方」を確認し情報連携することを評価する【加算(I)】の下位区分を設け、取り組みやすくする)
▽通所介護、地域密着型通所介護、(介護予防)認知症対応型通所介護、(介護予防)通所リハビリテーション、看護小規模多機能型居宅介護において、管理栄養士を配置し、利用者ごとの栄養状態把握・改善等の取り組みを評価する【栄養アセスメント加算】(1月あたり50単位)を新設し、居宅訪問による栄養改善を評価する【栄養改善加算】の単位数を引き上げる(現行の150単位から200単位に引き上げ)
▽(介護予防)認知症対応型共同生活介護において、管理栄養士(外部連携でも可)による栄養ケアに係る介護スタッフサポート体制等を評価する【栄養管理体制加算】(1月あたり30単位)を新設する
この点、佐藤保構成員(日本歯科医師会副会長)や江澤和彦構成員(日本医師会副会長)、角野文彦構成員(滋賀県健康医療福祉部理事)、島田潔構成員(全国在宅療養支援医協会常任理事)ら、ほとんどの構成員が「在宅医療においても口腔・栄養・リハビリの一体的提供を強化する必要がある」と強調しています。
今後、医療計画の在宅医療分野に「口腔・栄養・リハビリの一体的提供に関する指標を置く」ことなどが検討される可能性があります(現在も「在宅で活動する栄養サポートチーム (NST)と連携する歯科医療機関数」などが指標化されているが、さらに総合評価できる指標を設定する可能性)。指標を置くことにより「目標が達成できているかが可視化される」「他の地域との比較が可能になる」ため、地域の医療関係者が努力することはもちろん、自治体の支援も加わり、「口腔・栄養・リハビリの一体的提供」が加速度的に推進されると期待されます。秋以降の第2ラウンド論議に注目が集まります。
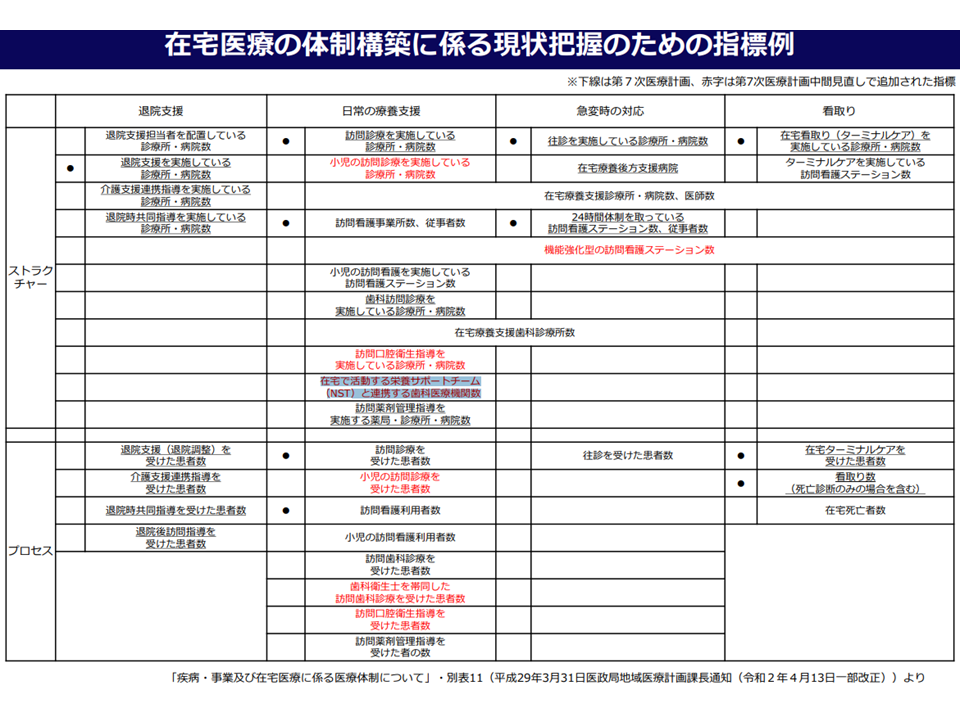
現在の医療計画(第7次医療計画)における在宅医療の状況把握指標例(在宅ワーキング1 220728)
なお、リハビリのうち訪問リハビリについては「訪問看護ステーションからのリハビリ」をどう考えるか、という問題も浮上しました。
訪問看護については「高い医療ニーズと介護ニーズを複合的に保有する高齢者等に、24時間・365日、質の高いサービスを提供する」方向が目指されています(機能の強化、大規模化)。しかし、「スタッフの多くをリハビリ専門職種が占め、日中にのみ、軽度者を中心にリハビリテーションを提供する」訪問看護ステーションが存在することが問題視され、診療報酬や介護報酬では「ペナルティ規定」が盛り込まれる事態になっています(関連記事はこちらとこちら)。
こうした状況の中、在宅ワーキングでは▼訪問リハビリの量などを考える際には、訪問看護ステーションのリハビリ専門職が提供するリハビリを含めて検討すべき(角野構成員ら)▼訪問看護ステーションのリハビリ専門職によるサービスは、あくまで『訪問看護』であり、訪問リハビリではない。両者を一体に考えてはいけない(江澤構成員ら)▼訪問看護ステーションのリハビリ専門職によるサービスについて、実態把握と質の評価をまず行うべき(鈴木構成員)—など、さまざまな意見が出されました。
もっとも在宅ワーキングでは「訪問看護ステーションのリハビリ専門職によるサービス」の是非などを考える場ではなく、あくまで「在宅患者について口腔・栄養・リハビリの一体的提供をどう推進するか」を考えていきます。
「在宅医療への薬局・薬剤師関与」も重要だが、「病院薬剤師の確保」も極めて重要
ところで、在宅医療分野における「薬剤師・薬局の更なる関与強化」を目指し、荻野構一構成員(日本薬剤師会常務理事)は「地域連携薬局の医療計画への指標化」を強く求めました。地域連携薬局は改正薬機法(医薬品、医療機器等の品質、有効性及び安全性の確保等に関する法律)による「認定薬局」(患者の薬局選択に資するよう、一定の機能を持つ場合に都道府県知事の認定により名称表示を可能とする)の1つで、「入退院時の医療機関等との情報連携や、在宅医療等に地域の薬局と連携しながら一元的・継続的に対応できる薬局」と定義されています。荻野委員は、地域連携薬局を指標に加えることで「地域連携薬局の推進→在宅医療への薬剤師関与の強化→在宅患者における有害事象の減少・服薬状況の改善」という正のスパイラルを回したい考えです。
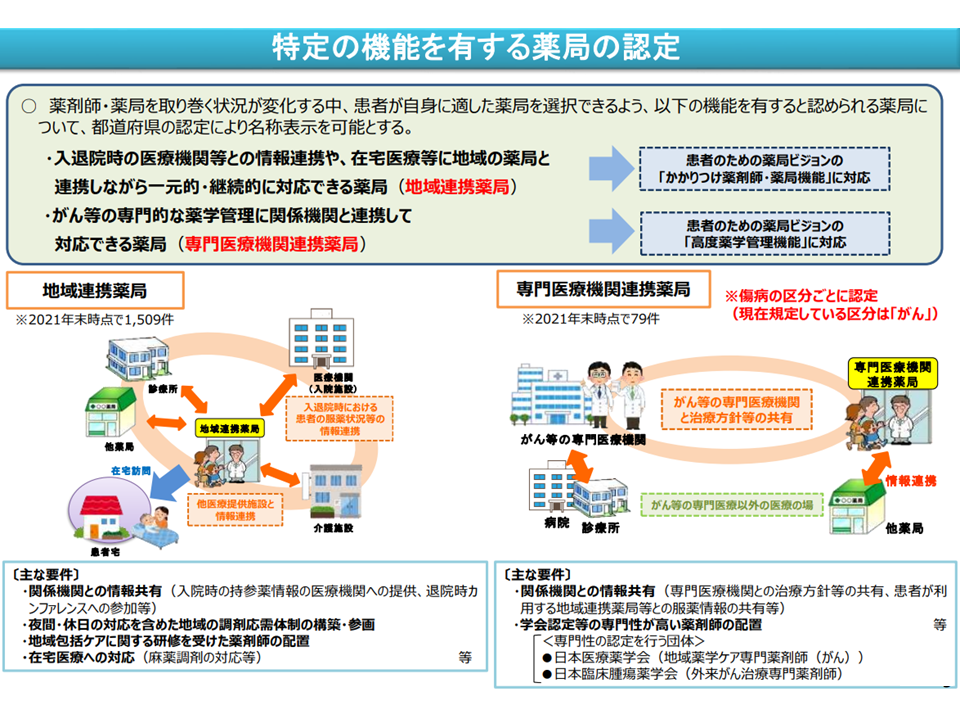
地域連携薬局の大枠(在宅ワーキング2 220728)
しかし、鈴木邦彦構成員(日本医療法人協会副会長)や江澤構成員は、地域連携薬局の「在宅医療への積極的な関与」を高く評価するものの、▼地域連携薬局は新しい仕組みであり、施設数も少なく(全6万1000薬局のうち2700程度)、地域偏在も大きい▼「病院薬剤師の不足」が大きな問題となる中で、地域連携薬局の推進は「病院薬剤師不足」を助長する可能性が高い。優先すべきは「病院薬剤師の確保」である—などの点をあげ、「指標化は時期尚早である」と反対しました。関連して鈴木構成員は「薬剤師への病院での一定期間の研修・実習の義務付け」を強く説いています。
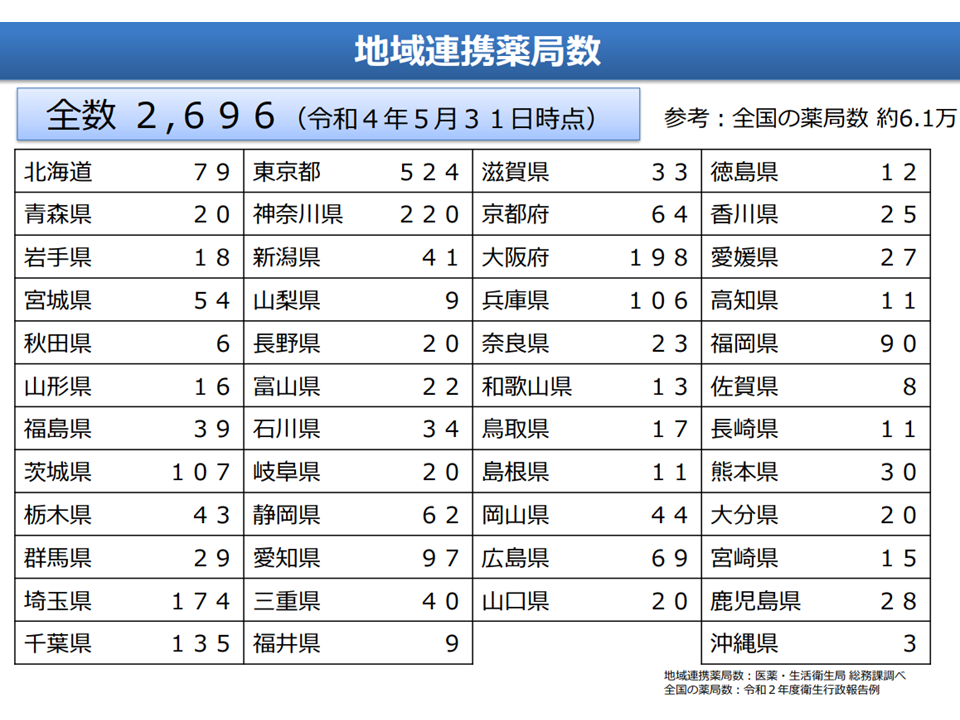
地域連携薬局の状況(在宅ワーキング3 220728)
なお、仮に指標化を検討するとなった場合でも、「地域連携薬局には認定されていないが、従前より地域の在宅医療に積極的に関与している小規模な地域密着型の薬局」もあり、これらも含めて「どのような指標を設定するか」を考えていくことになるでしょう(「地域連携薬局を●か所設置」といった単純な指標化はなされない可能性が高い)
小児在宅医療の「真のニーズ」を把握しなければならない
(2)の小児在宅医療の体制強化は、医学・医療の進展により「比較的重度であっても在宅療養を行う小児患者」が増加している中で、極めて重要な論点と言えます。
この点、▼訪問診療を利用している小児は全国で約3200人おり、特に10歳未満では難病等の患者割合が多い▼訪問看護を利用している小児は全国で約2万人おり、そのうち半数程度が難病等や医療的ケア(基準告示第2の1)に該当する—ことなどが分かっていますが、「潜在的なニーズがどの程度あるのか」「訪問診療や訪問看護を利用したくても、利用できない小児がどの程度いるのか」などは必ずしも明らかになっていないという課題があります。
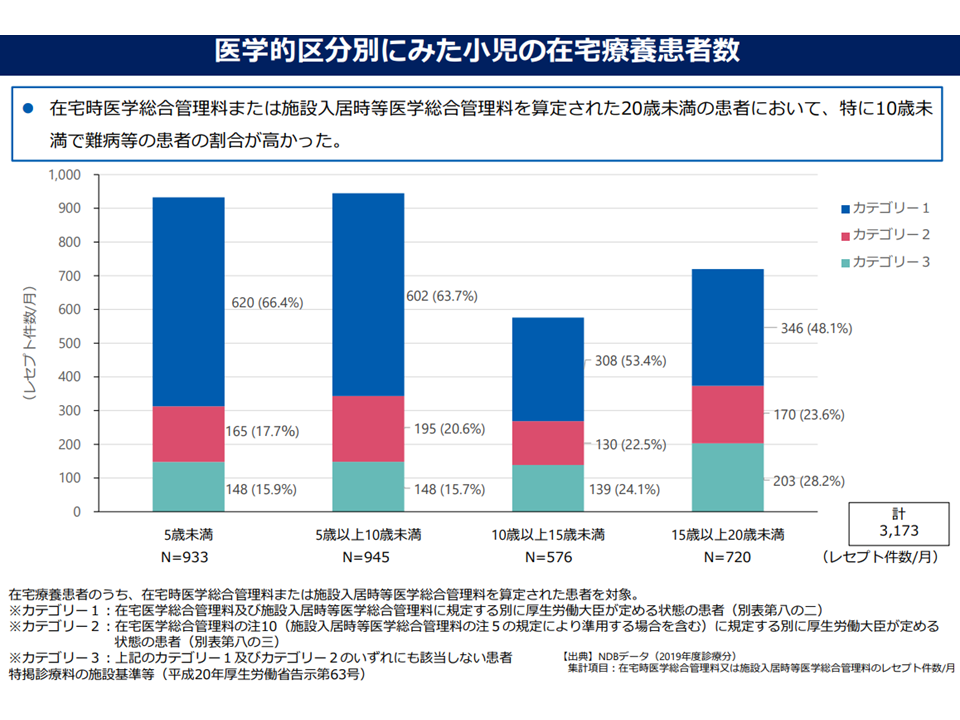
小児在宅医療の状況(在宅ワーキング4 220728)
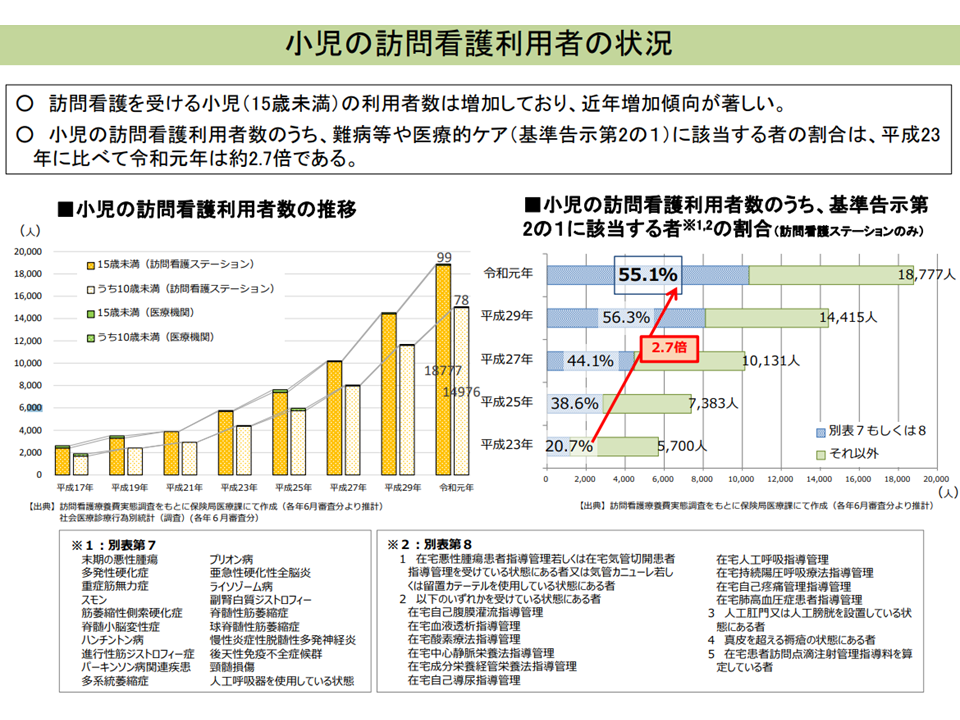
小児訪問看護の状況(在宅ワーキング5 220728)
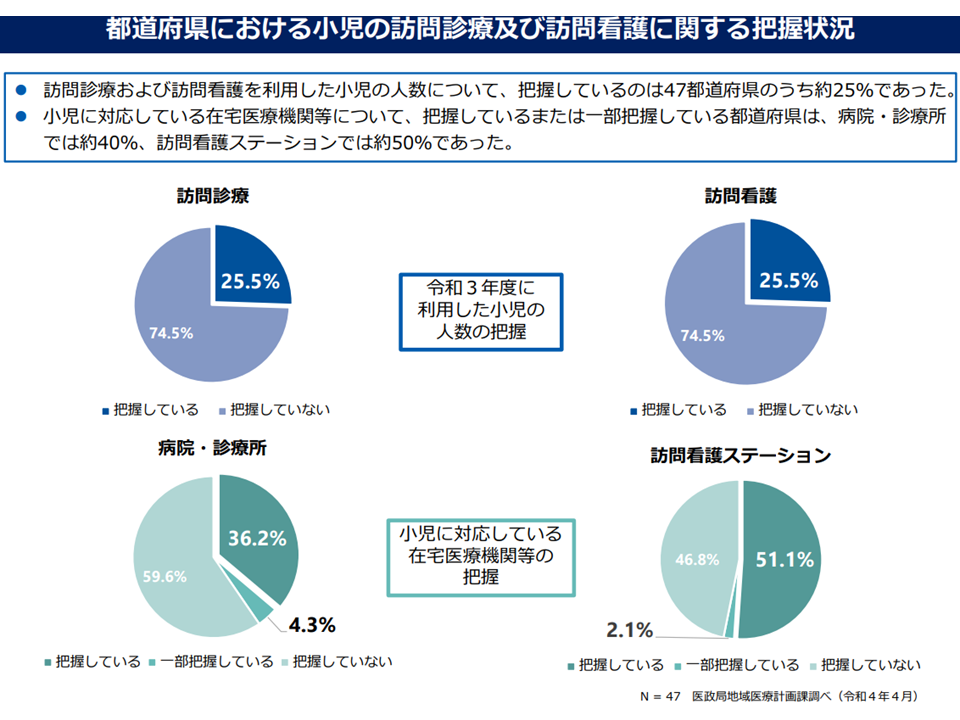
小児在宅医療のニーズ等について十分な把握ができていない(在宅ワーキング6 220728)
このため、すでに医療計画の中には「小児の訪問診療を実施している診療所・病院数」「小児の訪問看護を実施している訪問看護ステーション数」「小児の訪問看護利用者数」などが指標として盛り込まれ、利用状況については一定の状況把握がされてきているものの、「ニーズをどれだけ充足できているか」を判断できないのが実際のところです。
そこで、ほとんどの構成員が「第8次医療計画においては、実態(訪問診療・訪問看護利用を希望する小児が、実際にどの程度いるのか、小児に訪問診療を行える医療機関・訪問看護を行える訪問看護ステーションがどの程度あるのか)の把握を行うことを求めてはどうか」との見解を示しています。
もっとも小児在宅患者の中には「罹患している難病の専門医を受診しており、訪問診療等を希望しない」ケース、「小児対応の在宅医療機関が近隣になく、県を跨いでサービスを利用している」ケースなど様々あり、「どのように実際のニーズを把握すればよいか」も研究・検討する必要がありそうです。秋以降の第2ラウンド論議で、どこまでの検討が行われるのか注目する必要があるでしょう。
このほか、小児在宅医療の強化に関しては、▼「少しだけ在宅小児対応を行う」という医療機関・訪問看護ステーションを増やし、裾野を広げていくために、研修や支援体制の充実を考えていくべき(鈴木構成員)▼実態だけでなく、難しいが「将来のニーズ」予測なども行ったうえで、提供体制整備を考える必要があるのではないか(角野構成員)▼小児訪問看護について研修プログラムを作成しており、各都道府県で活用してほしい(髙砂裕子構成員:全国訪問看護事業協会副会長)—などの意見も出ています。
在宅ワーキングでは「総論的な第1ラウンド論議」を今回で終了。秋以降の第2ラウンド論議で、より具体的な議論が行われます。
【関連記事】
地域の在宅医療提供体制、「訪問介護」や「後方病床」などとセットで検討し整備しなければならない―在宅ワーキング
患者意思に反した医療がなされないよう「患者意思を医療・消防関係者が把握できる仕組み」構築を―在宅ワーキング
在宅医療の整備指標をより具体化せよ、医療機関間連携、医療・介護連携、地域性への配慮も必須視点―在宅ワーキング
第8次医療計画に向け在宅医療推進方策を議論、「医療的ケア児への在宅医療」が重要論点の1つに―在宅ワーキング
ACP等の普及に向けて多くの提案、「医師少数地域での勤務経験」の活用法に期待集まる―社保審・医療部会(2)
ACP、実は既に医療・介護現場で実践している「最期の過ごし方」に関する話し合い―厚労省・検討会
人生の最終段階の医療・ケア方針、決定後も「繰り返し話し合う」ことが重要―厚労省
人生の最終段階の医療・ケア、ガイドライン改訂版を近く公表―厚労省・検討会
人生の最終段階にどのような医療・ケアを受けたいか、一人ひとりが考えることが重要―厚労省・検討会





