かかりつけ医機能報告制度、「症状への診療能力の有無」報告求めるべきか、「専門領域など」の報告求めるべきか—かかりつけ医機能分科会(1)
2024.5.27.(月)
2025年4月から「かかりつけ医機能報告」制度などが施行されます。5月24日に開催された「かかりつけ医機能が発揮される制度の施行に関する分科会」(以下、分科会)には、報告制度の「対象医療機関」や「報告内容」、「地域における協議の場の在り方」、「文書を提供した患者への説明」、「かかりつけ医機能を発揮するための基盤整備や支援」などの制度詳細について、厚生労働省から具体案が示されました。
報告項目内容に関しては、患者にとっての分かりやすさを考慮して「症候への対応」(腹痛に対応できるか?など)を基本とする案、地域医療提供体制の在り方論議に資するよう「診療科や専門領」を基本とする案などが示され、様々な角度からの議論が行われました。
本稿では「対象医療機関」や「報告内容」を中心に報じ、「地域における協議の場の在り方」、「文書を提供した患者への説明」、「かかりつけ医機能を発揮するための基盤整備や支援」などは別稿で報じます。

5月24日に開催された「第5回 かかりつけ医機能が発揮される制度の施行に関する分科会」
かかりつけ医機能、「症状への対応能力」報告求めるか、「専門領域」報告求めるか
2023年の医療法改正(「全世代対応型の持続可能な社会保障制度を構築するための健康保険法等の一部を改正する法律」の一部)で、(1)医療機能情報提供制度の刷新(本年(2024年)4月施行済)(2)かかりつけ医機能報告の創設(来年(2025年)4月施行)(3)慢性疾患患者等に対する書面交付・説明の努力義務化(来年(2025年)4月施行)—を行うことになりました。
「まずかかりつけ医を受診し、そこから基幹病院の専門外来を紹介してもらう。専門外来での治療が一定程度終了した後には、かかりつけ医に逆紹介を行う」という外来医療の流れ・機能分化を推し進めると同時に、地域包括ケアシステムの中で極めて重要な役割を果たす「かかりつけ医機能を持つ医療機関」の明確化を図る狙いがあり、分科会で「かかりつけ医機能報告制度」等の詳細を詰めていきます(関連記事はこちらとこちらとこちら)。

かかりつけ医機能が発揮される制度整備1
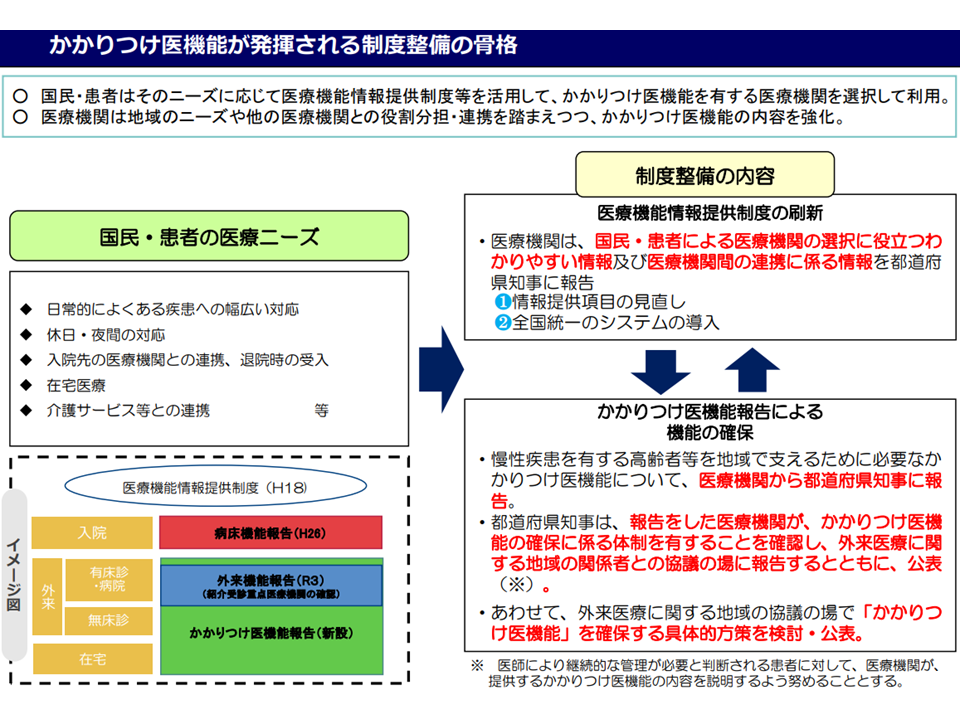
かかりつけ医機能が発揮される制度整備2
まず制度の大枠を確認しておくと、大きく(A)医療機関が、自院が「かかりつけ医機能を持っているか、持っている場合、どのようなものか」を毎年度、都道府県に報告する→(B)都道府県は報告内容をもとに、「どの医療機関がどのようなかかりつけ医機能を持っているのか」を医療機能情報提供制度を活用して公表し、住民の医療機関選択をサポートする→(C)地域の協議の場において、「地域に不足するかかりつけ医機能は何か」を明確にし、関係者で膝を突き合わせて「不足する機能を充実するためにどうすればよいか」を協議し、地域のかかりつけ医機能底上げを図る—という形に整理できます。
5月24日の会合には、厚生労働省大臣官房の高宮裕介参事官(救急・周産期・災害医療等、医療提供体制改革担当)から、(A)と(C)に関する具体案(対象医療機関、報告内容、協議の場の在り方、文書を提供した患者への説明、かかりつけ医機能を発揮するための基盤整備や支援など)が示されました。(B)の情報公表については、別に議論が行われます。
本稿では、(A)の対象医療機関と報告内容を中心に見てみます。
まず、報告対象となる医療機関について高宮参事官は「特定機能病院・歯科診療所以外の診療所・病院」としてはどうかとの考えを示しました。広範な医科の病院・診療所について「かかりつけ医機能の有無」の報告を求めるものです。この点、地域医療支援病院や紹介受診重点医療機関についても、「診療科によっては、かかりつけ医機能を持つことがある」ために報告対象としています。地域において「どの医療機関が、どのようなかかりつけ医機能を持つのか」を明確にするために、報告対象を広く設定していると考えることができます。
こうした「広範な対象医療機関」が(A)の報告を行いますが、医療法では、次のようなやや複雑な立て付けになっています。
(1)対象医療機関は、「継続的な医療を要する者に対する発生頻度が高い疾患に係る診療、その他の日常的な診療を総合的かつ継続的に行う機能」を持っているか否かと、持つ場合にはその機能の内容を都道府県に報告する(医療法第30条の18の4第1項目第1号に規定されているため、法令では「1号機能」と呼ばれる)
↓
(2)対象医療機関のうち「(1)の機能(1号機能)を持つ医療機関」は、▼時間外の診療▼病状が急変した場合の入院支援、病院等からの退院支援▼在宅医療対応▼介護連携—などの機能を持っているか否かと、持つ場合にはその機能の内容を都道府県に報告する(同第2号に規定されているため、「2号機能」と呼ばれる)
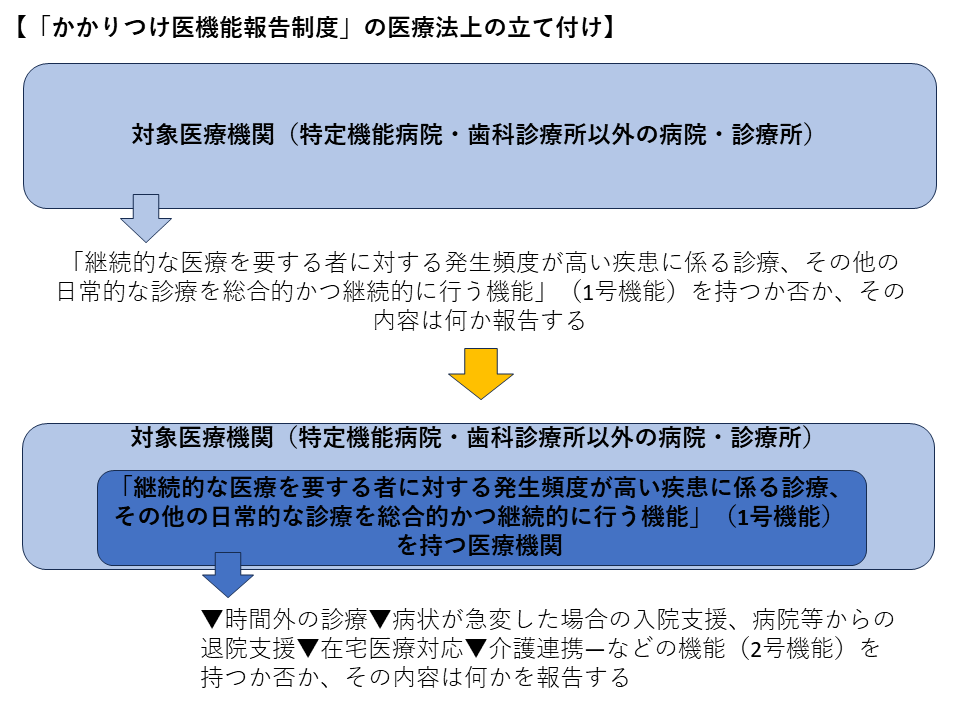
かかりつ医機能報告制度の医療法上の立て付け(Gem Med編集部で作成)
このうち(1)の機能(1号機能)について高宮参事官は、これまでの分科会論議を踏まえて次の3つの案を提示しました。
【案1】
▽以下35症状のうち一定以上(太字(20項目)+α)に対し1次診療を行える(この場合、1号機能を持つと判断する)
▽以下35症状のそれぞれに、対応できるか否か
[35症状](臨床研修の到達目標」(厚生労働省通知)における「経験すべき症状・病態・疾患」の「頻度の高い症状」の35症状、必修項目(太字20項目)以上への1次診療機能を想定)
・全身倦怠感
・不眠
・食欲不振
・体重減少・体重増加
・浮腫
・リンパ節腫脹
・発疹
・黄疸
・発熱
・頭痛
・めまい
・失神
・けいれん発作
・視力障害・視野狭窄
・結膜の充血
・聴覚障害
・鼻出血
・嗄声
・胸痛
・動悸
・呼吸困難
・咳・痰
・嘔気・嘔吐
・胸やけ
・嚥下困難
・腹痛
・便通異常(下痢、便秘)
・腰痛
・関節痛
・歩行障害
・四肢のしびれ
・血尿
・排尿障害(尿失禁・排尿困難)
・尿量異常
・不安・抑うつ
【案2】
▽以下のいずれの機能も持つ(この場合、1号機能を持つと判断する)
▼「具体的な機能を有すること、および報告事項」について院内掲示で公表している
▼「かかりつけ医機能に関する研修」修了者がいる、または総合診療専門医がいる(人数も報告)
▼以下17診療領域ごとに1次医療を行える
▼以下17診療領域の「いずれか」あるいは、上記35症状の「いずれか」について患者からの「相談に応じる」ことができる
[17診療領域]
・皮膚・形成外科領域
・神経・脳血管領域
・精神科・神経科領域
・眼領域
・耳鼻咽喉領域
・呼吸器領域
・消化器系領域
・肝・胆道・膵臓領域
・循環器系領域
・腎・泌尿器系領域
・産科領域
・婦人科領域
・乳腺領域
・内分泌・代謝・栄養領域
・血液・免疫系領域
・筋・骨格系および外傷領域
・小児領域
【案3】
▽以下のいずれの機能も持つ(この場合、1号機能を持つと判断する)
▼「具体的な機能を有すること、および報告事項」について院内掲示で公表している
▼「かかりつけ医機能に関する研修」修了者がいるか否か、または受講者がいるか否か、あるいは総合診療専門医がいるか否か(人数も報告)
【案1】は、前回会合における、「患者・住民にとっての分かりやすさを考慮し、症候への対応(腹痛に対応できるか?など)を基本とすべき」との意見を重視したものです。A内科クリニックでは「自院は、全身倦怠感や体重減少・体重増加、黄疸、発熱など様々な症状に対し1次診療を行える。ただし視力障害・視野狭窄などへは1次診療を行えない」と、B整形外科クリニックでは「自院は、腰痛や関節痛には1次診療を行えるが、他の症候には対応困難である」と報告するイメージです。
土居丈朗構成員(慶應義塾大学経済学部教授)は「案3では何のための報告制度かわからず、案2では狭すぎる。既に患者の医療機関選択をサポートするスマートフォンアプリなども登場しており、そこでは『症状』を入力するとAIが簡易診断を行い、どの医療機関にかかればよいかを答えてくる機能も搭載されているようだ。かかりつけ医機能報告制度でも、少なくとも「症状・症候への対応能力」情報を報告し、患者・住民に公表することが必要不可欠であろう」と指摘。河本滋史構成員(健康保険組合連合会専務理事)も「かかりつけ医機能報告制度の最大の目的は『患者の医療機関選択』にあり、その視点に立てば、案1が最も好ましい。案2では『35症状のいずれかに対する相談対応』とされており、総合的な診療対応の力が見えにくい。案3は広範に過ぎ、患者には個々の医療機関の機能が見えない」とコメントしています。
【案2】は、前回会合における、「地域医療提供体制の在り方論議に資するよう、診療科などを基本とすべき」との意見を重視したものです。
山口育子構成員(ささえあい医療人権センターCOML理事長)は「発熱や頭痛、胸痛、腹痛などは、複数領域にまたがる疾患なこともあり、症状も千差万別であろう。【案2】について『上記35症状のいずれかについて患者からの相談に応じる』機能を持ち、必要に応じて専門医を紹介することが患者視点で分かりやすいのではないか」とコメント。また大橋博樹構成員(日本プライマリ・ケア連合学会副理事長/多摩ファミリークリニック院長)は「1次診療機能と相談対応機能を分けて考えている案2が好ましい。1次診療機能は症候対応ではなく、専門領域のほうが分かりやすい。相談機能は『患者による検索・選択』を考慮すれば症状・症候が適しているのではないか」との考えを示しました。もっとも後述するように「案2の中でも研修修了者配置」などについては別の見解も示しています。
一方、【案3】は診療科や専門領域、症状対応などの縛りを設けず、きわめて広範な医療機関が「1次機能」(継続的な医療を要する者に対する発生頻度が高い疾患に係る診療、その他の日常的な診療を総合的かつ継続的に行う機能)を持つと判断する考えと言えるでしょう。
城守国斗構成員(日本医師会常任理事)は「現在の医師-患者間の信頼関係を崩すような仕組みは好ましくなく、『手上げ』(自院はかかりつけ医機能を持っているとの報告)に躊躇するような報告内容ではいけない。『症状・症候への対応』には幅があり、手上げを躊躇させる1要因となりかねない。最初は『診療科、領域』での報告とし、徐々に『症状・症候への対応』報告へと拡大してくべきであろう。当初は案3と案2を組み合わせた、広範な医療機関が1号機能を持てる仕組みとすべき」とコメント。角田徹構成員(日本医師会生涯教育・専門医の仕組み運営委員会委員長)や織田正道構成員(全日本病院協会副会長)も同旨の考えを示しています。
他方、長谷川仁志構成員(秋田大学大学院医学系研究科医学教育学講座教授)は「案1と案2をバランスよく組み合わせた仕組みとすべき」と提案。具体的には▼診療科や領域だけの情報では、患者が医療機関選択をしにくくなる▼35症状は、臨床研修ですべて学ぶため、「相談できる」ことを明示してもらう必要がある(「この症状には対応できない」と選択が狭まってはいけない)▼35症状の中でも「とくにしっかり対応できる」ものを上げてもらうことも重要である—との考えを示しました。
ところで、案2・3の中には「研修修了者等の配置」に関する項目があり、「1号機能の要件」(研修修了者等が配置されていなければ「かかりつけ医機能」を持たないとする)としてはどうかとの提案がなされています。しかし、「研修修了者が配置されているかどうかの報告のみとすべき」との声が大橋構成員や山口構成員、城守構成員ら多くから出されました。
この点について香取照幸構成員(未来研究所臥龍代表理事/兵庫県立大学大学院特任教授)は「かかりつけ医機能を発揮する能力と意志・意欲を持つ医療機関が報告を行い、その能力を証明するものとして研修を位置づけるべきではないか」と指摘しています。そう考えれば研修は「かかりつけ医機能を持つ医療機関の要件」に位置付けるべきではないと、上記構成員と同じ見解を示しています。
患者は、「この医療機関には、かかりつけ医機能を修了した医師がおり、安心してかかれる」と判断することも、「この医療機関には、かかりつけ医機能を修了した医師はいないが、広範な対応を行っており、こちらを選択しよう」と判断することもあるでしょう。こうした判断をサポートするためには、「研修修了医が配置されているか、いないか」という情報の公表をすれば十分であると考えることができそうです。
このように1号機能に関する案1-3にはさまざまな考え方が出されており、さらに議論を煮詰めていく必要があります。
なお、医療提供サイドの構成員を中心に、「症状・症候対応の報告を求めること」や「かかりつけ医機能を比較的限定すること」に対する強い警戒感があるようです。この警戒の背景には、これまで全世代型社会保障構築会議や財政制度等審議会において「かかりつけ医機能を持たない医療機関を受診した場合には特別負担を課す」といった意見が出ていたこと(特別負担が課されれば、患者は当該医療機関を敬遠し、患者数が減少する可能性が高い)、将来的には「かかりつけ医機能報告制度と、診療報酬との紐づけが検討される」可能性のあること(かかりつけ医機能報告制度で「かかりつけ医機能あり」と報告しなければ、●●診療料や●●加算を取得できないとなれば収益にも関係していく)などがあるようです。「かかりつけ医機能を持たない医療機関は経済的に不利益な状況になる」可能性があるのなら、医療提供サイドが「現時点で、かかりつけ医機能を持つ医療機関を狭めるような案には乗れない」と考えることも理解できます。
こうした点は分科会の所掌事項ではありませんが、「これらを放置すれば、医療提供サイドの警戒感が残り、1号機能を詰めていく議論が煮詰まりにくくなる」と指摘する識者もおられ、今後、どのように議論を深めていくのか注目する必要があります。
また、1号機能報告の際には、併せて▼医師数、外来の看護師数、専門看護師・認定看護師・特定行為研修修了看護師数▼かかりつけ医機能に関する研修の修了者数、総合診療専門医数▼全国医療情報プラットフォームに参加・活用する体制(オンライン資格確認等システムの活用により診療情報等を診察室等で閲覧・活用できる体制、電子処方箋により処方箋を発行できる体制、電子 カルテ情報共有サービスにより取得される診療情報等を活用する体制)の有無▼全国医療情報プラットフォームの参加・活用状況、服薬の一元管理の実施状況—なども併せて報告を求めてはどうかと高宮参事官は提案しています。
時間外対応や在宅医療対応、介護連携などの機能を持っているか否かも報告を求める
上記の「1号機能」(継続的な医療を要する者に対する発生頻度が高い疾患に係る診療、その他の日常的な診療を総合的かつ継続的に行う機能)を持つ、と報告した医療機関は、2号機能(▼時間外の診療▼病状が急変した場合の入院支援、病院等からの退院支援▼在宅医療対応▼介護連携—など)の機能を持つか否か、持つ場合にはその機能の内容はどのようなものかを都道府県に報告することになります。
この2号機能については、次のような具体案が高宮参事官から提案されました。
【時間外の診療】
▽以下のいずれかがある場合に「時間外の診療機能あり」とする
・自院または連携による診療時間外の診療体制の確保状況(在宅当番医制・休日夜間急患センター等に参加、自院の連絡先を渡して随時対応、自院での一定の対応に加えて他医療機関と連携して随時対応等)、連携する場合は連携医療機関の名称
・自院における【時間外対応加算1-4】の届け出・算定状況
【病状が急変した場合の入院支援、病院等からの退院支援】
▽以下のいずれかがある場合に「病状が急変した場合の入院支援、病院等からの退院支援機能あり」とする
・自院または連携による後方支援病床の確保状況、連携して確保する場合は連携医療機関の名称
・自院における入院時の情報共有の診療報酬項目の算定状況
・自院における地域の退院ルールや地域連携クリティカルパスへの参加状況
・自院における退院時の情報共有・共同指導の診療報酬項目の算定状況
・特定機能病院・地域医療支援病院・紹介受診重点医療機関から紹介状により紹介を受けた外来患者数
【在宅医療対応】
▽以下のいずれかがある場合に「在宅医療対応機能あり」とする
・自院または連携による在宅医療を提供する体制の確保状況(自院で日中のみ、自院で24時間対応、自院での一定の対応に加えて連携して24時間対応等)、連携して確保する場合は連携医療機関の名称
・自院における訪問診療・往診・訪問看護の診療報酬項目の算定状況
・自院における訪問看護指示料の算定状況
・自院における在宅看取りの実施状況
【介護連携】
▽以下のいずれかがある場合に「介護連携機能あり」とする
・介護サービス等の事業者と連携して医療を提供する体制の確保状況(主治医意見書の作成、地域ケア会議・サービス担当者会議等への参加、ケアマネジャーとの相談機会設定等)
・ケアマネジャーへの情報共有・指導の診療報酬項目の算定状況
・介護保険施設等における医療提供状況(協力医療機関となっている施設の名称)
・地域の医療介護情報共有システムの参加・活用状況
・ACP実施状況
【その他の報告事項】
・健康相談、健診、予防接種、地域活動(学校医、産業医、警察業務等)、学生・研修医・リカレント教育等の教育活動など
・1号機能・2号機能の報告で「機能有り」と現時点でならない場合には、「今後担う意向」の有無
これらの内容に異論・反論は出ていませんが、「診療所医師の高齢化が進む中では、地域のかかりつけ医機能を考える際に『今はかかりつけ医機能(1号・2号)を担っているが、将来は廃止・縮小する意向』があるか否かも把握すべき」(今村知明構成員:奈良県立医科大学教授)、「ACP実施等については『実施しているか、否か』の2択ではなく、その内容も把握すべき」(山口構成員、大橋構成員)などの注文がついています。
2号機能も、患者・住民にとって「どの医療機関がどのような対応をしているのか」を判断するうえで極めて重要であり、今後、さらに深掘りした議論が行われます。
なお、同日には、上記の報告内容をもとにした「地域における協議の場の在り方」、「文書を提供した患者への説明」、「かかりつけ医機能を発揮するための基盤整備や支援」などの制度詳細案も示されており、別稿で報じます。
【関連記事】
かかりつけ医機能報告制度、「患者の医療機関選択」支援を重視?「地域での医療提供体制改革」論議を重視?—かかりつけ医機能分科会
【ポスト地域医療構想】論議スタート、医療介護連携、構想区域の在り方、医療人材確保、必要病床数設定等が重要論点—新地域医療構想検討会
2025年4月から稼働する「かかりつけ医機能報告」制度、対象医療機関や報告項目をどう設定するべきか—かかりつけ医機能分科会
「かかりつけ医機能とは何か」を広く検討して共通認識を醸成、その中から「かかりつけ医機能報告」の項目選抜へ—かかりつけ医機能検討会
「かかりつけ医機能」報告制度の稼働、医療機能情報提供制度の刷新等に向け、2023年10月から詳細を詰める議論始める—社保審・医療部会
地域ごとに「かかりつけ医機能の確保」を目指し、患者・国民が「かかりつけ医機能を持つ医療機関」の選択を支援する—社保審・医療部会(1)
「かかりつけ医機能」持つ医療機関の情報を国民に分かりやすく提示し、地域で機能充実論議を進める—社保審・医療部会(1)
「かかりつけ医機能持つ医療機関」の情報充実と、「かかりつけ医機能報告」の新設に向けた論議続く!—社保審・医療部会(1)
医療法改正し「かかりつけ医機能」持つ医療機関情報を国民に提供!地域で「かかりつけ医機能」強化の協議も—社保審・医療部会(2)
かかりつけ医は「医療版のケアマネジャー」の役割、国民・患者自身が「選択」できる仕組みとすべき―全世代型社会保障検討会議
かかりつけ医機能は医療部会で議論!「全国の医療機関での診療情報共有」でかかりつけ医は不要になるとの意見も—社保審・医療部会
国民・患者が各々「1人のかかりつけ医」を任意で登録し、自身の「医療情報管理センター」の役割を付与する仕組み構築を—健保連
かかりつけ医機能の届け出・実施状況を定期的に確認し、地域住民・医療関係者に広く情報提供することが極めて重要—日病・相澤会長
医療機関自ら検体検査を行う場合、医師・臨床検査技師を精度確保責任者として配置せよ―社保審・医療部会(2)





