出口問題に関連する「救命救急センターの退院支援体制」、救急医療提供体制の重点評価項目へ―救急・災害医療提供体制検討会(1)
2019.8.21.(水)
2021年度の医療計画中間見直しに向けて、各都道府県の救急医療提供体制の整備状況等を評価する指標に関し、新たに「救命医療(3次救急)・入院救急医療(2次救急)・初期救急医療(1次救急)のそれぞれにおける転院搬送の受け入れ、実施件数」を加えるとともに、「転棟・退院調整担当者を常時配置している救命救急センターの数」を重点指標としてはどうか―。
8月21日に開催された「救急・災害医療提供体制等の在り方に関する検討会」(以下、検討会)で、こうした点に関する議論が始まりました。
新たな指標については概ね了承されましたが、「救急要請から搬送までの平均時間」などは指標としてふさわしいのか、という指摘も出ており、今後、検討会で議論を深めていきます。

8月21日に開催された、「第16回 救急・災害医療提供体制等の在り方に関する検討会」
目次
医療計画の中間見直しに向け、救急医療提供体制の評価指標を一部追加
検討会では、▼災害医療提供体制▼救急医療提供体制―の充実について議論を行っており、8月21日の会合では主に「災害医療提供体制の充実に向けた今後の検討課題」と「救急医療提供体制の評価指標」の2点を議題としました。本稿では後者(救急医療提供体制の評価指標)に焦点を合わせ、前者(災害医療提供体制の充実)については別稿で見ていきます。
各都道府県は、6年を1期とする医療計画(▼疾病ごとの医療提供体制(5疾病5事業および在宅医療)▼基準病床数(実質的な地域のベッド数上限)▼地域医療構想の実現に向けた施策―など)を作成し、「計画の実施」「実績の評価」「改善(次期計画の作成)」というPDCAサイクルを回すことで、「効果的かつ効率的な地域の医療提供体制」を構築していきます。
その際、各都道府県が点でバラバラに医療提供体制を充実していくことは非効率なことから、国が一定の基準(指針)を定め、それに沿って計画を作成し、評価を行います。これにより都道府県間の比較(適正な競争にもつながる)が可能になるのです。評価に当たっては、5疾病5事業および在宅医療の各項目について、国が「評価指標」を定めています(全国統一指標に加えて、都道府県が独自の指標を一部定めることも可能)。
ところで、医療計画の計画期間「6年間」は相当長期なため、地域の状況の変化などを踏まえた「中間見直し」を3年に一度行います。現在、2018-23年度を対象とする第7次医療計画が動いており、2021年度に中間見直しを行うことになります。
もっとも中間見直し時点で、評価指標を大幅に見直せば「医療計画の前提が崩れ、2018年度から積み上げてきた都道府県や地域の医療機関の取り組みが水泡に帰してしまう」こともありうるため、「中間見直しは、指標の追加等の小幅見直しにとどめる」ことになります(関連記事はこちらとこちら)。
今般、厚労省は5疾病5事業のうちの「救急医療提供体制」を評価する指標について、次の4点の見直し(指標追加等)を行ってはどうかとの提案を行いました。
(1)「救命後の医療」に関するストラクチャー評価について、従前よりある「転棟・退院調整をする者を常時配置している救命救急センター数」を重点評価指標とする
(2)救急医療現場のプロセス評価について、新たに「転院搬送の状況」を新たに評価指標に加える
▼救命医療(3次救急)における「転院搬送の受け入れ件数」
▼入院救急医療(2次救急)における「転院搬送の受け入れ件数」と「転身搬送の実施件数」
▼初期救急医療(1次救急)における「転院搬送の実施件数」
(3)救命救急センターの充実段階評価について、2018年度から最上位の「S」評価が設けられたことを踏まえ、救命医療のプロセス評価において「S・A評価の割合」を見る(現在はA評価の割合のみを見ている)
(4)救護から救急医療、救命後の医療までの連携等を評価する「2次救急医療機関等の救急医療機関やかかりつけ医、介護施設等の関係機関が参加したメディカルコントロール協議会の開催回数」について、「多職種連携会議」なども織り込む
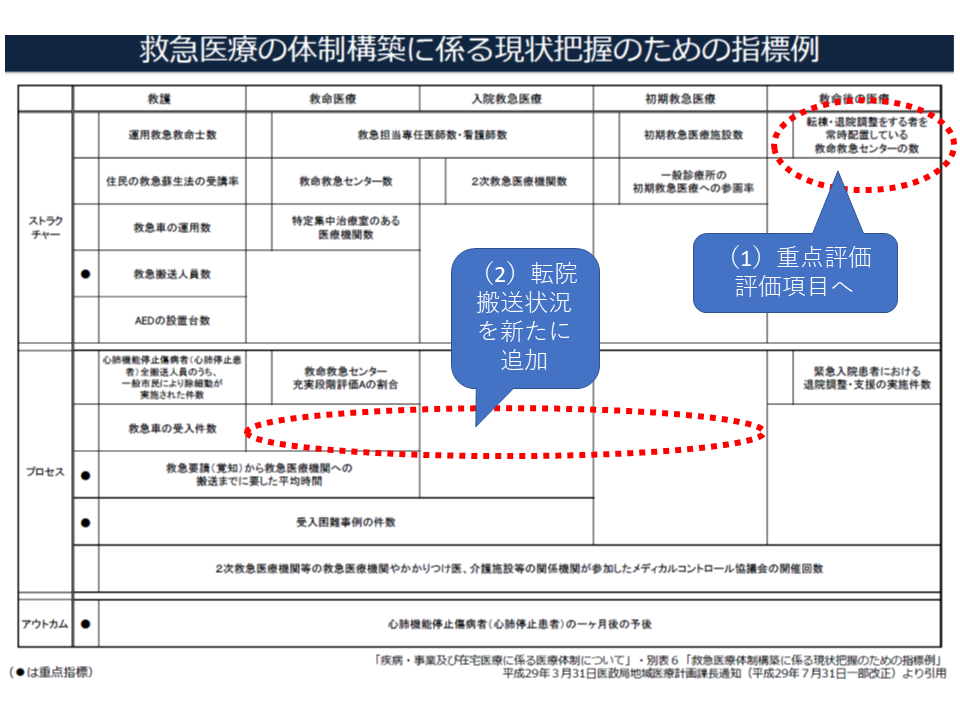
このうち(1)は、いわゆる「出口問題」に関するものと言えます。救命救急センターに搬送された患者が一定の治療を受け、重篤な状況を脱した後には、他の医療機関に転院する(言わば「出口」)ことが必要です。しかし、この流れが必ずしも円滑に進んでいないことから、救命救急センターで新規の重篤な患者受け入れが困難なことがあると指摘されるのです。
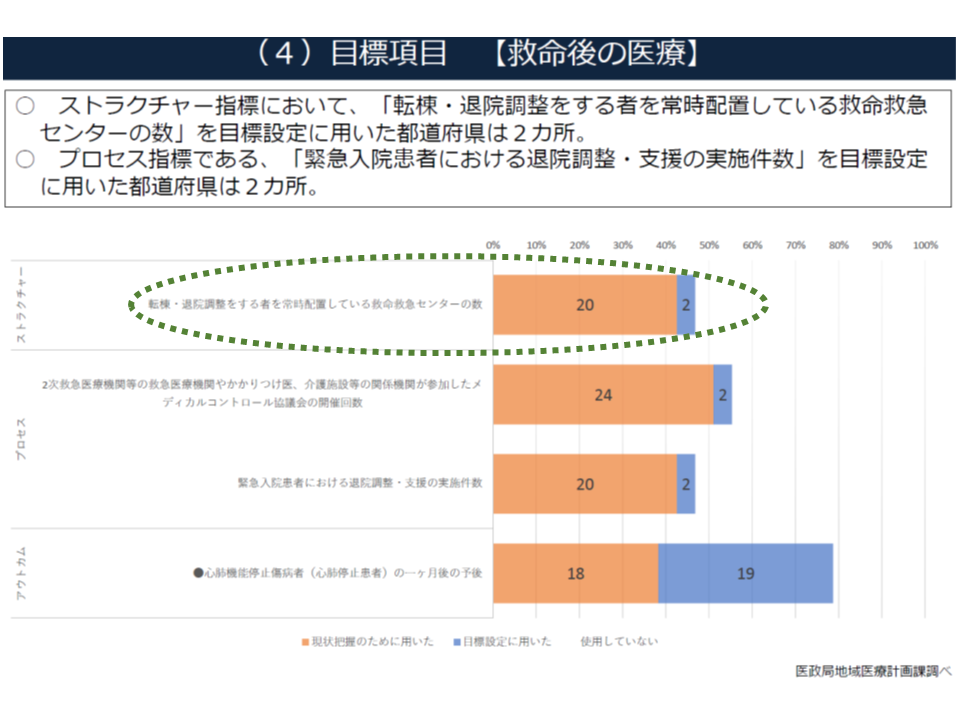
この出口問題の解決には、「救命救急センター後の患者を受け入れる医療機関の整備」と「救命救急センターにおける積極的な退院調整・支援」という2つのアプローチが必要で、厚労省は後者の退院調整・支援充実に向けて、「転棟・退院調整をする者を常時配置している救命救急センター数」を評価指標に盛り込んでいます。
しかし、この項目を採用している都道府県は、わずか「2」自治体にとどまっていることから、厚労省は「都道府県・救命救急センターの取り組みを促すためにも、重点評価指標とすることが適当」と考えているのです。
また(2)の「転院搬送」は、例えば「2次救急に搬送されたものの、患者の状態が重篤なため、自院では十分な治療が行えず、3次救急に転院搬送する」といった場合、この転院の実施・受け入れが円滑に進んでいるかどうかを見るものです。
こうした(1)から(4)の追加項目などについて、検討会では特段の反対意見は出ておらず「概ね了承された」と考えられます。
救急搬送までの時間、患者の重症度など考慮せずに評価指標に据えておくべきか
もっとも、従前からの評価指標について見直しを求める意見も複数出ています。
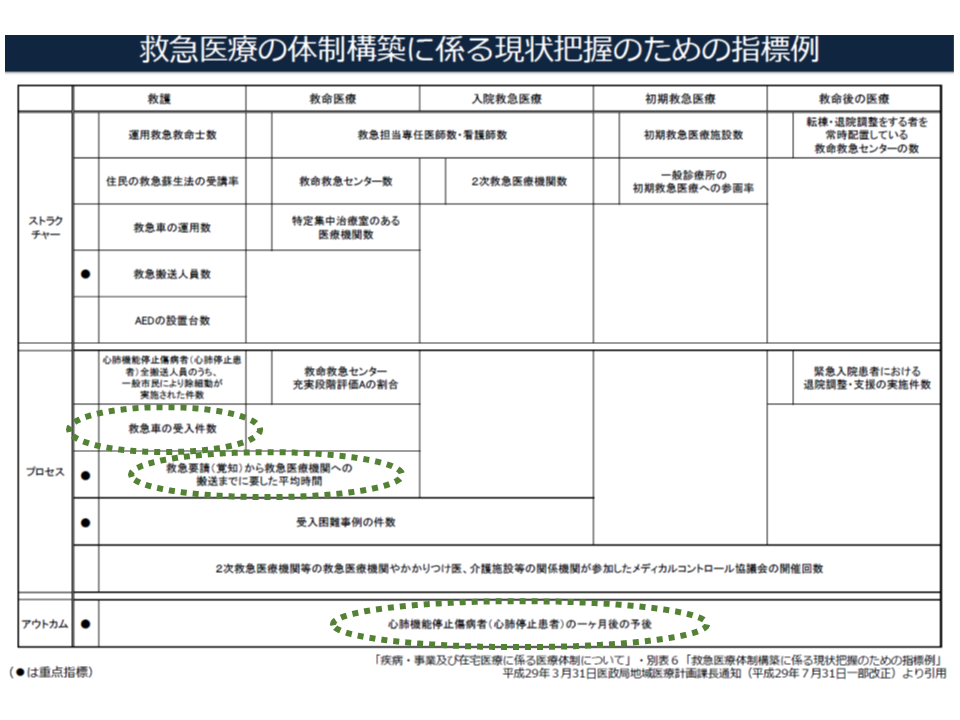
例えば加納繁照構成員(日本医療法人協会会長)は、「『救急車の受け入れ件数』は2次救急体制を評価する最重要指標と考えるが、現在は『救護』のみの評価指標となっている。『入院救急医療』でも評価指標に加えるべきであろう」と提案。
また、『救急要請から医療機関搬送までの平均時間』という現在の評価指標(救護と救命医療のプロセス評価)については、「2次救急体制の評価として重要である」(加納構成員)という意見と、逆に「もはや不要ではないか」(野口宏構成員:愛知医科大学名誉教授)という意見が出されています。
野口構成員の意見は、「救急搬送患者の重症度などを考慮せず、一律に搬送時間で評価することは適当か」という問題意識に基づくものと考えられます。重篤な患者であれば、当然「一刻も早い、救命救急センターなどへの搬送」が重要ですが、半数を占める軽症患者については「一刻を争う」状況にはありません。これらをまとめて「平均搬送時間」で救急医療提供体制を評価することには確かに疑問もあります。
さらに、アウトカム評価である「心肺機能停止傷病者(心肺停止患者)の1か月後の予後」については、森村尚登構成員(東京大学大学院医学系研究科救急科学教授)から「何を目指す指標であるのか、必ずしも明確ではない。まず何の実現を目指しているのかを検討する必要がある」旨の指摘がなされました。
根本的な議論を求める意見もあり、検討会では、今後、議論を深めていくことになります。なお、上述のように「医療計画の中間見直し」は2021年度に行われ、このためには▼2019年中に「医療計画の見直し等に関する検討会」で意見をまとめ、2019年度中に厚労省が「中間見直しに向けた指針」を示す▼2020年度中に都道府県で、指針に沿って中間見直しを行う―ことが求められ、検討会では、このスケジュールも睨んで議論を進めることになります。
2024年度の第8次医療計画、救急医療提供体制の在り方をどう考えていくべきか
また、2024年度からは第8次医療計画がスタートします。いわゆる団塊の世代が2025年に全員75歳以上となり(医療・介護ニーズの増加につながる)、その後、2040年にかけて高齢者の増加ペースは鈍化するものの、支え手である現役世代人口が急速に減少していくことが分かっており、こうした「人口構造の大変動」を踏まえた、「効率的」な医療提供体制の構築を、第8次医療計画で目指していくことになります。
この第8次医療計画では、救急医療提供体制の在り方も現在とは大きく異なってくることが予想されます(少なくとも、現役世代の減少や働き方改革を踏まえた、より効率的な体制が求められる)。
この点について、検討会では「将来における救急医療提供体制の評価指標」についても議論する方針を固めており、厚労省は、これまでの検討会論議を踏まえて、次のような指標案を提示しました。ただし、あまりに細かな指標は都道府県の動きを縛ってしまうことにもなり(本来、医療提供体制は都道府県が考えるものである)、「国がどこまで地域の医療提供体制に関与するのか(逆に関与すべきでないのか)」という点も踏まえた検討が行われることになるでしょう。
▽病院間搬送数、病院間搬送した患者の転帰・予後(中核・高次の救急医療機関と、周辺医療機関との連携体制、およびその質を評価する必要がある)
▽救急医療が関与した患者のうち、DNAR(do not attempt resuscitation、患者の意向を踏まえて心肺蘇生を行わない)やACP(Advanced Care Planning、自身の受けたい医療・ケア)等の意思表示のある割合(救急医療の予後を評価する際、単なる「延命」「救命」ではなく、患者の意向も考慮する必要がある)
▽救急医療が関与した患者の転帰・機能予後、社会復帰に関する事項(救急医療の質も評価する必要がある)
▽地域住民の満足度(地域住民が現在の救急医療体制に満足しているか、不満があるのかを評価する必要がある)
▽救命救急センター・2次救急医療機関における看護師数等(救急外来における医療の質も評価する必要がある)
▽救急医療にかかる医師の労働状況、地域における救急医療の集約状況、救急医療に関わる医師の負担軽減対策の状況(医師働き方改革の状況を踏まえた救急医療体制を構築する必要がある)
▽評価指標が活用されない理由
▽評価指標の活用に関する検討(評価結果を、救急医療提供体制の充実に確実に結びつける必要がある)
▽人口規模別の救急医療に関する指標(大都市と地方都市、過疎地などでは医療資源の状況も異なり、当然、救急医療の在り方も変わってくる)
前述した森村構成員の「何を目指す指標なのかを明確にする必要がある」との指摘は、こうした「将来の検討課題」にも位置付けられると言えるでしょう。また、大友康裕構成員(東京医科歯科大学大学院救急災害医学分野教授)は、「患者の重症度を揃えて(補正して)、予後を見ていくことも技術的に可能になってきた。救急医療のアウトカムを積極的に評価していく必要がある」との考えを示しています。

【関連記事】
救急救命士の業務場所・範囲の拡大に向けた検討進む、病院救急車の活用も重要論点―救急・災害医療提供体制検討会(2)
災害拠点病院の医療機能維持に必要な燃料・水確保のため、指定要件見直し―救急・災害医療提供体制検討会(1)
救急救命士の業務場所、法改正によって「医療機関」にも拡大してはどうか―救急・災害医療提供体制検討会
電源・水の確保が不十分な災害拠点病院、緊急点検し体制整備を―救急・災害医療提供体制検討会
災害医療の充実に向け、DMAT事務局体制の強化・EMISの改善を―救急・災害医療提供体制検討会
災害拠点病院、業務継続計画を立て、被災時を想定した訓練の実施を—厚労省
医療計画中間見直しに向け、2019年中に指標追加などの見直し方向を固める―医療計画見直し検討会
2020年度の「第7次医療計画中間見直し」に向け、5疾病5事業等の進捗状況を確認―医療計画見直し検討会
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
在宅医療などの必要量、一般病床における資源投入量の少ない患者をどう考えるか―医療計画見直し検討会(2)
地域医療構想調整会議、春にはデータ用いた地域分析、夏には不足する機能補填の具体論を―医療計画見直し検討会(1)
地域医療構想調整会議を3か月に1回程度開催し、具体的な機能分化の議論を—医療計画見直し検討会(2)
2018年度からの在宅医療、「療養病床の医療区分1患者」の7割など見込んで整備—医療計画見直し検討会(1)
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
第7次医療計画の作成指針の議論が大詰め、厚労省が叩き台示す―医療計画見直し検討会
5疾病・5事業、2018年度からの第7次医療計画で「指標」も含めて見直し―厚労省・医療計画検討会(2)
医療資源投入量の少ない患者、基準病床数の「平均在院日数短縮」で勘案―厚労省・医療計画検討会(1)
都道府県の脳卒中・急性心筋梗塞対策、予防や回復期・慢性期のリハビリなども重視―厚労省・医療計画検討会
救急搬送患者の受け入れ実績が芳しくない3次・2次救急には何らかの対応も―厚労省・医療計画検討会
2018年度からの医療計画、CT・MRIの配置状況や安全確保状況なども考慮―厚労省・医療計画検討会(2)
次期医療計画での基準病床数の算定式、平均在院日数の動向は地域別に考えるべきか―厚労省・医療計画検討会(1)
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
疾病ごと・事業ごとの医療圏設定推進など、2018年度からの第7次医療計画に向けて検討―厚労省・医療計画検討会
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
日病が「特定行為研修を修了した看護師」の育成拡大をサポート―日病・相澤会長(2)
医師の働き方改革に向け、特定行為研修修了看護師の拡充や、症例の集約など進めよ―外保連
看護師特定行為研修、▼在宅・慢性期▼外科術後病棟管理▼術中麻酔―の3領域でパッケージ化―看護師特定行為・研修部会




