救急救命士の業務場所、法改正によって「医療機関」にも拡大してはどうか―救急・災害医療提供体制検討会
2019.5.9.(木)
医師の働き方改革の一環として「他職種へのタスク・シフティング」が重視されているが、救急医療の現場において、救急救命士がより活躍できるような法整備を行う必要があるのではないか―。
4月25日に開催された「救急・災害医療提供体制等の在り方に関する検討会」(以下、検討会)で、構成員からこういった意見が多数出されました。

4月25日に開催された、「第13回 救急・災害医療提供体制等の在り方に関する検討会」
救急医療現場で、医師から救急救命士へのタスク・シフティングを進められないか
厚生労働省の「医師の働き方改革に関する検討会」がこの3月末(2019年3月末)に意見をとりまとめ、次のような方針が固められました(関連記事はこちら)。
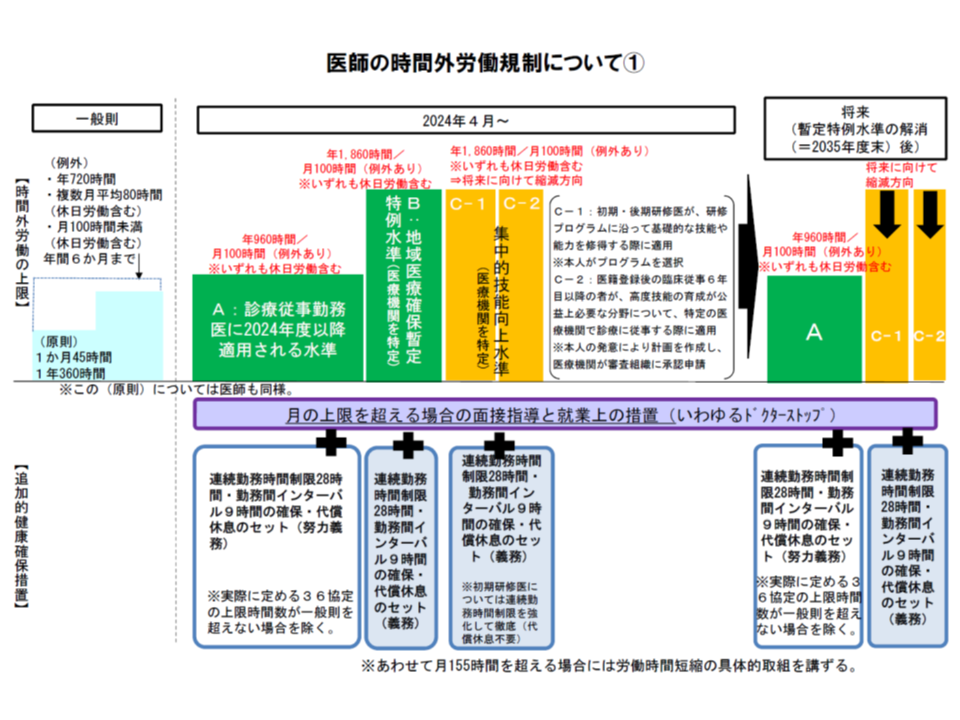
▼2024年4月から、勤務医について時間外労働の上限を適用する
▼今後5年(2024年4月まで)の間に、すべての医療機関で「労務管理」「労働時間の短縮」を強力に進める
前者の時間外労働上限については、原則として「年間960時間以下」となりますが、救急医療機関など地域医療確保に欠かせない医療機関では、時限的・特例的に「年間1860時間以下」とされ、段階的に短縮していく(2035年度末の解消を目指す)こととされました。
原則である「年間960時間」は、脳・心臓疾患の労災認定基準となる「過労死ライン」であり、さらに特例である「年間1860時間」はその2倍近い、過酷な数字です。ただし、地域医療の確保という側面から見ると、この1860時間の達成にも高いハードルがあります。
日本医師会の緊急調査によれば、「年間1860時間」の対象とならない「年間の救急車1000台未満の2次救急病院等」でも、3割は「5年間での960時間以下達成が難しい」ことが分かりました。また、多くの医療機関では「医師の増員での対応」を検討していますが、▼医師が少数の地域も少なくない▼多くの医療機関が医師確保に動く―ことから、「医師の増員」そのものへのハードルも高く、今後、多くの医療機関で「医師の働き方改革」に向けた多くの苦労が生じると考えられます(関連記事はこちら)。
そうした中で重視されているのが、医師以外の職種でも対応可能な業務を他職種に移管していく「タスク・シフティング」で、例えば、「特定行為に係る研修を修了した看護師」が業務のシフト先として注目を集めています(関連記事はこちらとこちらとこちら)。
この点、検討会では「救急救命士」へのタスク・シフティングを検討すべきとの声が多数上がっています。
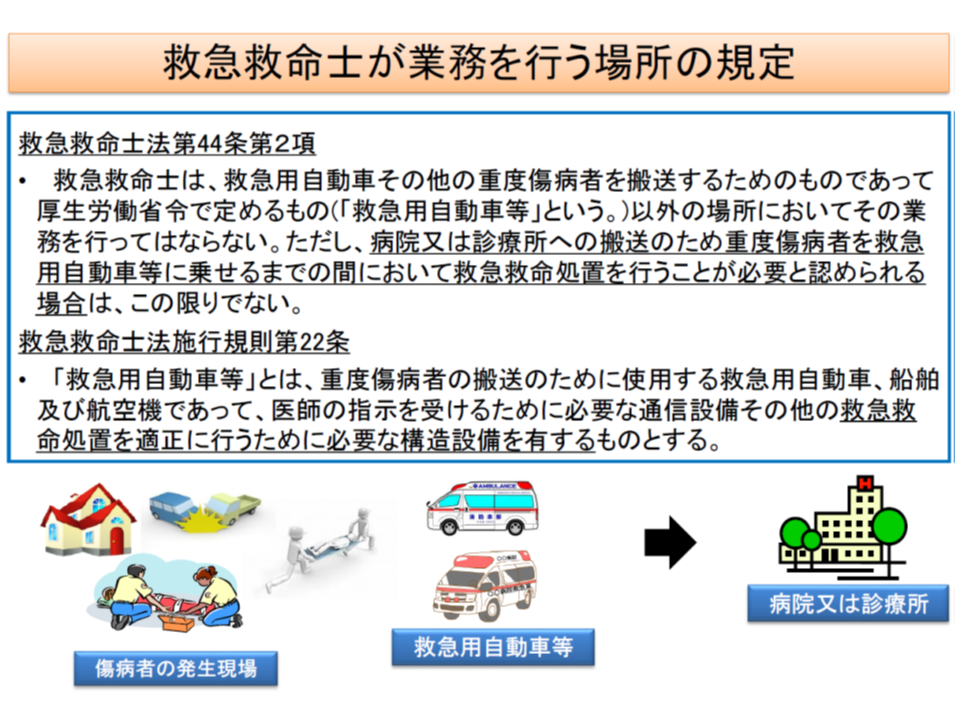
救急救命士は、救急救命士法第44条第2項において、「救急用自動車等『以外』の場所においてその業務を行ってはならない」(ただし、医療機関への搬送のため重度傷病者を救急用自動車等に乗せるまでの間において救急救命処置を行うことが必要と認められる場合を除く)と業務場所が限定されています。しかし、一定の訓練等を受けた救急救命士が、救急医療の現場、つまり医療機関等で一定の業務を行うことが可能となれば、医師等の負担を軽減できるのではないか、との見解が出ているのです。
4月25日の検討会では、高木誠構成員(日本病院会常任理事)から「救急救命士は経験も豊富で、一定の医療技術も有している。タスク・シフティングが可能となれば、医療現場で相当の力になると期待できる。救急救命士法改正なども視野に入れた検討すべき」と強調しました。2018年12月20日の検討会でも、加納繁照構成員(日本医療法人協会会長)や島崎謙治構成員(政策研究大学院大学教授)、野口宏構成員(愛知医科大学名誉教授)らから同旨の意見が出ており、今後、「救急救命士の業務場所の拡大」なども含めた検討が行われる可能性があります。
もっとも、仮に、救急救命士に「救急医療機関等で一定の医療行為実施を可能とする」旨の方向が固まったとしても、▼医療機関内で行える業務範囲をどう規定するのか▼医療行為実施に向けて、教育課程等をどう考えるのか―といった点についての検討も必要となり、実際に救急救命士の活躍の場が広がるまでには一定の時間がかかるでしょう。

救急医療を評価する全国共通の指標を検討すべきではないか
ところで救急医療の現場においては、「データ連携」と「評価」が大きな課題になっていると指摘されます。
例えば、「傷病者の発生」→「救急要請」→「応急手当」→「救急搬送」→「救急医療機関等での受入れ」→「救命医療提供」→「退院・転院・転床」などのそれぞれの過程で、さまざまな取り組みがなされていますが、これらを評価する全国共通の指標は設定されていません。2018年度からの第7次医療計画では、5疾病5事業及び在宅医療の1つである救急医療についても、目標を設定し、実績を評価することになりますが、地域の独自指標による評価にとどまっているのです。
また、評価にあたってのデータは▼医療機関▼消防機関▼行政(都道府県・国)―のそれぞれで収集・集積されていますが、必ずしも十分な「連結」はなされていません。


厚労省はこうした状況を踏まえ、次のような方針案を提示しました。
▽まず、ユーザー(医療機関や消防機関など)ごとの活用目的、収集が必要とされる情報の項目、情報共有や連結の方法等について整理しつつ、「既存システム」を活用して進めていく
▽将来的に、消防機関、医療機関、行政(都道府県・国)において収集している情報を統合した新たなデータベースの在り方や必要とされるシステム等について検討する
前者の「既存システム」としては、例えば大阪府で導入されている「ORION」などがあります。大阪府では、ORIONシステムによって、消防機関が救急搬送先を選定する際に、「現在、どの医療機関が救急患者を受け入れ可能なのか」というリアルタイムのデータを活用することができ、従前、大きな社会問題となった「救急患者のたらい回し」が大幅に改善されています。
こうした既存システムを活用する中で、有識者で「どういった情報連携が必要か」「救急医療の課題や質を適切に評価するために、どのような指標を設定すべき」などを検討し、将来の「あるべき姿」を探っていくイメージと言えます。データ連携・指標に基づく評価を進めることで、各地域の救急医療の質が向上していくと期待できます。なお、2021年度の「第7次医療計画」の中間見直しに向けて、指標等策定が検討会で行われるのか、今後の動きを注視する必要があるでしょう。
【更新履歴】「救急救命士」の名称を「救命救急士」と誤っておりました。お詫びして訂正いたします。記事は訂正済みです。


【関連記事】
電源・水の確保が不十分な災害拠点病院、緊急点検し体制整備を―救急・災害医療提供体制検討会
災害医療の充実に向け、DMAT事務局体制の強化・EMISの改善を―救急・災害医療提供体制検討会
医療計画中間見直しに向け、2019年中に指標追加などの見直し方向を固める―医療計画見直し検討会
2020年度の「第7次医療計画中間見直し」に向け、5疾病5事業等の進捗状況を確認―医療計画見直し検討会
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
在宅医療などの必要量、一般病床における資源投入量の少ない患者をどう考えるか―医療計画見直し検討会(2)
地域医療構想調整会議、春にはデータ用いた地域分析、夏には不足する機能補填の具体論を―医療計画見直し検討会(1)
地域医療構想調整会議を3か月に1回程度開催し、具体的な機能分化の議論を—医療計画見直し検討会(2)
2018年度からの在宅医療、「療養病床の医療区分1患者」の7割など見込んで整備—医療計画見直し検討会(1)
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
第7次医療計画の作成指針の議論が大詰め、厚労省が叩き台示す―医療計画見直し検討会
5疾病・5事業、2018年度からの第7次医療計画で「指標」も含めて見直し―厚労省・医療計画検討会(2)
医療資源投入量の少ない患者、基準病床数の「平均在院日数短縮」で勘案―厚労省・医療計画検討会(1)
都道府県の脳卒中・急性心筋梗塞対策、予防や回復期・慢性期のリハビリなども重視―厚労省・医療計画検討会
救急搬送患者の受け入れ実績が芳しくない3次・2次救急には何らかの対応も―厚労省・医療計画検討会
2018年度からの医療計画、CT・MRIの配置状況や安全確保状況なども考慮―厚労省・医療計画検討会(2)
次期医療計画での基準病床数の算定式、平均在院日数の動向は地域別に考えるべきか―厚労省・医療計画検討会(1)
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
疾病ごと・事業ごとの医療圏設定推進など、2018年度からの第7次医療計画に向けて検討―厚労省・医療計画検討会
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
日病が「特定行為研修を修了した看護師」の育成拡大をサポート―日病・相澤会長(2)
医師の働き方改革に向け、特定行為研修修了看護師の拡充や、症例の集約など進めよ―外保連
看護師特定行為研修、▼在宅・慢性期▼外科術後病棟管理▼術中麻酔―の3領域でパッケージ化―看護師特定行為・研修部会



