災害医療、拠点病院と一般病院でネットワーク構築し地域で対応する体制を―救急・災害医療提供体制検討会(2)
2019.8.22.(木)
今後の災害医療提供体制においては、災害拠点病院だけでなく、地域の一般病院も必要な機能強化等を図り、地域全体で対応する体制の構築が必要となる。そのために、災害拠点病院の機能強化を継続することはもちろん、一般病院にどのような役割が求められ、そのためにどのような機能強化支援を行っていくかを検討する必要がある―。
8月21日に開催された「救急・災害医療提供体制等の在り方に関する検討会」(以下、検討会)では、こうした点に関する議論もスタートしました。

8月21日に開催された、「第16回 救急・災害医療提供体制等の在り方に関する検討会」
災害時の医療提供体制確保、災害拠点病院を中心とした「地域全体のBCP」策定が重要
検討会では、▼災害医療提供体制▼救急医療提供体制―の充実について議論しています。8月21日の会合では主に「災害医療提供体制の充実に向けた今後の検討課題」と「救急医療提供体制の評価指標」の2点を議題としており、本稿では前者(災害医療提供体制の充実)を少し詳しく見てみます(後者(救急医療提供体制の評価指標)は別稿でお伝え済みです、記事はこちら)。
災害医療提供体制の確保・充実については、1995年の阪神・淡路大震災を契機に本格的な研究・議論が始まり、医療計画へも具体的な位置づけがなされました。その後も、東日本大震災(2011年)、熊本地震(2016年)、大阪府北部地震(2018年)、西日本豪雨(2018年)北海道胆振東部地震(2018年)などの大きな自然災害を経験する中で、新たな課題が浮上し、逐次、改題の解消や更なる体制の強化などが進められてきています。
検討会では、北海道胆振東部地震において、全道で電力供給がストップする(いわゆるブラックアウト)という未曽有の課題が浮上したこと、近い将来の発生が予想される南海トラフ地震に備えることなどを踏まえ、(1)災害拠点病院の整備(2)DMATの体制強化(3)中長期的な医療提供体制の確保―という3つの軸を据え、例えば以下のような新たな対応策をまとめるとともに、順次、実施に移されています。
(1)災害拠点病院の整備
▽拠点病院での燃料、電源、水などの確保のために、「燃料等供給に関する協定締結の重要性について都道府県等に周知する」とともに、「拠点病院の指定要件」に燃料や水などの確保に関する項目を追加する(関連記事はこちら)
▽災害拠点精神科病院の指定要件を策定する
(2)DMATの体制強化
▽災害時のDMAT事務局の応援体制の強化、DMAT事務局の人員増強、DMAT事務局組織の見直しなどを行う(関連記事はこちら)
▽災害派遣精神医療チーム(DPAT)とDMAT、災害医療コーディネーター等との連携を強化する
(3)中長期的な医療提供体制の確保
▽災害時の医療提供に関する指揮命令系統を明確にするため、都道府県災害医療コーディネーター活動要領を定め、防災基本計画等へ位置付ける
▽広域災害・救急医療情報システム(EMIS)について、▼ライフライン情報収集強化▼ユーザーインターフェース改善▼訓練機能強化▼e―ラーニング導入▼スマートフォンアプリ開発―などを行う
8月21日の検討会では、こうした点を再確認するとともに、さらなる災害医療体制の充実に向け、(1)災害拠点病院の整備(2)DMATの体制強化(3)中長期的な医療提供体制の確保―の3軸に沿って、今後、次のような点を検討していく方針を決定しました。
(1)災害拠点病院の整備
(a)拠点病院には▼診療機能▼自立機能▼支援機能▼教育機能―などが求められ、最大公約数を「指定要件」として定めているが、その妥当性等の再評価を検討する(地域によって拠点病院の置かれる状況が異なる。拠点病院の近隣に多くの病院があれば、機能分担等を行うことが可能だが、拠点病院の近隣に病院がなければ、拠点病院がすべての機能を担う必要がある)
(b)拠点病院を中心とした災害医療提供体制の構築にあたり、「拠点病院以外の一般病院」に求められる役割、機能に関して整理を行う
(2)DMATの体制強化
(a)大規模災害においては、被災直後からの迅速な災害医療提供体制の構築が必要となり、その中心となるDMATの体制強化(DMAT隊、DMAT事務局)を引き続き行う
(b)効率的な災害医療提供体制のためには、他の保健医療活動チーム(例えば日本赤十字社の救護班や、全日本病院協会のAMATなど)との連携が必要であり、それぞれに求められる業務を整理・共有し、必要に応じて相互に補完しあう体制を構築する
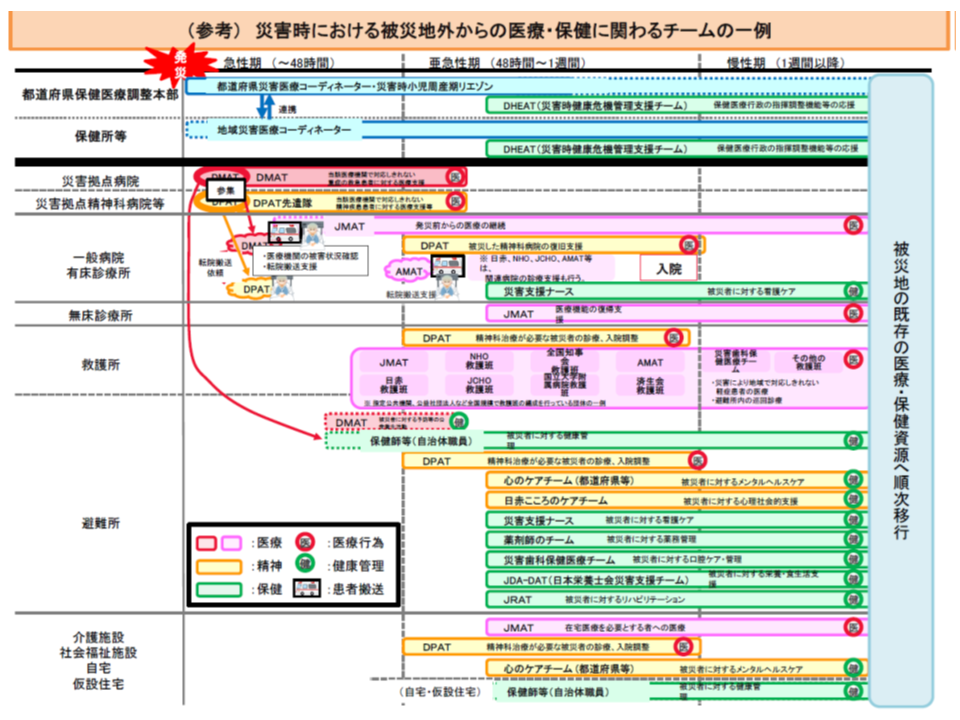
(3)中長期的な医療提供体制の確保
(a)災害医療提供の指揮命令を行う都道府県保健医療調整本部の構築に関し、構成員の見直しや平時の業務等に関する再整理を行う。あわせて、保健医療調整本部と連携する「地域災害医療対策協議会」について、まず実態把握を行う。さらに災害医療コーディネーターの活動実態を把握し、好事例の横展開などを図る
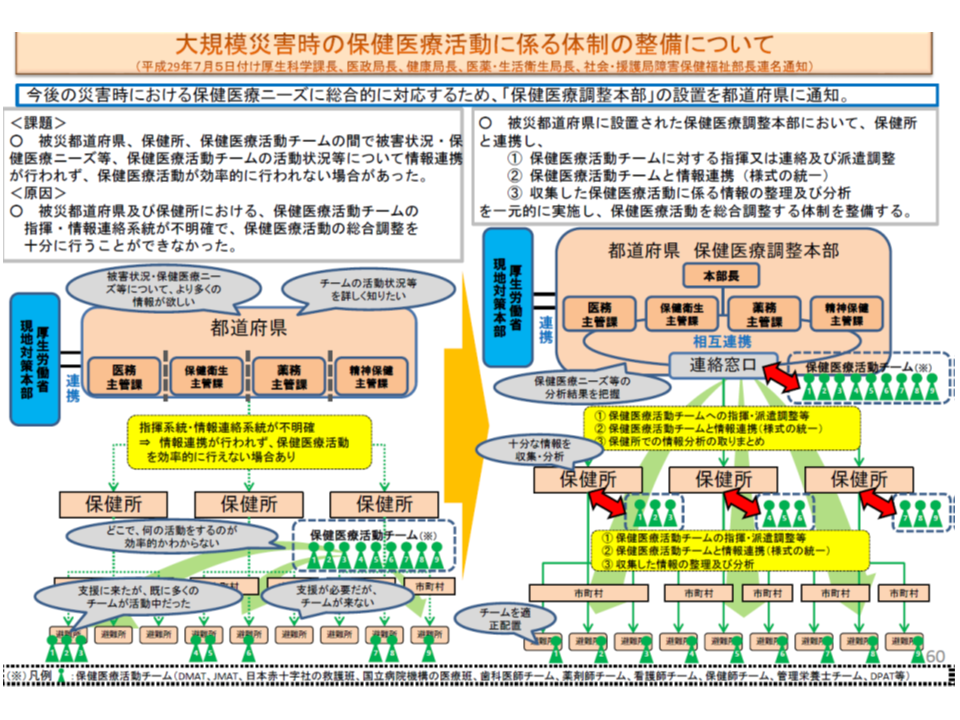
(b)EMISの機能強化を図るとともに、他の情報システム(まずISUT:内閣府の官民合同の災害時情報集約支援チーム)との連携を進める
(c)災害拠点病院のBCP(事業継続計画)の評価を行うとともに、一般病院についてもBCP策定を進める
検討会では、こうした検討項目について異論は出ず、前向きかつ積極的な議論に向けた提案が多数出されました。
特に目立ったのが、(1)の(b)に関する提案です。加納繁照構成員(日本医療法人協会会長)や猪口正孝構成員(全日本病院協会常任理事)は、「災害拠点病院の機能強化に向けた支援は重要であるが、災害時には一般病院も重要な役割を果たす。一般病院における災害医療提供機能強化に向けた支援も検討する必要がある」と強調。言わば「災害拠点病院と一般病院との災害医療ネットワーク」構築を求める意見と言えるでしょう。森村尚登構成員(東京大学大学院医学系研究科救急科学教授)も「エキスパート(ここでは災害拠点病院)の機能を強化・充実するとともに、全体(ここでは一般病院)の底上げが重要である」と賛意を示しています。
もっとも、「すべての病院に災害拠点病院並みの機能を持たせ、それに公的な財政等支援を行う」ことはあまりに非現実的であり、「一般病院に、災害時においてどのような役割を求めるのか」「そのためにはどういった機能が必要で、機能整備にどういった支援を行うか」という具体的な検討を行っていくことになるでしょう。
この点、大友康裕構成員(東京医科歯科大学大学院救急災害医学分野教授)は、「一般病院は、まず大規模災害発生から数日間、自立で生き延びることを目指した機能強化・設備整備などから進めてはどうか」と提案しています。
また(3)の(c)「BCP」について森村構成員は、「過去の教訓や今後の災害想定に照らせば、拠点病院単独でのBCPではなく、地域でのBCPも検討していく必要がある。例えば、地域における防災訓練参加などを促していってはどうか」との考えを示しました。厚労省の調査では▼災害拠点病院については、本年(2019年)中にすべてでBCPが策定される見込みである▼一般病院では、BCP策定割合は20.1%にとどまる―ことなどが分かっており(関連記事はこちら)、今後、災害拠点病院については「BCPの質評価」、一般病院については「BCP策定促進」が重要課題となります(関連記事はこちら)。
災害拠点病院における電源や水確保設備、整備費を国交省も補助
なお、災害拠点病院の機能強化に関連し、国土交通省では2014年度から「災害時拠点強靭化緊急促進事業」(2019年度には30億円の予算を確保)を実施しています。
この事業では、災害拠点病院が▼災害時に使用する非常用発電機▼耐震性のある貯水槽▼防災井戸(濾過装置も含む)▼マンホールトイレ▼非常用通信・情報提供施設―などの整備を国と地方で支援する(民間病院であれば国3分の2・地方3分の1、公立病院であれば国2分の1・地方2分の1)ものです。
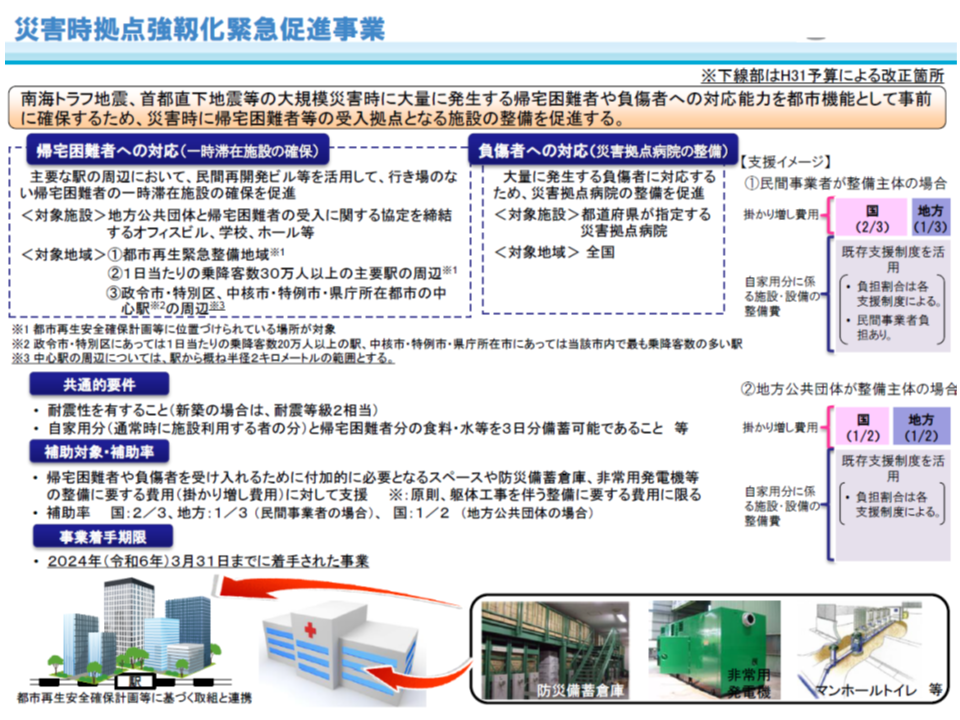
2024年3月末までに着手された事業が補助対象となり、国交省担当者は「積極的な活用」を求めています。

【関連記事】
出口問題に関連する「救命救急センターの退院支援体制」、救急医療提供体制の重点評価項目へ―救急・災害医療提供体制検討会(1)
救急救命士の業務場所・範囲の拡大に向けた検討進む、病院救急車の活用も重要論点―救急・災害医療提供体制検討会(2)
災害拠点病院の医療機能維持に必要な燃料・水確保のため、指定要件見直し―救急・災害医療提供体制検討会(1)
救急救命士の業務場所、法改正によって「医療機関」にも拡大してはどうか―救急・災害医療提供体制検討会
電源・水の確保が不十分な災害拠点病院、緊急点検し体制整備を―救急・災害医療提供体制検討会
災害医療の充実に向け、DMAT事務局体制の強化・EMISの改善を―救急・災害医療提供体制検討会
災害拠点病院、業務継続計画を立て、被災時を想定した訓練の実施を—厚労省
医療計画中間見直しに向け、2019年中に指標追加などの見直し方向を固める―医療計画見直し検討会
2020年度の「第7次医療計画中間見直し」に向け、5疾病5事業等の進捗状況を確認―医療計画見直し検討会
2019年度予算案を閣議決定、医師働き方改革・地域医療構想・電子カルテ標準化などの経費を計上
2018年度からの医療計画、5疾病・5事業などの政策循環を強化し、介護保険計画との整合性確保を—厚労省
在宅医療などの必要量、一般病床における資源投入量の少ない患者をどう考えるか―医療計画見直し検討会(2)
地域医療構想調整会議、春にはデータ用いた地域分析、夏には不足する機能補填の具体論を―医療計画見直し検討会(1)
地域医療構想調整会議を3か月に1回程度開催し、具体的な機能分化の議論を—医療計画見直し検討会(2)
2018年度からの在宅医療、「療養病床の医療区分1患者」の7割など見込んで整備—医療計画見直し検討会(1)
医療連携の推進、介護施策との整合性確保などを柱とする第7次医療計画の方向性固まる―医療計画見直し検討会
第7次医療計画の作成指針の議論が大詰め、厚労省が叩き台示す―医療計画見直し検討会
5疾病・5事業、2018年度からの第7次医療計画で「指標」も含めて見直し―厚労省・医療計画検討会(2)
医療資源投入量の少ない患者、基準病床数の「平均在院日数短縮」で勘案―厚労省・医療計画検討会(1)
都道府県の脳卒中・急性心筋梗塞対策、予防や回復期・慢性期のリハビリなども重視―厚労省・医療計画検討会
救急搬送患者の受け入れ実績が芳しくない3次・2次救急には何らかの対応も―厚労省・医療計画検討会
2018年度からの医療計画、CT・MRIの配置状況や安全確保状況なども考慮―厚労省・医療計画検討会(2)
次期医療計画での基準病床数の算定式、平均在院日数の動向は地域別に考えるべきか―厚労省・医療計画検討会(1)
5疾病・5事業は第7次医療計画でも維持、肺炎は脳卒中対策などの中で勘案―厚労省・医療計画検討会(2)
2次医療圏、5疾病・5事業それぞれの特性も踏まえた設定を―厚労省・医療計画検討会(1)
疾病ごと・事業ごとの医療圏設定推進など、2018年度からの第7次医療計画に向けて検討―厚労省・医療計画検討会
非常用電源設備を確保・点検している病院は4-7割止まり、災害拠点病院のBCP策定は近く100%達成―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
日病が「特定行為研修を修了した看護師」の育成拡大をサポート―日病・相澤会長(2)
医師の働き方改革に向け、特定行為研修修了看護師の拡充や、症例の集約など進めよ―外保連
看護師特定行為研修、▼在宅・慢性期▼外科術後病棟管理▼術中麻酔―の3領域でパッケージ化―看護師特定行為・研修部会




