医師から他職種へのタスク・シフティング、教育研修や実技認定などで安全性を確保―医師働き方改革タスクシフト推進検討会
2019.12.26.(木)
医師から他職種へのタスク・シフティングについて、現行法令(各資格法や下位の政省令)では不可能とされる業務・行為でも、▼各資格の定義と、それに付随する行為の範囲内である▼その職種が担っていた従来業務の技術的基盤の上にある隣接業務である▼教育研修などにより安全性を担保できる―という3要素を満たすものについて、具体的な教育研修の仕組みなどを構築したうえで法令改正を行い、タスク・シフティング推進を進めてはどうか―。
12月25日に開催された「医師の働き方改革を進めるためのタスク・シフト/シェアの推進に関する検討会」(以下、検討会)で、こういった議論が行われました(前回検討会に関する記事はこちら、前々回(第2回)検討会に関する記事はこちら、その前の回(第1回)検討会に関する記事はこちら)。
当初は年内(2019年内)に一定の意見取りまとめを行う予定でしたが、年明けにずれ込みます。

12月25日に開催された、「第4回 医師の働き方改革を進めるためのタスク・シフト/シェアの推進に関する検討会」
目次
関係学会等からの「安全性を確保するための教育研修」提案を踏まえて業務・行為を整理
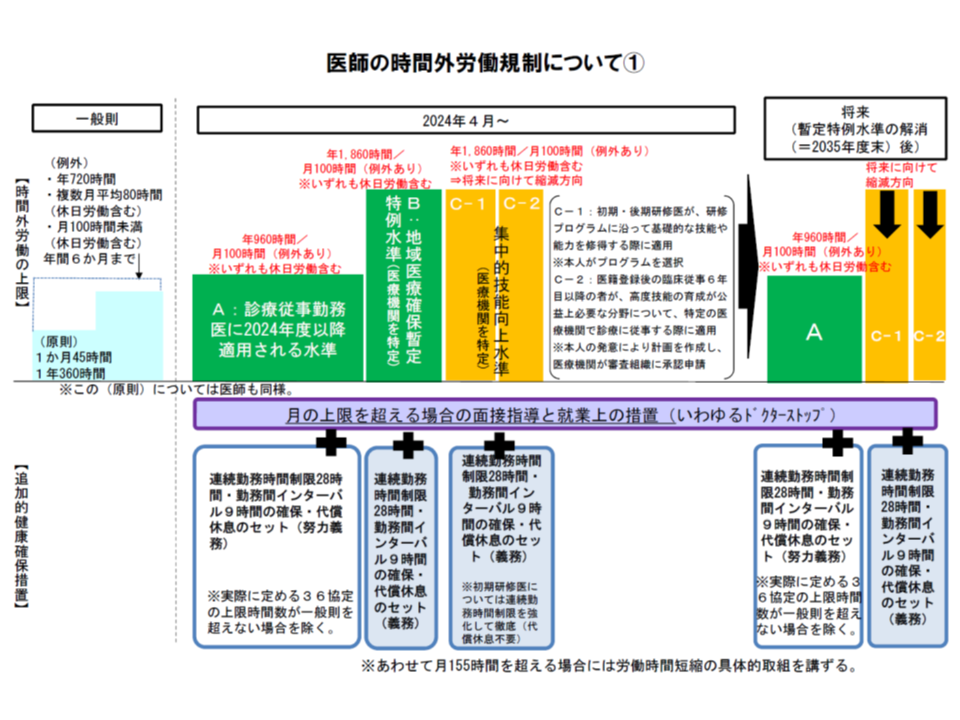
厚生労働省の「医師の働き方改革に関する検討会」が3月末(2019年3月末)に次のような方針を明確化。現在、いわゆるB・C水準医療機関の指定等を検討しています(関連記事はこちらとこちらとこちらとこちらとこちらと こちら)。

こうした時間外労働上限を遵守するためには、すべての医療機関で「医師の労働時間短縮」を強力に進めることが必要で、例えば「労務管理の徹底」(いわゆる36協定の適切な締結など)や「タスク・シフティング等による労働時間そのものの短縮」などが求められます。
タスク・シフティングに関しては、厚労省が今夏(2019年6-7月)に行った医療関係団体からのヒアリングで、6分野・286の業務・行為が「医師から他職種にタスク・シフティングできる可能性がある」との意見が出されました(ヒアリングに関する記事はこちらとこちらとこちら)、検討会ではこれらを次の3グループに区分。
(A)現行制度の下で実施可能である業務
(B)現行制度の下で実施可能か否かが明確に示されていない業務
(C)現行制度の下では実施できないが、実務的には十分実施可能で法改正等を行えば実施可能となる業務
このうち(A)(B)の業務・行為については「現在も実施可能である旨の周知」や「実施可能な業務の明確化」などが進められます(関連記事はこちら)。
一方、(C)の業務・行為については、「医療安全を確保するために、どういった教育・研修が必要なのか」などを精査するために、関係学会等から意見を募りました。12月25日の会合では、関係学会等からの意見を踏まえて厚労省が(C)の業務・行為について実現可能性と効果を改めて整理しています(関連記事はこちら)。
具体的には、(C)の業務・行為それぞれについて次の3要素を確認し、「3要素をすべてクリアすれば、法令(法律や政省令)改正等の対応により『タスク・シフティング』が可能になる」と考えられます。
(1)各資格法における資格の定義と、それに付随する行為の範囲内であること
(2)その職種が担っていた従来の業務の技術的基盤の上にある隣接業務であること
(3)教育カリキュラムや卒後研修などによって安全性を担保できること(この点を学会等から意見募集)
その結果、例えば以下のような業務・行為について3要素をクリアしていることから、タスク・シフティング推進に向けた法令改正等を進めてはどうかとの考えを厚生労働省は示しました。「医師の業務時間削減効果」も勘案して、「どの業務・行為」についてタスク・シフティングを優先的に進めるかをさらに探っていきますが、医療機関によって体制等も異なるため効果を厳密に把握することは難しい点も事実です。この点、裵英洙構成員(ハイズ株式会社代表取締役)は「医師の働き方改革では、『2000時間を超える時間外労働を行っている1割の医師』(およそ2万人)について、まず1860時間以内に抑えることが第1目的である。この2万人の医師が『どのような業務・行為を他職種に移管してほしいと考えているか』をベースに優先順位を設けることが重要」とコメントしています。
また安全性確保のためには、教育研修や実技認定(例えば院長等が技能確認を行うなど)などが必要となりますが、職種と業務・行為によってその度合いは異なります。ある業務・行為では「既に実施可能な業務と非常に近く、研修等は簡素で良い」と判断されることもあれば、別の業務・行為では「既に実施可能な業務との類似性が低く、十分な研修等が求められる」ことになることもあります。今後、1つ1つの業務・行為を精査し、どのような法令改正を行うのかを詰めていくことになります。
【診療放射線技師】
▽RI(Radio Isotope=放射性同位元素)検査医薬品注入後の抜針および止血
▽CTコロノグラフィの検査手技(カテーテルから空気の吸引)
▽RI核種投与(RI検査医薬品)の投与(体内への注入)
▽医療機関以外の場所における検査(医師・歯科医師が診察した患者を対象とする出張での超音波検査)
【臨床検査技師】
▽直腸肛門機能検査(肛門内圧検査・直腸バルーン知覚検査)<検査のために肛門にカテーテル・センサーを挿入する行為>
▽術中モニタリング(運動誘発電位や体性感覚誘発電位)に係る電極装着(針電極含む)、検査装置の操作・管理
▽検査のための採痰(誘発採痰含む)
▽成分採血装置(末梢血ラインから連続成分採血装置による体外循環を行う機器)の運転
▽造影超音波検査の超音波造影剤の投与(ソナゾイド等静脈から超音波造影剤を注入)
【臨床工学技士】
▽心・血管カテーテル治療時に身体への電気的負荷等をかける装置のスイッチを押下する行為
▽人工呼吸器等の生命維持管理装置を装着している患者に対する輸液ポンプによる中心静脈カテーテル等からの薬剤の投与
【救急救命士】
▽(院内での)静脈路確保(輸液)の実施
▽(院内での)縫合を除く創傷処置(一定の面積までの擦過傷の洗浄とドレッシング)
▽(医療機関内で)救急救命処置の範囲に示される33項目の実施
▽(院内での)心肺蘇生
▽(院内での)医師による緊急処置の一部介助
▽(院内での)病歴聴取、バイタルサイン測定、トリアージ
●(C)業務・行為の安全性確保に向けた関係団体等からの意見整理(検討会資料)
3要素を満たさない業務・行為についても、安全性確保策の検討を進める
また要素(3)「安全性確保」について学会の意見が分かれている業務・行為もあります。例えば「診療放射線技師による放射線部門検査関連の静脈確保注射(造影剤注入装置を用いて造影剤を注入するための静脈路を確保する行為)」について、日本医学放射線学会は「実技研修・認定システムの構築、現場環境の規制(合併症が生じた場合は医師が適切に対応できる体制等)などの条件が整える」ことでタスク・シフティングが可能との考えを示していますが、日本医師会は「静脈路確保は、薬液の漏出、組織障害、神経障害のおそれがありタスク・シフティングすべきでない」と反対しています。
これらについては、「タスク・シフティングできない」と一律に判断するのではなく、安全性確保のための条件などをさらに検討していくことになります。
一方、3要素の一部、または全部が満たされていない業務・行為についても「タスク・シフティングできない」と一律に判断するべきではありません。
例えば、「臨床工学技士による人工呼吸施行患者に対する鎮静薬の投与量調整」については、3要素すべてが「満たされていない」と判断されましたが、根岸千晴構成員(埼玉県済生会川口総合病院副院長(麻酔科主任部長兼務))は「麻酔科の現場は人手不足で非常に困窮している。意欲のある臨床工学技士に十分なトレーニングを行ったうえで『周術期管理チーム』に参加してもらい、麻酔業務の一部をタスク・シフティングできる道を是非検討してほしい」と強く要請しています。
もっとも、3要素をすべてクリアした業務・行為に比べれば、解決すべき課題等も多く「少し時間をかけてタスク・シフティングの可能性を探っていく」ことになりそうです。
各資格法の趣旨から外れることなく、「外縁を広げられる部分がないか」を検討
ところで、12月25日の検討会では、今村聡委員(日本医師会副会長)や齋藤訓子構成員(日本看護協会副会長)、秋山智弥構成員(岩手医科大学看護学部特任教授)らから「各資格法とタスク・シフティングとの関係をきちんと整理すべき」旨の見解が示されています。
各資格法では「当該職種が実施可能な行為」が明確に規定されています。医師の労働時間短縮のためにタスク・シフティングを進めることは重要だが、資格法の枠組みが「なし崩し」になっては医療安全が確保できないという指摘です。
この点、厚労省医政局の吉田学局長と同局医事課の佐々木健課長は、「資格法は医療安全確保のために実施可能な業務・行為を規定しており、この原点となる考え方から外れることは許されない」との考えを明確にしたうえで、「現状で外縁を広げられる部分はあるのか、一定の補助(教育研修など)で外縁を広げられる部分はあるのかを検討してほしい」と整理しました。
あわせて今村構成員や齋藤構成員は「タスク・シフティングを行った場合の責任所在(実施者の責任、指示を出した医師の責任、タスク・シフティングを許可した医療機関の責任など)を明確にする」ことも要請。厚労省担当者は「判例等を整理し、一定の考えを示す」考えを示しています。
今後、(C)業務の安全性確保をさらに詰めるとともに、(A)(B)業務のタスク・シフティング推進方策を練っていきます。検討会では、当初「年内(2019年内)に一定の取りまとめを行う」予定でしたが、安全性確保等は非常に重要である(タスク・シフティングを行った結果、医療安全・医療の質が低下しては本末転倒である)ことから、もう少し時間をかけて議論することになりました。とはいえタスク・シフティングのために法律改正が必要な事項もあり、年明け早々にも一定の取りまとめを行うことになります(さらに時間をかけて検討すべき事項については、引き続き議論を行っていく)。


【関連記事】
医師から他職種へのタスク・シフティング、「B・C水準指定の枠組み」に位置付けて推進―医師働き方改革タスクシフト推進検討会
診療放射線技師による造影剤注入や臨床検査技師による直腸機能検査など、安全性をどう確保すべきか―医師働き方改革タスクシフト推進検討会
医師から他職種へのタスク・シフティング、「業務縮減効果大きく、実現しやすい」業務から検討―医師働き方改革タスクシフト推進検討会
現行制度の整理・明確化を行うだけでも、医師から他職種へのタスク・シフティングが相当進む―厚労省ヒアリング
医師から他職種へのタスク・シフティング、特定行為研修推進等で医療の質担保を―厚労省ヒアリング
フィジシャン・アシスタント(PA)等、医師会は新職種創設に反対するも、脳外科の現場医師などは「歓迎」―厚労省
医師の兼業・副業で労働時間は当然「通算」、面接指導等の健康確保措置は主務病院が担当―医師働き方改革推進検討会
B・C指定に向け、医師労働時間短縮状況を「社労士と医師等」チームが書面・訪問で審査―医師働き方改革推進検討会
高度技能習得や研修医等向けのC水準、「技能獲得のため長時間労働認めよ」との医師の希望が起点―医師働き方改革推進検討会(2)
地域医療確保に必要なB水準病院、機能や時短計画、健康確保措置など7要件クリアで都道府県が指定―医師働き方改革推進検討会(1)
2021年度中に医療機関で「医師労働時間短縮計画」を作成、2022年度から審査―医師働き方改革推進検討会(2)
長時間勤務で疲弊した医師を科学的手法で抽出、産業医面接・就業上の措置につなげる―医師働き方改革推進検討会(1)
1860時間までの時間外労働可能なB水準病院等、どのような手続きで指定(特定)すべきか―医師働き方改革推進検討会
医師・看護師等の宿日直、通常業務から解放され、軽度・短時間業務のみの場合に限り許可―厚労省
上司の指示や制裁等がなく、勤務医自らが申し出て行う研鑽は労働時間外―厚労省
医師働き方の改革内容まとまる、ただちに全医療機関で労務管理・労働時間短縮進めよ―医師働き方改革検討会
看護師の特定行為研修、新たに「救急領域」をパッケージ研修に追加―看護師特定行為・研修部会
倉敷中央病院など21機関を「看護師に特定行為研修を実施する機関」に追加、40都道府県で134機関が指定済―厚労省
相澤病院など26機関を「看護師に特定行為研修を実施する機関」に追加、39都道府県で113機関が指定済―厚労省
看護師に特定行為研修を実施する機関、34都道府県・69機関に―厚労省
看護師特定行為研修、▼在宅・慢性期▼外科術後病棟管理▼術中麻酔―の3領域でパッケージ化―看護師特定行為・研修部会
看護師の特定行為研修、「在宅」や「周術期管理」等のパッケージ化を進め、より分かりやすく―看護師特定行為・研修部会
オンライン資格確認や支払基金支部廃止などを盛り込んだ健保法等改正案―医療保険部会
被保険者証に個人単位番号を付記し、2021年からオンラインでの医療保険資格確認を実施―医療保険部会
国民健康保険、より高所得者な人に負担増を求めるべきか―医療保険部会
超高額薬剤等の保険収載、薬価制度だけでなく税制等も含め幅広い対応を―社保審・医療保険部会
NDB・介護DBを連結し利活用を拡大する方針を了承、2019年の法改正目指す―社保審・医療保険部会(2)
健康寿命延伸に向け、「高齢者の保健事業」と「介護予防」を一体的に実施・推進―社保審・医療保険部会(1)
2020年度中に、医療保険のオンライン資格確認を本格運用開始―社保審・医療保険部会
地域別診療報酬には慎重論、後期高齢者の自己負担2割への引き上げも検討—医療保険部会